Презентація на тему:
Новонароджена і недоношена дитина. Особливості виходжування новонароджених.
Завантажити презентацію
Новонароджена і недоношена дитина. Особливості виходжування новонароджених.
Завантажити презентаціюПрезентація по слайдам:
Новонароджена і недоношена дитина. Особливості виходжування новонароджених. Лектор: к.м.н. Косовська Т.М.
Період новонародженості: один з найважливіших критичних періодів людини, під час якого відбувається адаптація організму дитини до умов позаутробного життя.
Тривалість вагітності: визначається від першого дня останнього менструального циклу і виражається у повних днях чи повних тижнях: 40 тижнів вагітності відповідає 280-286 повним дням.
Гестаційний вік: істинний вік дитини, починаючи з моменту зачаття. В залежності від гестації новонароджені поділяються на доношених, переношених і недоношених.
Перинатальний період: починається з 28 тижнів вагітності (259 днів часу, якому відповідає маса плода 1000 г), включає період пологів і 7 повних днів життя новонародженого, або 158 годин після народження. Перинатальний період поділяють на 3 фази: пізній антенатальний період - з 28-го до 40-го тижня вагітності. інтранатальний період - від початку пологової діяльності до народження дитини. ранній неонатальний період - до 7 повних днів життя дитини.
Доношена дитина: Ознакою доношення дитини є вагітність, що триває 38—42 тижнів. Показники фізичного розвитку новонародженого залежать від багатьох причин: стану здоров'я матері, її харчування, перебігу вагітності, статі дитини. Тому маса і довжина її тіла мають широкі границі: від 2500 г і вище (в середньому 3200 г) і від 45 до 58—60 см (в середньому 52 см). Окружність голови (34—36 см) дещо більша від окружності грудної клітки (32—34 см).
Зріла доношена дитина: Для характеристики новонароджених дітей існує поняття зрілості. Зріла доношена дитина голосно кричить, активно ссе, добре утримує тепло. Вона робить активні рухи, в неї виражений м'язовий тонус, є такі фізіологічні рефлекси, як рефлекс смоктання і ковтання, долонно-ротовий рефлекс Бабкіна (при натисканні на долоні дитина відкриває рота), хватальний рефлекс Робінсона (якщо вкласти палець у долоню дитини, то вона міцно схоплює його), рефлекс повзання або феномен Бауера (дитина, покладена на живіт, робить спроби повзати), рефлекс автоматичного ходіння (новонароджений переступає з ноги на ногу, якщо його тримати у вертикальному положенні) та ін.
Особливості доношеного новонародженого: Шкіра у новонародженого гладенька, еластична, дещо набрякла гіперемійована і покрита шаром сирнистого мастила. Тонким і ніжним є епідермальний шар. Сполучна тканина слабко розвинена, кількість м'язових волоконець незначна, зате шкіра дуже васкуляризована. У ній добре розвинені сальні залози і погано потові. Шкіра новонародженого має підвищену вразливість і понижену захисну функцію, тому через неї в організм легко проникає будь-яка інфекція. Шкіра є органом дихання і має добре виражені видільні властивості. Через шкіру дитина відчуває тепло і холод, дотик і біль. Підшкірний жировий шар відкладається протягом останніх двох місяців перед народженням і, як правило, у доношених дітей добре виражений. М'язова система не досить розвинена, особливо на кінцівках. Спостерігається значна гіпертонія м'язів. Переважає тонус згиначів, що надає дитині характерної пози.
Особливості доношеного новонародженого: Нервова система у новонароджених як морфологічно, так і функціонально ще незріла, проте під впливом зовнішніх умов вона постійно диференціюється і вдосконалюється. Це певним чином позначається на рості і розвитку дитини. Головний мозок дитини порівняно з мозком дорослого відносно великий і важкий. Маса його становить 350—400 г. Кора великих півкуль тонка, борозни неглибокі, не завжди чітко виражені. Сіра речовина мозку не досить відмежована від білої. Спинний мозок порівняно з іншими відділами центральної нервової системи має більш досконалу будову і функціонально зріліший.
Новонароджений високого ризику: дитина, що перенесла несприятливі впливи в антенатальному, інтранатальному та постнатальному періодах життя. Основні групи новонароджених, загрозливі по захворюваності в неонатальному періоді: Діти з порушенням адаптації: внутрішньоутробною гіпоксією та асфіксією в пологах, СДР, набряковим синдромом, станом після реанімації новонароджених. Недоношені та діти з затримкою внутрішньоутробного розвитку. Діти із спадковими вродженими ендокринними захворюваннями.
Маса тіла при народженні: перше зважування новонародженого або плода, зареєстроване після народження. Маса повинна бути встановлена протягом першої години життя. Вимірювання зросту новонародженого (плода) обов'язково проводиться при витягнутому його положенні на горизонтальному ростомірі. Мала маса тіла при народженні-менше, ніж 2500 г (до і вкл. 2499г). Дуже мала маса тіла при народженні - менше 1500 г (до і включно 1499 г). Надзвичайно мала маса тіла при народженні -менше ніж 1000 г (до і включно 999 г).
Клінічні перехідні стани новонароджених: Транзиторна зміна шкірних покривів (фізіологічна еритема, родова пухлина, токсична еритема). Транзиторна втрата первинної маси тіла. Транзиторна зміна теплового балансу (транзиторні гіпотермія та гіпертермія). Транзиторна гіпербілірубінемія (транзиторна жовтяниця). Гормональний чи статевий криз (нагрубання молочних залоз, метрорагії та ін. ). Транзиторні особливості функції нирок та неонатального діурезу (транзиторна олігурія, протеїнурія, сечокислий інфаркт та інфарктна сеча). Транзиторний дизбактеріоз (фізіологічна диспепсія).
Фізіологічна втрата маси тіла: Фізіологічна втрата маси тіла спостерігається майже у всіх новонароджених. В основному вона пов'язана з недостатнім надходженням води в організм і з голодуванням дитини у перші дні життя. Ступінь зменшення маси залежить від умов внутрішньоутробного розвитку, перебігу вагітності та пологів, маси тіла і статі дитини, стану її здоров'я, а також від харчування і кількості введеної рідини. Чим раніше дитину прикладають до грудей, тим менше знижується і тим швидше відновлюється її маса. 70—75 % фізіологічної втрати припадає на воду, яка виводиться не тільки з сечею і випорожненнями, а й через легені та шкіру. Тому при високій температурі у палатах або при надмірному закутуванні дитини значно збільшується втрата рідини. Початкове зниження маси тіла відбувається у перші 3—4 дні життя і становить у середньому 4—5 % маси при народженні. Якщо втрата перевищує 9 %, то це слід вважати патологією. У здорових доношених дітей при правильному догляді і годуванні маса тіла відновлюється на кінець першого — початок другого тижня життя.
Фізіологічна жовтяниця: Фізіологічна жовтяниця новонароджених буває у 60—80 % випадків. У більшості дітей вона з'являється на другу-третю добу життя, рідше — на першу або четверту. Послідовність появи жовтяниці така: спочатку — на шкірі обличчя, потім — на тулубі, кінцівках, кон'юнктивах і слизових оболонках. При цьому стан дитини не порушується. Вона залишається активною, добре ссе грудь. Немає змін у внутрішніх органах. Забарвлення сечі і випорожнень не змінюється. Фізіологічна жовтяниця спричинюється посиленим розпадом еритроцитів і недосконалістю функції печінки. Жовтяниця триває кілька днів, після чого безслідно зникає. Лікування не потребує. Якщо жовтяничне забарвлення виникає раніше, ніж звичайно, швидко посилюється його інтенсивність, погіршується загальний стан дитини, необхідно провести обстеження, щоб виключити гемолітичну хворобу. Затяжний перебіг жовтяниці спостерігається у недоношених дітей і у тих, що перенесли при пологах гіпоксемію, асфіксію або внутрішньочерепну пологову травму. У кожному конкретному випадку питання про потребу лікування такої жовтяниці слід вирішувати індивідуально.
Фізіологічна еритема: Фізіологічна еритема проявляється гіперемією шкіри з легким синюватим відтінком, який краще виступає на кінцівках. Виникнення еритеми пов'язують з розширенням капілярів внаслідок дії нижчої температури навколишнього середовища (порівняно з температурою в утробі матері). У недоношених дітей і народжених від матерів з цукровим діабетом еритема шкіри виражена сильніше. Еритема досягає максимуму на перший день життя і зникає через 2—3 або 5—7 днів.
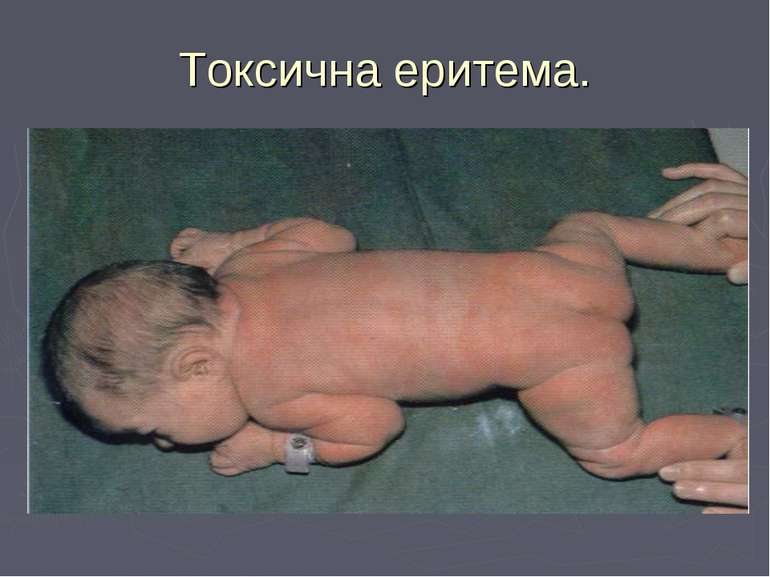
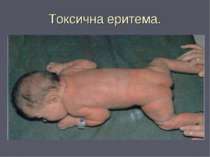
Токсична еритема: Токсична еритема зустрічається у 25—50 % новонароджених. Має вигляд невеликих, щільних сірувато-білих папул або пухирців з прозорою рідиною, оточених рожевим вінчиком. Вони з'являються на 2—3-й день життя і розміщуються групами на кінцівках, тулубі, волосистій частині голови. Токсичну еритему пояснюють здебільшого алергічною реакцією на білки молока.
Основні особливості терморегуляції у новонароджених: Більш висока тепловіддача по відношенню до теплопродукції. Різко обмежена здатність збільшувати чи зменшувати теплопродукцію при перегріванні та переохолодженні. Неспроможність давати типову реакцію лихоманки, як у дорослих (тобто перебудовувати тепловий гомеостаз так, що підвищена температура сприймається теплорегулюючими центрами як нормальна).
Причини транзиторних особливостей функції нирок: Відносне зневоднення новонародженого. Катаболічна спрямованість обміну речовин і руйнування великої кількості клітин. Функціональна слабкість нирок з підвищенням проникності епітелію клубочків та канальців. Неспроможність новонароджених продукувати гіпертонічну по відношенню до крові сечу.
Фізіологічна олігурія: У перші 2—4 дні після народження спостерігається фізіологічна олігурія (мало сечі), зумовлена недостатнім надходженням в організм рідини. Через це сечовипускання частішають до 20—25 разів за добу, причому кожного разу виділяється 10—15 мл сечі. Перші порції сечі безбарвні або мають жовтавий відтінок. Потім сеча стає яскраво-жовтою, а в дні, коли маса тіла найменша, — майже коричневою. З 4—5-го дня життя і до кінця першого місяця вона прозора і безбарвна.
Сечокислий інфаркт нирок: Сечокислий інфаркт нирок. У деяких новонароджених на 3— 4-й день життя з сечею виділяється багато солей сечової кислоти, сечокислого амонію і натрію, щавлевокислого кальцію. Кількість сечі у перші дні життя дитини невелика. Внаслідок цього сечокислі солі затримуються і відкладаються у ниркових канальцях. Із збільшенням діурезу ці солі з нирок вимиваються. При сечокислому інфаркті спостерігається висока відносна густина (питома вага) сечі, а на пелюшках від неї залишається червонуватий осад. Загальний стан дитини не змінюється. Необхідно давати більше рідини.
Статеві кризи: Статеві кризи виникають внаслідок дії гормонів, які надходять від матері в організм дитини за останні тижні його внутрішньоутробного розвитку. При цьому незалежно від статі дитини на 5—7-й день життя нагрубають грудні залози до розмірів горошини або волоського горіха. При натисканні з них виділяється небагато водянистої або молочного кольору рідини. Видавлювати секрет не можна. Рекомендується суха туга пов'язка. З 2—3-го тижня залози починають зменшуватися і до кінця місяця нагрубання зникає. У дівчаток бувають кров'янисто-слизові виділення із статевої щілини, які згодом припиняються. При цьому необхідно дотримуватися гігієни. У хлопчиків іноді набрякають мошонка і статевий член. Лікування не потрібне.
Транзиторний дисбактеріоз і транзиторний катар кишок: Транзиторний дисбактеріоз і транзиторний катар кишок бувають у всіх немовлят. При неускладненій вагітності плід стерильний. Але вже у момент народження на шкіру і слизові оболонки поселяється флора з пологових шляхів матерів. Дальшими джерелами інфікування є повітря, руки персоналу, предмети догляду, материнське молоко. На шкірі, слизових оболонках, у кишках осідають як нешкідливі бактерії — В. bifidus, молочнокислий стрептокок, так і умовно-патогенні стафілококи, кишкова паличка і різні штами протея. У другій половині першого тижня і на другому тижні життя із шкіри, слизових оболонок носа, горла, з калу у 60—70 % новонароджених можна виділити і стафілококи, ентеро-бактерії. Молоко матері сприяє розмноженню В. bifidus, що призводить до різкого зменшення патогенної флори.
Патофізіологічні та метаболічні транзиторні стани новонароджених: Транзиторні особливості кровообігу (закриття фетальних комунікацій, підвищення тиску в аорті, кардіореспіраторна адаптація до умов позаутробного життя). Транзиторна поліглобулія та поліцитемія. Транзиторна гіпервентиляція та особливості акту дихання. Транзиторні особливості метаболізму (катаболічна спрямованість обмінних процесів, активізація гліколізу та ліполізу з гіпоглікемією та збільшенням рівня жирних кислот,’’ кетонових тілець", транзиторний ацидоз, транзиторні гіпокальціємія та гіпомагніємія). Транзиторні особливості раннього гемостазу та гемопоезу (дефіцит вітамін-К-залежних факторів згортання крові, висока активність еритро- та мієлопоезу при народженні з поступовим їх зменшенням, знижена активність лімфоцитопоезу з поступовим його збільшенням).
Принципи лікувально-профілактичної допомоги новонародженим дітям: Етапність лікувально-профілактичної допомоги. Створення оптимальних умов зовнішнього середовища. Особиста гігієна та огляди персоналу відділень новонароджених. Ретельний бактеріологічний контроль за відділенням новонароджених. Організація оптимального режиму вигодовування та догляду. Протиепідемічні заходи. Профілактика гнійно-септичних захворювань та внутрішньогоспітальних інфекцій. Постійний аналіз захворюваності та смертності новонароджених та розробка заходів по їх зниженню.
Протипокази для спільного перебування матері і дитини: З боку матері: Тяжкі пізні токсикози вагітності. Екстрагенітальні хвороби в стадії декомпенсації. Оперативні втручання з порушенням гомеостазу. Гострі інфекційні захворювання. Розрив промежини III ст.
Протипокази для спільного перебування матері і дитини: З боку дитини: Недоношенсть ІУ ст. Вроджена гіпотрофія III ст. Асфіксія (помірна і тяжка). Пологова травма з порушенням діяльності життєвоважливих органів. Тяжкі вроджені вади. Гемолітична хвороба новонародженого тяжкого ступеня. Синдром дихальних розладів ІІ-ІІІ ст.
Догляд за новонародженим: Основа догляду за новонародженим — це найсуворіше дотримання чистоти і стерильності (асептики). Дуже важливим є циклічне заселення палат, щоденне і остаточне прибирання їх, провітрювання, кварцування, контроль за відповідним температурним режимом тощо. Персонал повинен ретельно дотримуватися особистої гігієни. Його не допускають до роботи, якщо виявлено гострі респіраторні захворювання, підвищену температуру тіла, гнійники на шкірі. Перед початком роботи слід прийняти душ, надіти чистий халат, хустинку або шапочку і маску. Не можна носити вовняні речі. Руки старанно миють щіткою і милом під проточною водою. Далі їх обробляють дезинфікуючим засобом (0,5 % розчином хлораміну, йодалкоголем та ін.). Медичний персонал, який працює з новонародженими, щодня перед початком роботи оглядає лікар або старша медична сестра.
Догляд за новонародженим: Відділення новонароджених слід ізолювати від інших приміщень пологового будинку. Кількість палат має бути такою, щоб суворо дотримуватися порядку циклічного заповнення їх і термінів проведення остаточної генеральної санітарної обробки. Корисна площа на одну дитину — 2,4 м2. Необхідно виділити палати для травмованих дітей, недоношених і для інтенсивної терапії. Щоб краще спостерігати за дітьми, між палатами бажано мати скляні перегородки. В приміщенні для доношених дітей повинна бути температура 22—24 °С і відносна вологість повітря 60 %. Кожну палату треба обладнати індивідуальними ліжечками з ватними матрацами або полотняними гамаками, сповивальним столом, медичною шафою, вагами, столиком для предметів догляду за дітьми і баком з клейончатим мішком для брудних пелюшок. Тут же має бути емальований посуд із пляшечками, сосками, щітками для миття рук і дезинфікуючими розчинами, необхідна кількість стерилізаторів зі шприцами, пінцетами, шпателями, піпетками. Палати слід забезпечити гарячою і холодною водою.
Догляд за новонародженим: Предмети, з якими стикається новонароджений, повинні бути стерильними. Після сповивання кожної дитини стіл протирають 1 % розчином перекису водню або 1 % розчином хлораміну. Перед сповиванням і підмиванням дітей сестра надіває клейончатий фартух, який після кожної дитини протирає 1 % розчином хлораміну. Підмивши всіх дітей, фартух миють і замочують в 3 % розчині перекису водню або в 1 % розчині хлораміну протягом 30 хв. Під час зважування дитини на ваги стелять стерильну пелюшку. Зваживши всіх немовлят, ваги протирають 3 % розчином перекису водню або 1 % розчином хлораміну. Після кожного сповивання проводять вологе прибирання палати із застосуванням дезинфікуючих засобів: миють підлогу, вологою ганчіркою протирають меблі, предмети догляду за дітьми; виносять брудні пелюшки. Перед годуванням дітей палати провітрюють і опромінюють бактерицидними лампами протягом 15—20 хв. Після виписування всіх дітей проводять генеральне прибирання.
Догляд за новонародженим: Догляд за немовлям у палаті новонароджених. Як тільки дитина надійшла у відділення, її оглядає лікар-неонатолог разом з дитячою медичною сестрою. Залишки сировидного мастила знімають стерильною ватою, змоченою у стерильному вазеліні чи олії. Щодня зранку перед годуванням дитину підмивають теплою проточною водою з милом одноразового використання. Обличчя миють розчином фурациліну (1: 5000). Кожне око протирають із зовнішнього до внутрішнього кута окремим тампоном, змоченим у такому самому розчині фурациліну. Ніс і вуха чистять джгутиками з вати, змоченими олією. Далі міряють температуру тіла у пахвовій ділянці і зважують дитину. Результати вимірювань записують в історію розвитку. Немовля підмивають при кожному сповиванні, а шкіру сідниць змащують 1% таніновою маззю, щоб запобігти попрілості.
Доношений новонароджений Доношений новонароджений - дитина, яка народилася при терміні гестації від 37 повних до менше ніж 42 тижні гестації.
Особливості новонародженого: У доношеного новонародженого голова складає 1/4 частину тіла. Великий розмір її пов’язаний з превалюючим розвитком мозку. Важливе значення має визначення форми голови та обвіду черепу при народженні. Впродовж перших 2-3 днів життя у дитини зберігається конфігурація черепа, що обумовлена проходження голівки через пологові шляхи. До варіантів норми відносяться: доліхоцефалічний череп (витягнутий у передньозадньому напрямку), брахіцефалічний (витягнутий у поперековому напрямку), череп у вигляді башти. Кістки черепа дещо еластичні, може бути дуплікатура у ділянці сагітального та вінцевого швів. Тім’яні кістки можуть находити навінцевого швів. Тім’яні кістки можуть находити на потиличну та лобну.
Особливості новонародженого: Обвід черепа у доношених дітей 33-36см і може перевищувати обвід грудної клітини на 1-2 см. Переднє (велике) тім’ячко відкрите, його розміри не перевищують 2,5-3см. Заднє (мале) тім’ячко – не більше 0.5см. У доношеного новонародженого добре розвинутий жировий шар, шкіра рожева, бархатиста, вкрита пушковим волоссям (лануго), головним чином у ділянці плечового поясу; добре розвинута ареола молочної залози (1 см і більше у диаметрі), поперекові складки займають 2/3 її поверхні; хрящ вушних раковин плотний, нігті плотні. Пупкове кільце знаходиться посередині між лоном та мечовидним паростком, статеві органи є зрілими. Крик дитини голосний. М’язовий тонус і фізіологічні рефлекси новонародженого добре виражені. Поза флексорна. Функція смоктання добре виражена.
Недоношений новонароджений: Недоношений новонароджений - народжені у терміні гестації менше 37 тижнів. Недоношеними називають дітей, які народилися між 28-м і 38-м тижнями внутрішньоутробного розвитку і які мають масу тіла менш ніж 2500 г, а довжину меншу за 45 см. Пологи, які відбулися раніше 28 тижнів, називають викиднем, а новонародженого, в якого маса тіла становить менш ніж 1000 г, — плодом.
Зрілість новонародженого: Зрілість недоношеної дитини залежить від гестаційного внутрішньоутробного віку і маси тіла при народженні. Виділяють 4 ступені недоношеності або зрілості дітей. При недоношеності І ступеня маса тіла дитини становить 2001— 2500 г, II — 1501—2000 г, III — 1001—1500 г, IV — 1000 г і менше. Недоношених дітей III і IV ступеня називають глибоконедоношеними. Для виходжування їх потрібні особливі умови.
Причини недоношеності: В етіології недоношування велику роль відіграють дисфункція яєчників, попередні аборти, запалення матки і придатків тощо. Велику питому вагу в невиношуванні мають захворювання вагітної жінки: інфекційні (грип, гострі респіраторні інфекції, інфекційний гепатит, туберкульоз, сифіліс), соматичні (гіпертонічна хвороба, порок сер ця, захворювання печінки, нирок), ендокринні (цукровий діабет, гіперфункція надниркових залоз). Частими причинами передчасного переривання вагітності є важкі пізні токсикози, особливо нефропатія, багатоплідність, аномалії положення плаценти і плода, кримінальні втручання.
Причини недоношеності: До етіологічних факторів слід віднести неповноцінне харчування матері, зокрема нестачу в її харчуванні повноцінних білків, вітамінів (аскорбінової кислоти, ретинолу, токоферолу, піридоксину, рибофлавіну, тіаміну), деяких мікроелементів. Передчасному перериванню вагітності можуть сприяти психічні травми, зловживання алкоголем, куріння, професійні шкідливості, несумісність матері і плода за резус-фактором або групою крові, внутрішньоутробне інфікування. При наявності вищеперелічених факторів, а особливо при їхньому поєднанні, вагітних жінок виділяють у групу ризику за недоношуванням. Вони потребують диференційованого нагляду лікаря і патронажної акушерки, а іноді і стаціонарного лікування.
Діагностичні ознаки недоношеності: маса тіла від 1000г до 2500г., довжина 38-47см, обвід голови – 26-34см. обвід оглуддя – 24-33см; функціональна і морфологічна незрілість основних систем органів; зниження відношення лецитин/сфінгомієлін у навколоплідних водах, бронхіальному та шлунковому аспіратах; зовнішні ознаки незрілості (шкіра тонка, хрящ вушних раковин недорозвинутий тощо); функціональна недостатність процесів саморегуляції і гомеостазу; високі показники (фетопротеїну; пізній старт дозрівання захисних морфо-функціональних структур; висока частота набрякового синдрому у перші дні життя (40%), СДР (60-70%), внутрішньочерепних крововиливів, тривала кон’югаційна гіпербілірубінемія.
Недоношена дитина: Для недоношеної дитини характерна диспропорція окремих частин тіла — відносно великі щодо зросту голова і тулуб, коротка шия і ноги, низьке розміщення пупка. Мозковий череп переважає над лицевим. Тім'ячка (переднє, заднє, нерідко сосковидне і клиновидне) відкриті, черепні шви розходяться. Кістки черепа м'які, піддатливі, насунуті одна на одну. Вушні раковини недорозвинені, м'які. Хрящі носа також недорозвинені.
Особливості підшкірно-жирового шару: Підшкірного шару немає. Шкіра тонка, зморщена, яскраво- або темно-червоного кольору, іноді глянцева, блискуча; на лобі, щоках, плечах, спині, стегнах вкрита пушком (лануго). Оскільки шкіра тонка, видно сітку підшкірних вен, а крізь черевну стінку можна побачити рух кишок. Сировидне мастило покриває не тільки ділянку фізіологічних складок, а й всю поверхню тулуба. Нігті на пальцях кінцівок розвинені слабко, не виходять за край нігтьового ложа.
Недоношена дитина: У дівчат у зв'язку з недостатнім розвитком великих статевих губ зяє статева щілина, добре видно клітор, у хлопчиків мошонка яскраво-червоного кольору, порожня, бо яєчка містяться в пахвинних каналах або навіть у черевній порожнині. Дитина сонлива, млява, слабко кричить. Рухи некоординовані, хаотичні. М'язовий тонус знижений. Фізіологічні рефлекси ослаблені. У глибоконедоношених дітей можуть бути відсутні ковтальний і смоктальний рефлекси.
Заходи по наданню медичної допомоги недоношеним дітям: 1. Госпіталізація жінок з передчасними пологами в спеціалізовані пологові будинки. 2. Застосування методів бережного розродження. 3. Створення оптимальних умов для виходжування недоношеної дитини в пологовому будинку (І етап). 4. Створення оптимальних умов для виходжування здорових недоношених дітей (II етап) і лікування хворих недоношених дітей. 5. Диспансерний нагляд за недоношеними дітьми в умовах дитячої поліклініки.
Особливості догляду за недоношеною дитиною: У пологовому залі за жінкою з передчасними пологами потрібний найпильніший нагляд. Пологи ведуть звичайно природним шляхом, обережно, без захисту промежини, обов'язково лікар-акушер і неонатолог. Особливу увагу слід приділяти запобіганню, своєчасній діагностиці і лікуванню внутрішньоутробної гіпоксії, а також запобіганню охолодження дитини. Температура в пологовому залі повинна бути 22—24 °С. Треба обов'язково проводити профілактику асфіксії за Ніколаевим. Серцебиття плода в першому періоді вислуховують кожні 15 хв, в II періоді — кожні 5 хв. Щодо дітей, які народилися в асфіксії, проводиться комплекс реанімаційних заходів (відсмоктування слизу, штучна вентиляція легень, непрямий масаж серця, введення у вену пуповини 20 % розчину глюкози, 10 % розчину кальцію хлориду, кокарбоксилази, етимізолу, АТФ, аналептичної суміші, преднізолону). Маніпуляції, пов'язані з оживленням недоношеної дитини, перев'язуванням пуповини, профілактикою гонобленореї, первинним туалетом, здійснюють при обов'язковому додатковому обігріванні її тепловою лампою, на підігрітому сповивальному столі. Пелюшки, руки акушерки також повинні бути теплими. Після відновлення самостійного дихання дитину відразу передають у відділення новонароджених.
Палати для недоношених дітей: У палатах пологового будинку для виходжування недоношених дітей (І етап) температура має бути 23—26 °С. Функціонально незрілих дітей, маса яких менша за 1800 г, рекомендується помістити в закритий кувез типу «Інка», «Медікор», де є можливість підтримувати необхідну температуру, вологість (65—70 %) і у разі потреби дозовано подавати кисень. Дітей, маса яких при народженні менша за 1200 г, тримають у кувезі, температура в якому протягом першого тижня становить 36 °С, з 7-го до 12-го дня — 35 °С, з 12-го до 15-го дня — 34 °С, з 15-го до 20-го дня — 33 °С, після 20-го дня — 32 °С. Для дітей, маса яких становить 1200—1500 г, температура відповідно має бути 35°, 34, 33, 32 °С; для дітей, маса яких понад 1500 г, температура з перших днів не повинна перевищувати 33—34 °С. Тривалість перебування недоношеної дитини в кувезі визначається здатністю її пристосуватися до навколишніх умов і підтримувати постійну температуру тіла. В середньому діти, які мають масу понад 1200 г, перебувають у кувезі 3—14 днів, а при масі, що менша за 1200 г — від 14 до 30 днів. Дітей, маса яких понад 1800—2000 г, слід поміщати у відкриті кувези з додатковим обігріванням грілками (температура води в них 50—60 °С) протягом перших 5—6 днів.
Догляд за недоношеними дітьми: Маніпуляції, сповивання, огляд недоношених дітей у палаті належить проводити при обов'язковому додатковому обігріванні їх з суворим дотриманням правил асептики й антисептики. Велику увагу слід приділяти профілактиці приступів вторинної асфіксії і синдрому дихальних розладів. Тут значну роль відіграє правильне нетуге сповивання дитини, створення максимального спокою, призначення 2—3 рази на добу гірчичників на грудну клітку, застосування кисню в 40—50 % концентрації, етимізолу, інгаляції з речовинами, які стабілізують сурфактант (гліцерин — 1 мл, гепарин—50 ОД/кг маси, ізотонічний розчин натрію хлориду— 3 мл) 3—4 рази протягом доби. Якщо у недоношених дітей виявлено захворювання, проводиться лікування їх на першому етапі і в спеціалізованих відділеннях.
ІІ етап виходжування недоношених дітей: На II етап виходжування переводять дітей, маса яких на 7-10-й день життя менша за 2000 г. Головні завдання цього етапу такі: 1) створення оптимальних умов навколишнього середовища; 2) раціональне вигодовування; 3) профілактика рахіту й анемії; 4) масаж, ЛФК; 5) лікування різних патологічних станів.
Догляд за недоношеними дітьми: Особлива увага приділяється дотриманню санітарно-гігієнічного режиму і доглядові за недоношеними дітьми. У палатах підтримують температуру 24—25 °С, роблять вологе прибирання, провітрювання, кварцування. Щодня вранці протирають шкіру в ділянці фізіологічних складок стерильною рослинною або вазеліновою олією, промивають очі, проводять туалет носових ходів, вушних раковин. Купають недоношених дітей у перевареній воді (температура 38—40 °С) протягом 5 хв. Після ванни дитину обтирають сухою пелюшкою, загортають у теплу чисту білизну і через 30-40 хв сповивають повторно. У кувезах глибоконедоношені діти перебувають доти, доки вони не набудуть здатності підтримувати постійну температуру тіла. Для зігрівання дітей у звичайних палатах використовуються грілки, температура води в них не повинна перевищувати 60 °С. Одну грілку кладуть під ковдру на ноги і дві грілки вздовж тіла дитини з обох боків зверху ковдри.
Профілактика рахіту і анемії у недоношених дітей: Для профілактики рахіту з 8—10-го дня життя призначають ергокальциферол (вітамін D) в олійному або спиртовому розчині по 20 000 МО на добу протягом 25 днів (на курс 500 000 МО) і препарати кальцію. Замість застосування ергокальциферолу можна провести УФО (25 сеансів) Для профілактики анемії доцільно збагачувати харчовий раціон дитини з тритижневого віку мікроелементами. До грудного молока або суміші один раз на день додають міді сульфат (0,01 % розчин по 1 мл/кг маси) і кобальту сульфат (0,001 % розчин по 0,2 мл/кг маси) протягом 6—10 тижнів. Препарати заліза (гемостимулін, лактат заліза тощо) призначають з восьмитижневого віку протягом 3—5 міс.
Виходжування недоношених дітей: При виходжуванні недоношених дітей слід враховувати властивий їм дефіцит заліза, вітамінів. З перших днів життя їм необхідно призначати ретинол, токоферол, тіамін, рибофлавін, піридоксин, рутин, аскорбінову та нікотинову кислоти. Недоношених дітей виписують додому тоді, коли вони досягнуть маси тіла 2000—2500 г при задовільному загальному стані.
Догляд за недоношеними дітьми на дільниці: Спостереження за недоношеними дітьми на дільниці повинно здійснюватися дільничним педіатром за допомогою патронажної сестри. Дітей, маса яких при народженні нижча зa 1700 г, медична сестра відвідує 4 рази на місяць до досягнення ними віку 7 міс, дітей з масою тіла понад 1700 г — двічі на місяць до 4-місячного віку, а далі — раз на місяць.
Основні принципи диспансеризації недоношених дітей: 1) динамічне спостереження за фізичним і психомоторним розвитком; 2) контроль за раціональним вигодовуванням; 3) профілактика, рання діагностика і лікування рахіту, анемії; 4) своєчасне виявлення і лікування неврологічних і ортопедичних порушень.
Вигодовування недоношених дітей: Вигодовувати недоношених дітей слід з урахуванням віку, маси тіла при народженні, ступеня зрілості, загального стану. Перше годування здоровим недоношеним дітям призначають через 6-12год, дітям з проявами синдрому дихальних розладів (ОДР)
Вигодовування недоношених дітей: Дітей з добре вираженими смоктальним і ковтальним рефлексами, маса тіла яких менша за 1700 г, годувати треба з пляшечки. Якщо дитина активно ссе, не зригує і не втомлюється при годуванні її можна прикладати до груді 1—2 рази на добу з поступовим переходом на годування груддю.
Вигодовування недоношених дітей: Здорових недоношених дітей, маса тіла яких понад 1700 г, слід якомога раніше прикладати до груді матері. Годування грудним молоком проводиться при обов'язковому контрольному зважуванні. Якщо висмоктується недостатня кількість молока, потрібне догодовування грудним зцідженим молоком. Найбільш раціонально годувати недоношену дитину через 3 години, спочатку 8 разів на добу (без нічного проміжку), а пізніше 7 разів на добу (з 6-годинною нічною перервою). Добову кількість молока найкраще визначати за таким методом! на першу добу годування діти, що мають масу менш ніж 1500 г, повинні одержати 25-40 мл молока; діти, маса яких понад 1500 г — 50-80 мл. У наступні дні добову кількість молока дітям, маса яких менша ніж 1500 г, збільшують щодня на 15—30мл, а дітям з масою тіла понад 3500 г — на 40-60 мл. На 10-14-й день життя кількість молока, необхідна дитині на добу, повинна становити 1/5 маси її тіла.
Виодовування недоношених дітей: Жіноче молоко є ідеальною їжею для недоношеної дитини, проте воно не може покрити потреби в білку, а іноді і в жирі дітей, що народилися з масою тіла, меншою 2000 г. У цих випадках здійснюють корекцію харчування сиром, сумішами «Малютка», «Виталакт», кефіром, рослинною олією. Якщо немає грудного молока, недоношених дітей слід годувати адаптованими сумішами («Малюткаа, «Малыш», «Виталакт», «Детолакт»).
Переношений новонароджений: Переношений новонароджений – діти, народжені у термін 42 і більше тижнів гестації.
Запитання: 1. Особливості вигодовування недоношених дітей. 2. Догляд за пупковою ранкою новонародженого. 3. Ознаки недоношеності.
Схожі презентації
Категорії