Презентація на тему:
Клінічна фармація в кардіології
Завантажити презентацію
Клінічна фармація в кардіології
Завантажити презентаціюПрезентація по слайдам:
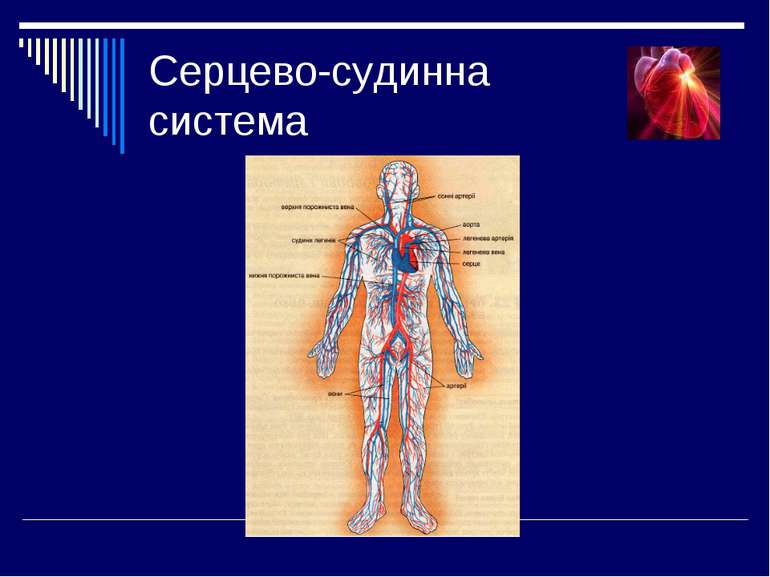
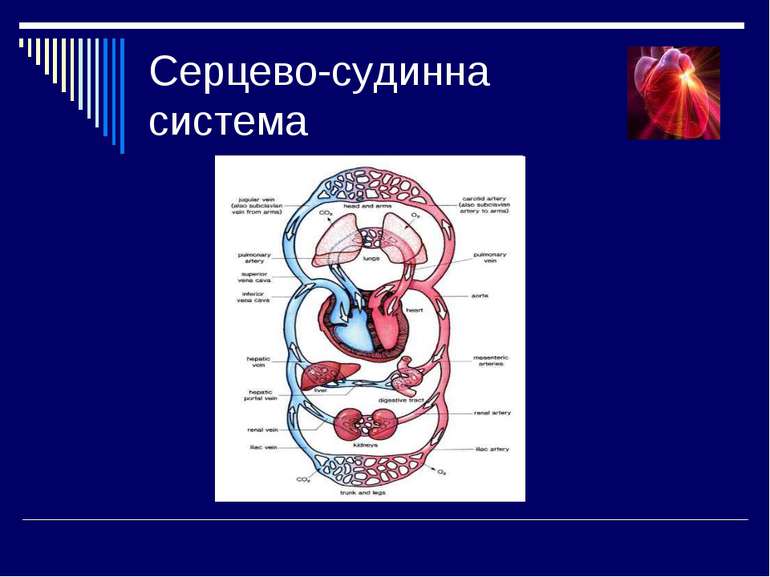
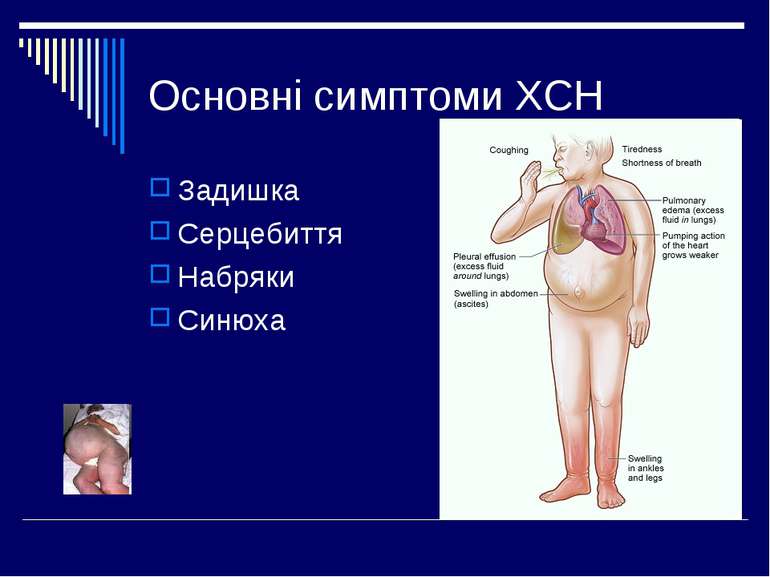
Основні симптоми в кардіології Біль у ділянці серця Задишка Набряки Серцебиття Відчуття перебоїв в роботі серця Синюха
Основні клінічні синдроми в кардіології Синдром коронарної недостатності Синдром серцевої недостатності Синдром судинної недостатності Синдром артеріальної гіпертензії Симптом артеріальної гіпотензії Синдроми порушення ритму серця
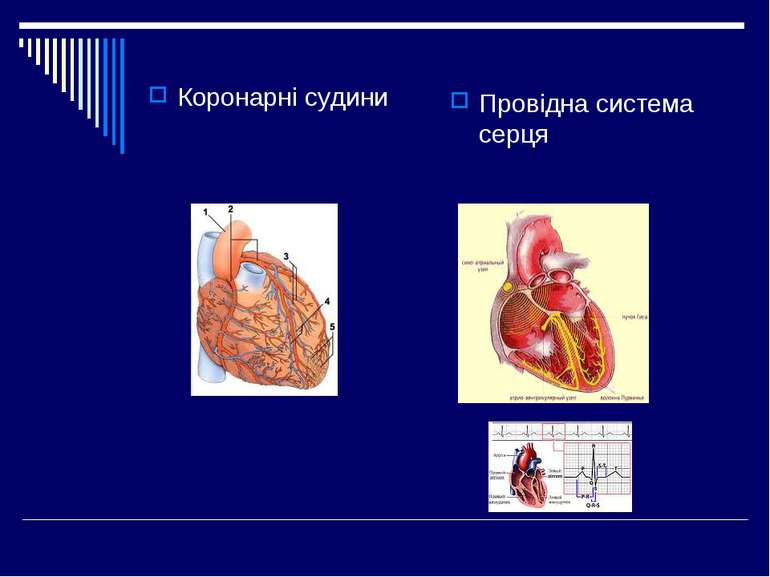
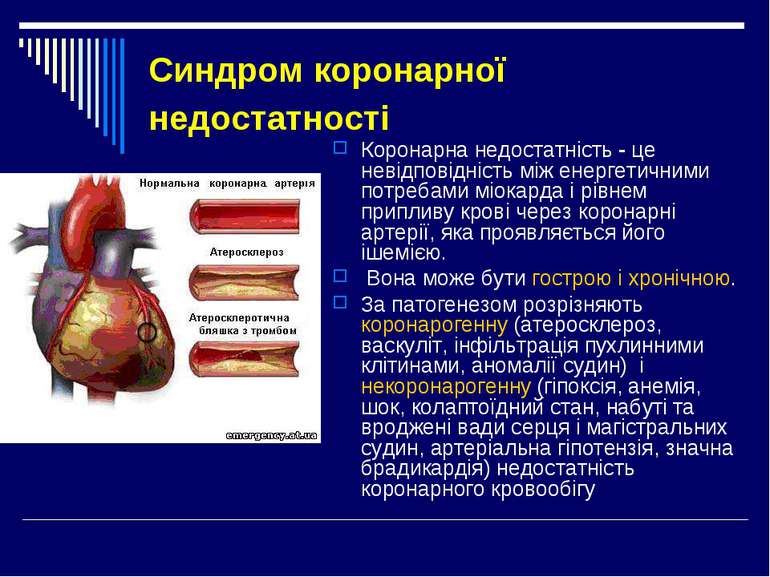
Синдром коронарної недостатності Коронарна недостатність - це невідповідність між енергетичними потребами міокарда і рівнем припливу крові через коронарні артерії, яка проявляється його ішемією. Вона може бути гострою і хронічною. За патогенезом розрізняють коронарогенну (атеросклероз, васкуліт, інфільтрація пухлинними клітинами, аномалії судин) і некоронарогенну (гіпоксія, анемія, шок, колаптоїдний стан, набуті та вроджені вади серця і магістральних судин, артеріальна гіпотензія, значна брадикардія) недостатність коронарного кровообігу
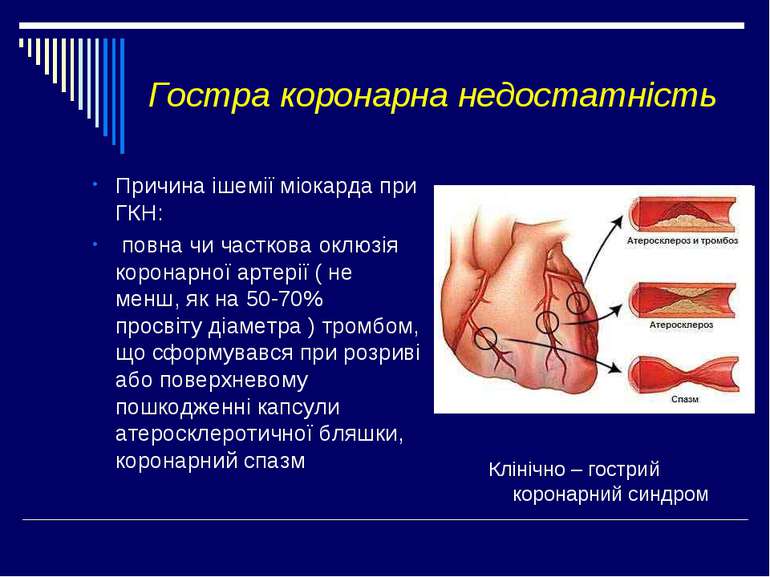
Гостра коронарна недостатність Причина ішемії міокарда при ГКН: повна чи часткова оклюзія коронарної артерії ( не менш, як на 50-70% просвіту діаметра ) тромбом, що сформувався при розриві або поверхневому пошкодженні капсули атеросклеротичної бляшки, коронарний спазм Клінічно – гострий коронарний синдром
Хронічна коронарна недостатність Характеризується постійною невідповідністю між кровопостачанням і метаболічними потребами міокарда. Розвивається на фоні змінених вінцевих артерій серця (звуження коронарного русла) або зниження здатності їх до розширення. Може бути також пов'язана із запальними змінами вінцевих артерій, з рубцевою деформацією, інфільтрацією їх (ревматизм, системні захворювання сполучної тканини, артеріїт, травматичне пошкодження тощо). Клінічно коронарна недостатність проявляється нападами стенокардії, інфарктом міокарда, серцевою недостатністю в разі розвитку ішемічної міокардіодистрофії і кардіосклерозу
Біль при стенокардії а) локалізація – за грудиною; б) іррадіація – в ліву руку, лопатку; в) провокація – фізичним, психо- емоційним навантаженням; г) ефективність – нітрогліцерин; д) тривалість – 1-3-5 хв
Синдром серцевої недостатності Серцева недостатність (СН) - це неспроможність серця забезпечити кров’ю тканини відповідно до їх метаболічних потреб у стані спокою та (або) при помірних фізичних навантаженнях.
Патогенетичні варіанти недостатності серця 1. Серцева недостатність через ушкодження міокарда. Причинами її можуть бути а) гіпоксія (недостатність вінцевого кровообігу, анемія, зниження парціального тиску кисню в повітрі) б) інфекційно-токсичні впливи (дифтерія, ревматизм, алкоголь) в) порушення обміну речовин (цукровий діабет, авітамінози) г) нервово-трофічні та ендокринні розлади (стрес, тиреотоксикоз) 2. Серцева недостатність від перевантаження (збільшення кількості крові, що припливає, або посилення опору крові, що відтікає). 3. Змішана форма виникає при поєднанні ушкодження міокарда та його перевантаження (при ревматизмі, коли спостерігається комбінація запального ушкодження міокарда і порушення клапанного апарату серця).
Синдром гострої серцевої недостатності Гостра серцева недостатність буває двох типів – лівого типу (лівошлуночкова або лівопередсердна) і правого типу (правошлуночкова) Лівошлуночковий тип. Клінічним проявом гострої лівошлуночкової і (або) лівопередсердної недостатності є серцева астма і набряк легень. Правошлуночковий тип. Найбільш частою причиною розвитку гострої правошлуночкової недостатності є масивна тромбоемболія легеневої артерії (ТЕЛА) та її гілок.
Синдром хронічної серцевої недостатності Хронічна серцева недостатність (ХСН) - синдром, що закономірно ускладнює перебіг більшості серцево-судинних захворювань, в першу чергу найпоширеніших з них - артеріальної гіпертензії та ішемічної хвороби серця. Синонімами ХСН є недостатність кровообігу (НК), або серцево-судинна недостатність (ССН). ХСН характеризується порушенням насосної функції серця (насамперед лівого шлуночка), зниженням толерантності до фізичного навантаження та затримкою в організмі рідини
Класифікація функціонального стану хворих на СН за клінічними критеріями Нью-Йоркської Асоціації серця
Синдром судинної недостатності Судинна недостатність - це патологічний стан, який виникає внаслідок зниження тонусу гладкої мускулатури судинних стінок або зменшення маси циркулюючої крові. Внаслідок цього виникає невідповідність між ємністю судинного русла і об'ємом циркулюючої крові. Основними причинами падіння тонусу судин є порушення їх іннервації, порушення функції судиннорухових центрів, парез судин внаслідок токсичного ураження при багатьох інфекціях та інтоксикаціях. Розрізняють гостру і хронічну судинну недостатність. Гостра судинна недостатність може проявлятись у вигляді непритомності, шоку і колапсу.
Гостра судинна недостатність Непритомність (syncope) - раптова, частіше короткочасна, втрата свідомості, викликана ішемією головного мозку. Причини - внаслідок розладу вегетативної регуляції судин (різка зміна положення тіла, особливо в людей, які отримують гіпотензивні препарати, при швидкому переході у вертикальне положення негативні емоції, больові відчуття тощо). органічного захворювання, наприклад, кровотечі, стенозу гирла аорти, пароксизмальних порушень серцевого ритму, гострої коронарної недостатності, перевтома, недосипання, інфекційні захворювання, неповноцінне харчування Колапс (collapsus) – форма судинної недостатності, яка характеризується різким зниженням судинного тонусу і (або) гострим зменшенням об’єму циркулюючої крові. Причини – розвивається при інтоксикаціях, гострих інфекційних захворюваннях, при гострій масивній крововтраті, перитоніті, гострому панкреатиті тощо. Шок (chock) - це тяжкий загрозливий стан для життя хворого, який виникає внаслідок впливу на організм надзвичайно сильних ендогенних чи екзогенних подразників і супроводжується прогресуючими порушеннями життєво-важливих функцій організму і критичним розладом гемодинаміки . Форми шоку 1) гіповолемічний (при кровотечах, втраті рідини тощо) 2) травматичний 3) кардіогенний 4) судинні форми шоку а) інфекційно-токсичний б) анафілактичний
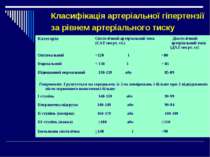
Синдром артеріальної гіпертензії За нормативами ВООЗ (1996 р), нормальний рівень систолічного АТ у дорослих людей не перевищує 140 мм рт. ст., а діастолІчного - 90 мм рт. ст. Систолічний АТ, який досягає 140 мм рт. ст. і вище або діастолІчний 90 мм рт.ст. і вище вважається артеріальною гіпертензією
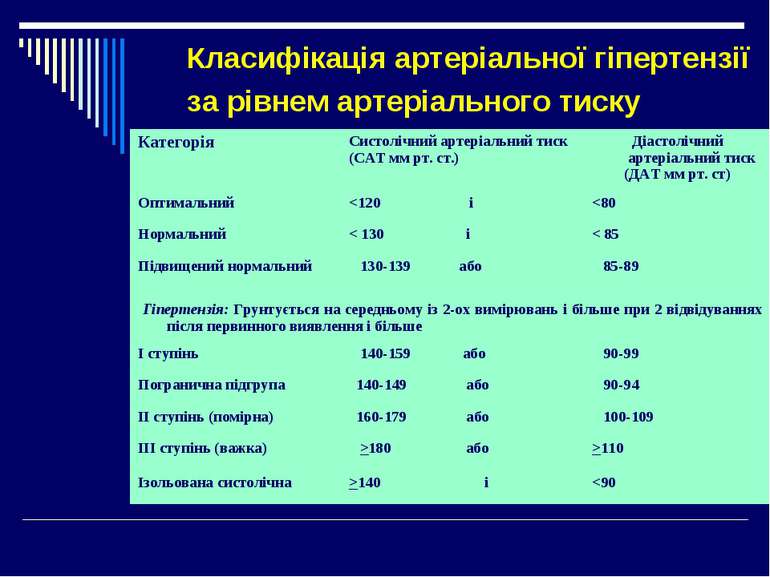
Класифікація артеріальної гіпертензії за рівнем артеріального тиску Категорія Cистолічний артеріальний тиск (САТ мм рт. ст.) Діастолічний артеріальний тиск (ДАТ мм рт. ст) Оптимальний 110 Ізольована систолічна >140 і
Синдром артеріальної гіпотензії Артеріальна гіпотензія – це стан, при якому артеріальний тиск тривалий час знаходиться нижче мінімальних величин (зниження систолічного тиску нижче, ніж 100 мм рт. ст. і діастолічного нижче 60 мм рт. ст.). Виділяють артеріальну гіпотонію фізіологічну (не супроводжується хворобливими симптомами) і патологічну (з характерним симптомокомплексом). Остання буває гострою і хронічною (первинною і вторинною).
Синдроми порушення ритму серця Порушення ритму серця – різкі зміни основних електрофізіологічних характеристик міокарда (автоматизму, збудження і провідності), які ведуть до зміни частоти, послідовності чи узгодженості скорочень серця
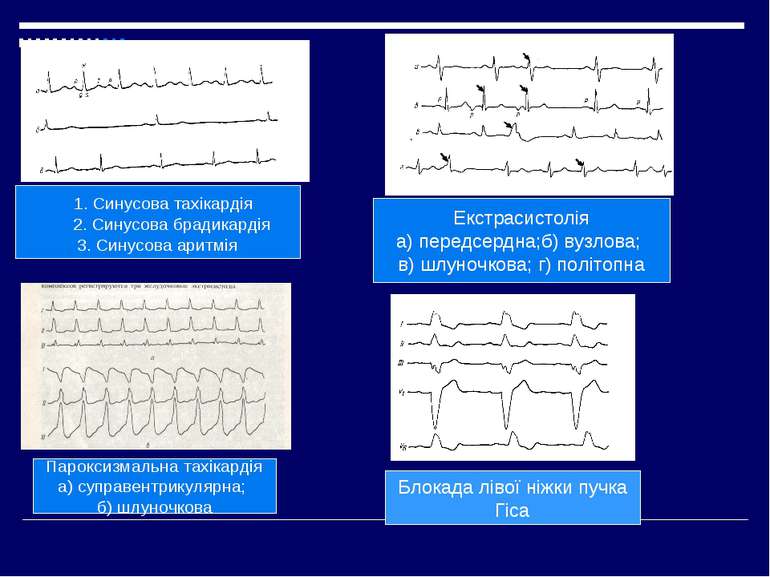
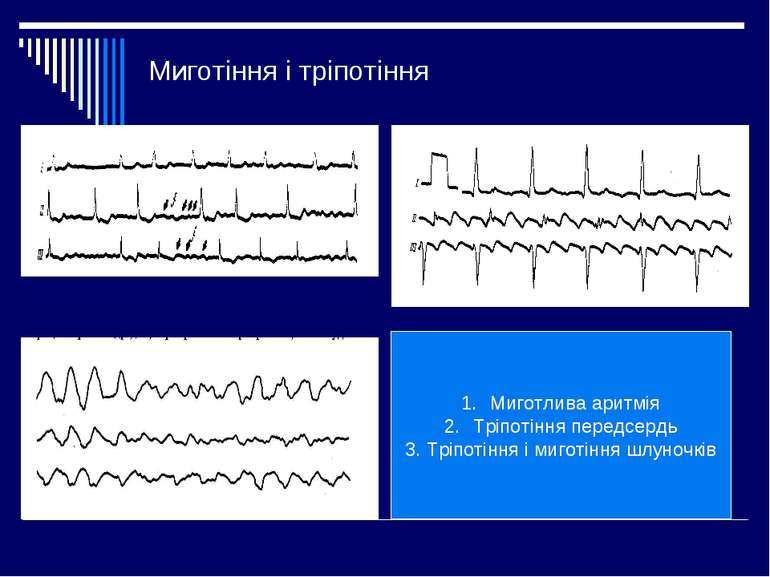
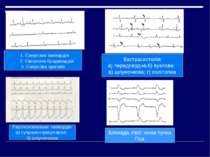
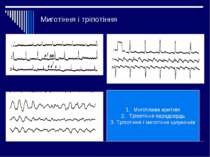
Синдроми порушення ритму серця Синусова тахікардія – пришвидшення серцевої діяльності в спокої від 90 до 160 скорочень за хвилину при збереженні синусового ритму Синусова аритмія – неправильний синусовий ритм, що характеризується періодами поступового пришвидшення і сповільнення ритму внаслідок утворення імпульсів в синусному вузлі з частотою, що періодично змінюється. Екстрасистолія – порушення серцевого ритму , що полягає у передчасному скороченні всього серця або окремих його частин внаслідок підвищення активності вогнищ ектопічного автоматизму Пароксизмальна тахікардія – порушення серцевого ритму у вигляді приступів серцебиття з частотою скорочень серця 140-220 в 1 хв під впливом імпульсів із гетерогенних центрів, що повністю витісняють серцевий ритм Миготлива аритмія – порушення серцевого ритму, при якому на протязі всього серцевого циклу спостерігається часте (до 600-800 в 1 хв) хаотичне збудження і скорочення окремих груп м'язових волокон передсердь, а шлуночки скорочуються у неправильному ритмі Тріпотіння передсердь – прискорення скорочень передсердь до 250-300 за 1 хв. при збереженні правильного регулярного передсердного ритму.
Причини виникнення серцевих аритмій кардіальні міокардити, кардіоміопатії, міокардіодистрофії, ІХС екстракардіальні нейрорефлекторні впливи на серцево-судинну систему, нейроциркуляторна дистонія, захворювання центральної і вегетативної нервової системи, порушення електролітного балансу, гіпоксія і гіпоксемія, вплив токсичних речовин (оксиду вуглецю, алкоголю, нікотину тощо), інтоксикації ліками (серцевими глікозидами, -адреноміметиками та ін.).
1. Синусова тахікардія 2. Синусова брадикардія 3. Синусова аритмія Екстрасистолія а) передсердна;б) вузлова; в) шлуночкова; г) політопна Пароксизмальна тахікардія а) суправентрикулярна; б) шлуночкова Блокада лівої ніжки пучка Гіса
Миготіння і тріпотіння Миготлива аритмія Тріпотіння передсердь 3. Тріпотіння і миготіння шлуночків
Вегето-судинна (нейро-циркуляторна) дистонія ВСД – функціональне захворювання серцево-судинної системи, що проявляється чисельними серцево-судинними, респіраторними і вегетативними розладами, астенізацією, поганою переносимістю стресових ситуацій і фізичних навантажень, відрізняється доброякісним перебігом, сприятливим прогнозом, не приводить до кардіомегалії і серцевої недостатності.
Гіпертонічний криз У будь-якій стадії гіпертонічної хвороби може розвинутись гіпертонічний криз, появі якого можуть сприяти різноманітні чинники: нервове перенапруження, негативні емоції, зміна метеорологічних умов тощо. Гіпертонічний криз характеризується раптовим підвищенням артеріального тиску, яке супроводжується сильним головним болем, запамороченням, відчуттям жару або, частіше, ознобом, пітливістю, серцебиттям, нерідко виникає біль у ділянці серця, нудота, блювота, розлади зору тощо. Під час кризи хворі збуджені, перелякані або в’ялі, сонливі, загальмовані; можуть непритомніти, інколи розвиваються парестезії, розлади чутливості і рухові порушення.
Ішемічна хвороба серця Ішемічна хвороба серця (ІХС) - це гостра чи хронічна дисфункція серцевого м яза, яка зумовлена порушенням рівноваги між енергетично-кисневою потребою міокарда і коронарним кровообігом Згідно рекомендації ВООЗ поняття ішемічна хвороба серця включає раптову коронарну смерть, стенокардію, інфаркт міокарда, післяінфарктний кардіосклероз, порушення серцевого ритму, серцеву недостатність .
Стенокардія Стенокардія ( stenocardia – стиснення серця; синонім: angina pectoris ) – поширене захворювання, основним клінічним симптомом якого є напади загрудинного болю внаслідок ішемії Класифікація. І. Стенокардія напруження. Стенокардія, яка вперше виникла. Стабільна стенокардія напруження (з вказанням функціонального класу хвороби від І до IV). Прогресуюча стенокардія напруження. ІІ. Стенокардія спокою, в тому числі особлива стенокардія Принцметалла. Стабільна стенокардія напруження поділяється на функціональні класи: І – хворий добре переносить звичайні фізичні навантаження. Напади стенокардії виникають лише при незвичайному надмірному навантаженні; ІІ – незначне обмеження звичайної фізичної активності. Ангінозні напади виникають при ходьбі по рівній місцевості в нормальному темпі на відстань понад 500 м або при підйомі сходами більше ніж на 1 поверх. Імовірність виникнення нападів збільшується при ходьбі в холодну погоду, проти вітру, при емоційному збудженні, в ранкові години; ІІІ – значне обмеження звичайної фізичної активності. Напади виникають при ходьбі по рівній місцевості в нормальному темпі на відстань 100-500 м, при підйомі на 1 поверх. Нерідко напади виникають під впливом одного тільки психоемоційного збудження, від холодного вітру, морозу; ІV – стенокардія виникає при невеликих фізичних навантаженнях, при ходьбі по рівній місцевості на відстань до 100 м, при перенесенні 2-3 кг вантажу. Хворі не можуть ходити сходами. Рідкі напади стенокардії в стані спокою не є обов’язковими критеріями віднесення хворого до IV функціонального класу.
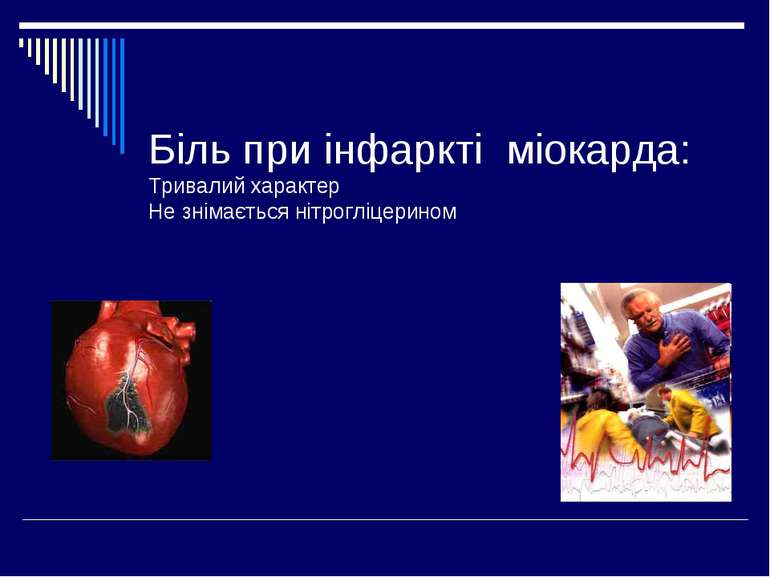
Інфаркт міокарда Інфаркт міокарда (infarctus myocardii) - це вогнищевий некроз серцевого м’яза внаслідок гострого порушення його кровопостачання Перші години або рідко - дні ( до 2-3 діб ) інфаркту міокарда позначають як найгострішу стадію. Після того наступає гостра стадія хвороби, яка триває в середньому до 10-14 днів В середньому до 2-х місяців триває підгостра стадія ( починається після повного відмежування вогнища некрозу від неушкодженного міокарда). Післяінфарктний період - час повного рубцювання вогнища некрозу ( рубцева стадія). Деколи інфаркт міокарда може починатися атипово. До атипових варіантів відносять: гастралгічний (абдомінальний), астматичний, аритмічний, церебральний і безбольовий.
Ускладнення інфаркту міокарда Раптова коронарна смерть Порушення ритму і провідності Гостра серцево-судинна недостатність Кардіогенний шок Розрив серця Тромбоемболічні ускладнення Гостра аневризма серця Хронічна аневризма серця Післяінфарктний синдром Дресслера
Гострий коронарний синдром Відносять: нестабільну стенокардію, гострий інфаркт міокарда гострі ішемічні ускладнення пов’язані з ушкодженням коронарних судин.
Захворювання серцево-судинної системи, що потребують обов'язкового нагляду лікаря Всі органічні захворювання серцево-судинної системи потребують обов'язкового нагляду лікаря, а медикаментозні засоби, які використовуються для лікування цих захворювань відносяться до рецептурних.
Синдроми та захворювання серцево-судинної системи, що можуть лікуватися хворими самостійно за допомогою безрецептурних препаратів при консультативній допомозі провізора За допомогою ОТС-препаратів при консультативній допомозі провізора можуть лікуватись хворі з вегето-судинною дистонією (кардіалгічні симптоми та зміни АТ). Особливості кардіалгій при ВСД: Локалізуютьмя в прекардіальній ділянці або безпосередньо в ділянці верхівкового поштовху Мають ниючий характер, незначну інтенсивність Відсутній безпосередній звязок між виникненням болю з фізичним навантаженням, положенням тіла, прийманням їжі Виникнення або посилення болю повязано з емоційними факторами, перевтомленням, метеофакторами, передментруальним періодом Біль зникає після застосування заспокійливих засобів, транквілізаторів. Характерні також: Розлади дихання у вигляді відчуття “нестачі повітря” Значна лабільність пульсу та АТ Вегето-судинні симптоми (кризи, головокружіння, головний біль, субфебрилітет, температурні асиметрії, відчуття внутрішнього тремору) Психо-емоційні розлади Астенічний синдром Доброякісність перебігу без ознак формування грубої патології серцево-судинної системи, неврологічних і психічних розладів
Синдроми і захворювання, що можуть лікуватися самостійно за допомогою ОТС – препаратів. Аритмії (брадикардія, брадиаритмія, поодинока екстрасистолія, помірна тахікардія) на фоні функціональних розладів серцевої діяльності. Затруднене дихання (відчуття браку повітря), що не прогресує протягом тривалого часу. Кардіалгії (без органічних змін в серці), що тривають кілька годин-днів, зменшуються при фізичних навантаженнях, знімаються валідолом, валокардином. Відчуття серцебиття по ночах, що не супроводжується тахікардією, задишкою. Нейроциркуляторна дистонія з легко вираженими вегетативними і судинними проявами . Непритомність, викликана різкою зміною положення тіла, тривалим стоячим положенням (одноразова).
ОТС-препарати при ВСД Седативні фітопрепарати: Валеріана Собача кропива Глід колючий М’ята перцева Полин звичайний
Лікування серцевої недостатності Принципи лікування серцевої недостатності Усунення провокуючих факторів Зниження навантаження на серце Нормалізація серцевого викиду Зменшення затримки натрію і рідини в організмі Зниження тонусу периферичних судин Зниження впливу на серце симпато-адреналової системи Покращання кровопостачання і метаболізму міокарда
Фармакотерапія хронічної серцевої недостатності Фармакотерапія хронічної серцевої недостатності здійснюється за допомогою таких груп ліків: Серцеві глікозиди Неглікозидні кардіотонічні засоби Інгібітори ангіотензиперетворюючого ферменту Антагоністи рецепторів ангіотензину ІІ Діуретики Периферичні вазодилятатори -адреноблокатори Метаболічні засоби
Серцеві глікозиди Загальна фармакодинаміка. Серцеві глікозиди: підвищують скоротливість міокарда сповільнюють передсердно-шлуночкову провідність, знижують частоту серцевих скорочень, збільшують збудливість серцевого м'яза
Фармакодинаміка СГ СГ за ступенем позитивної інотропної дії строфантин > целанід > дигоксин > дигітоксин за ступенем негативної хронотропної дії дигітоксин > дигоксин > целанід > строфантин
Загальна фармакокінетика СГ За фармакокінетичними властивостями виділяють 3 групи СГ: Швидкої дії й низької здатності до кумуляції (строфантин, крглікон) - латентний період – 5-10 хв, - тривалість дії – 8-12 год (корглікон), 1-3 дні (строфантин), - вводять внутрішньовенно повільно Середньої тривалості ефекту, помірної здатності до кумуляції (дигоксин, целанід, адонізид, метилдигоксин) - латентний період – 5-30 хв (в/в), 30-60 хв (всередину) тривалість дії 3-6 днів вводять внутрішньовенно повільно, всередину З тривалою дією та виразною здатністю до кумуляції (дигітоксин, ацетилдигітоксин). латентний період – 4-12 год тривалість дії – 2-3 тижні вводять всередину
Показання до застосування серцевих глікозидів Хронічна СН ІІ-IV ФК з малим викидом в результаті зниження систолічної функції міокарда в поєднанні з миготливою тахіаритмією – лікування проводиться пероральним прийманням СГ Хронічна СН ІІ-IV ФК з синусовим ритмом і фракцією викиду 30-35 %, якщо не вдається добитись компенсації за допомогою діуретиків та ІАПФ – лікування проводиться пероральними препаратами Надшлуночкові тахіаритмії (миготіння і ріпотіння передсердь, пароксизмальна суправентрикулярна тахікардія) незалежно від наявності недостатності кровообігу – лікування проводиться в/в інєкціями СГ Гостра СН – викорисовують строфантин, корглікон, рідше целанід та дигоксин.
Схеми дигіталізації Швидка (1-2 дні) Середня (3-4 дні) Повільна (більше 5 днів) У наш час нерідко вдаються до призначення серцевих глікозидів від початку лікування у підтримуючих дозах: дигоксин – 0,125-0,75 мг/добу (дигіталізація триває 5-7 днів), дигітоксин – 0,1-0,15 мг/добу (дигіталізація триває 25-30 днів)
Умови раціонального застосування СГ Умови раціонального застосування Лікувальна тактика глікозидотерапії включає дві фази: 1. Дигіталізація (фаза насичення) буває швидкою, середньою та довгою. Препарат вводиться до появи вираженого терапевтичного ефекту без ознак інтоксикації. Добова доза препаратів наперстянки складає 2-2,5 мг, строфанту 0,6-1 мг. 2. Фаза підтримки забезпечує стабілізацію досягнутого рівня терапевтичного ефекту шляхом призначення препарату в підтримуючій дозі. Підтримуючу дозу можна розрахувати за формулою: ПД - підтримуюча доза НД - доза, що насичує К — коефіцієнт елімінації Коефіцієнти елімінації деяких препаратів: целанід - 20%, дигітоксин - 7%, ацетилдигітоксин - 10%, строфантин і корглікон -40-50%. Підтримуюча терапія може бути досить тривалою. Тривалість її залежить від тяжкості серцевої недостатності, в деяких випадках може зберігатися протягом усього життя. Стандартизацію СГ проводять біологічним шляхом на жабах, кішках, голубах. В основу стандартизації покладено їх властивість у токсичних дозах у холднокровних тварин викликати систолічну, а у теплокровних – діастолічну зупинку серця.
Побічні ефекти серцевих глікозидів 1. Токсична дія СГ пов'язана з їх передозуванням, але частіше, коли застосовуються препарати наперстянки, оскільки вони більш здатні до кумуляції (дигітоксин > дігоксин > препарати строфанту > препарати горицвіту, жовтушника, конвалії та морської цибулі). 2. Зниження скорочувальної здатності міокарда, наростання ознак серцевої недостатності. 3. Порушення ритму: брадикардія, тахікардія, аритмія, атріовентрикулярний блок. 4. Порушення функцій органів травлення. СГ у більш високих дозах підвищують тонус гладких м'язів, що призводить до посилення моторики системи травлення (діарея), спостерігається нудота, втрата апетиту, блювання центрального походження, біль у животі. 5. Порушення зору спостерігається у 95% випадках інтоксикації. Розвивається неврит зорового нерва, що призводить до порушення гами зорового сприйняття: переважають жовтий і зелений кольори; порушуються також пропорції: зорове сприйняття йде в збільшеному або зменшеному вигляді (макро- та мікропсія). 6. Нервово-психічні порушення зустрічаються частіше у хворих похилого віку та проявляються безсонням, запамороченням, плутанням думок. 7. Зменшуються функції нирок, значно знижується клубочкова фільтрація, збільшується маса тіла хворих. 8. Місцево-подразнююча дія. Тому СГ вводять тільки у вену, внутрішньом'язово - з новокаїном. 9. Алергічні реакції.
Протипоказання до призначення СГ Абсолютні: Інтоксикація СГ або підозра на неї Атріовентрикулярна блокада ІІ ст. Алергійні реакції на СГ Синусова брадикардія
Допомога при отруєнні СГ 1. Відміна препаратів. 2. Унітіол, метіонін, L-цистеїн. 3. Введення препаратів, що містять К+(панангін. калію хлорид). 4. ЕДТА і цитрат Na* зв'язують надлишок Са в крові. 5. Антиаритмічні засоби (дифенін, β-адреноблокатори, антагоністи Са+та інш.). 6. Коронаророзширюючі. 7. Вітамін С і пантотенова кислота.
Взаємодія СГ і інших ЛЗ Препарати, що посилюють ефект серцевих глікозидів: • діуретики - збільшення токсичності серцевих глікозидів за рахунок гипокаліемії, зміни КЛР; • верошпірон - зниження елімінації серцевих глікозидів, що мають нирковий кліренс (дигоксин, строфантин, ізоланід); • ізоптин, корінфар, хінідин, ритмонорм, кордарон, -блокатори - зниження елімінації серцевих глікозидів, що мають нирковий кліренс (дозу глікозиду потрібно зменшити на 30-50%); • резерпін, гуанетидин - підвищення чутливості до серцевих глікозидів, аритмогенний ефект; • спазмолітики - збільшення шлунково-кишкової абсорбції серцевих глікозидів, що призначаються всередину; • клофелін, допегіт - зниження елімінації серцевих глікозидів, що мають нирковий кліренс; • кортикостероїди (у великих дозах) - метаболічний алкалоз, посилений калійурез; • еуфілін - підвищення збудливості міокарда, аритмогенний ефект. Препарати, що послаблюють ефект серцевих глікозидів: • адсорбенти, холестирамін - зменшення шлунково-кишкової абсорбції глікозидів, що призначаються всередину; • неоміцин - зменшення шлунково-кишкової абсорбції; • похідні фенобарбитала, антигистаминные засоби, дифенін - гепатоіндукторний ефект, прискорення метаболізму глікозиду (дигітоксину); • холінергічні, послаблюючі засоби - зменшення шлунково-кишкової абсорбції; • рифампіцин - зниження рівня дигіоксину в крові; • антациди, висівки, цитостатики - уповільнення всмоктування дигоксину в кишечнику.
Неглікозидні кардіотонічні засоби Ксантини, похідні ізохіноліну (етофілін) Піридини та біпіридини (амринон, мілринон) Похідні імідазолу (вардакс) Похідні піперидину (буквінеран, карбазеран) Поліпептиди (глюкагон) Карбоксильні антибіотики (лазолацид, кальциміцин) Похідні інших хімічних груп: L-карнітин, гептамінол, креатинол-о-фосфат, трапідил, ін.
НЕГЛІКОЗИДНІ КАРДІОТОНІЧНІ ЗАСОБИ Добутамін – бета1-адреноміметик - при гострій та хронічній серцевій недостатності – у вену краплинно – 2,5-5-10 мкг/(кг.хв); при постійній інфузії через 3-4 дні – толерантність; при підвищенні дози – серцеві аритмії Амринон, мілринон – інгібітори фосфодіестерази – для тимчасового покращання стану хворого у термінальній стадії СН
ІНГІБІТОРИ АНГІОТЕНЗИНПЕРЕТВОРЮЮЧОГО ФЕРМЕНТУ (ІАПФ) Каптоприл, еналаприл, раміприл, лізиноприл При СН блокують патологічні наслідки активації ренін-ангіотензинової системи шляхом інгібування АПФ: зменшується утворення ангіотензину II (вазоконстриктор, індуктор виділення альдостерону, норадреналіну, ендотеліну, гіпертрофії міокарда) накопичується брадикінін (індуктор синтезу простацикліну та оксиду азоту)
ІНГІБІТОРИ АНГІОТЕНЗИНПЕРЕТВОРЮЮЧОГО ФЕРМЕНТУ (ІАПФ) Збільшують тривалість і покращують якість життя у хворих на СН Збільшують толерантність до фізичного навантаження Знижують ризик повторного ІМ Гальмують розвиток гіпертрофії міокарда
АНТАГОНІСТИ РЕЦЕПТОРІВ АНГІОТЕНЗИНУ II (АРА II) Лозартан (козаар) Блокує рецептори ангіотензину II Зменшує смертність хворих на СН на 50 % Гальмує розвиток гіпертрофії міокарда Доцільне комбінування ІАПФ з АРА II
ДІУРЕТИКИ Дихлотіазид, гігротон (оксодолін), клопамід (бринальдикс) Фуросемід, кислота етакринова Спіронолактон Покращують перебіг захворювання, збільшують толерантність хворих до фізичного навантаження, спіронолактон зменшує кількість рецидивів та смертність
ПЕРИФЕРИЧНІ ВАЗОДИЛАТАТОРИ Артеріальні: гідралазин, антагоністи іонів кальцію, міноксидил Венозні: нітрати, молсидомін Змішаної дії (впливають на тонус артеріол та венул): натрію нітропрусид, празозин, інгібітори АПФ, АРА II Ізосорбіду динітрат (30-160 мг/добу) + гідралазин (50-300 мг/добу) – у хворих, в яких є протипоказання до застосування ІАПФ
ПЕРИФЕРИЧНІ ВАЗОДИЛАТАТОРИ Несприятлива дія при СН: Активізують симпатоадреналову і, опосередковано, ренін-альдостеронову систему
БЕТА-АДРЕНОБЛОКАТОРИ Карведилол, метопролол, бісопролол При застійній СН зменшують смертність, покращують перебіг захворювання і якість життя пацієнтів Механізм лікувальної дії при СН Відновлення кількості і чутливості бета-адренорецепторів у серці, що призводить до зростання систолічного обєму через 8-10 тиж регулярного прийому (парадокс бета-адреноблокади) Попереджують кальцієве перевантаження міокарда, покращують вінцевий кровообіг Зменшують продукцію реніну Попереджують аритмії Карведилол – альфа1-адреноблокуюча та антиоксидантна дія
БЕТА-АДРЕНОБЛОКАТОРИ Схема призначення бета-адреноблокаторів при СН Починають лікування з невеликої дози (3,175-6,25 карведилолу), кожні 2-4 тижні її подвоюють до отримання ефекту (розвивається через 2-3 міс.) Середні ефективні дози: карведилол – 50 мг метопролол – 100 мг бісопролол – 5 мг Призначення бета-блокаторів можливе за умови стабільного стану хворого, перед розвитком стійкого покращання стану може бути нетривале його погіршання
ЗАСОБИ МЕТАБОЛІЧНОЇ ДІЇ Вітаміни: Е, С, групи В Рибоксин Мілдронат Фосфаден, АТФ Креатинфосфат Калію оротат, анаболічні стероїди Препарати проявляють кардіоцитопротекторну дію, покращують енергетичний обмін у міокарді
ОСОБЛИВОСТІ ЛІКУВАННЯ ДІАСТОЛІЧНОЇ ДИСФУНКЦІЇ МІОКАРДА Використовують: ІАПФ, АРА II, бета-адреноблокатори, антагоністи іонів кальцію Не показані: Нітрати, діуретики, серцеві глікозиди
Підсумок сучасного досвіду застосування протиаритмічних засобів Підсумок сучасного досвіду застосування протиаритмічних засобів зроблено у 1994 році у доповіді провідних кардіологів світу “Consensus”. У ній відображено якості оптимального протиаритмічного препарату: Лікування ним не повинно збільшувати ризик раптової смерті у хворих, які перехворіли на інфаркт міокарда. Незначна кількість побічних ефектів. Безпечність при тривалому застосуванні. Низька ймовірність аритмогенної дії. Незначна органна токсичність.
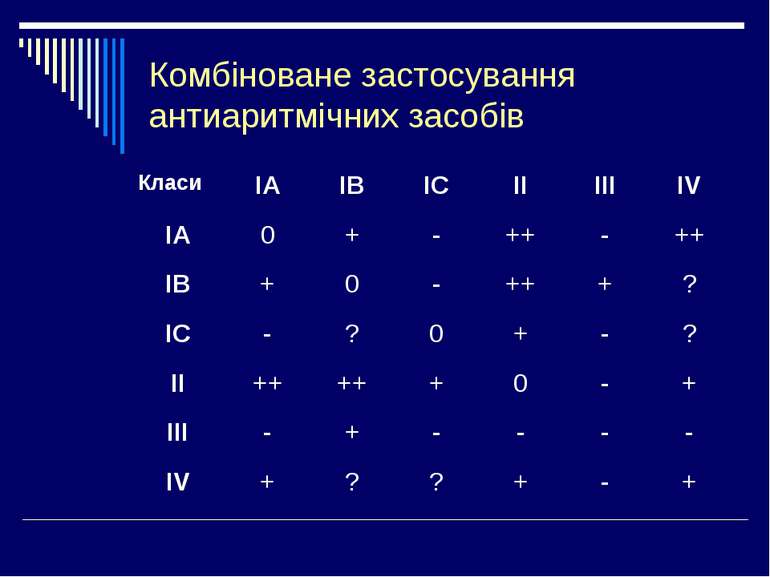
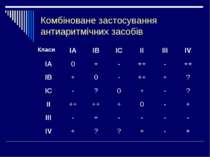
Класифікація протиаритмічних препаратів за Вільямсом і Харрісоном (1970, 1981) з доповненнями Деякі автори виділяють ще 2 класи: Клас Механізм дії Препарати I Мембраностабілізуючі, блокатори натрієвих каналів I А Помірно сповільнюють вхід іонів Na+ в клітини (фаза 0 потенціалу дії), значно подовжують (за рахунок фази 3) потенціал дії і тривалість реполяризації Хінідин, новокаїнамід, дизопірамид, аймалін, іміпрамін, праймалін та ін. I В Слабо впливають на вхід Na+ іонів, вкорочують тривалість реполяризації і потенціал дії Лідокаїн, тримекаїн, мексилетин, токаїнід, дифенін I С Значно пригнічують вхід іонів Na+ , але майже не впливають на період реполяризації і тривалість потенціалу дії Флекаїнід, енкаїнід, етмозин, етацизин, алапінін, пропафенон II Блокатори бета-адренергічних рецепторів Анаприлін, надолол, есмолол, атенолол, метопролол, бісопролол III Подовжують реполяризацію і потенціал дії (блокатори калієвих каналів) Аміодарон, бретиліум, d-соталол, нібентан та ін. IV Блокатори кальцієвих каналів Верапаміл, галопаміл, дилтіазем, бепридил 5-й Брадикардитичні агенти Алінідин 6-й Стимулятори пуринергічних рецепторів Аденозин, АТФ
Вибір протиаритмічного агента залежно від виду тахіаритмії Засоби, які переважно ефективні при надшлуночкових тахіаритміях – верапаміл, бета-адреноблокатори, серцеві глікозиди. Засоби, які переважно ефективні при шлуночкових тахіаритміях – лідокаїн, тримекаїн, мексилетин, фенітоїн, орнід, флекаїнід, ритмілен. Засоби, які приблизно однаково ефективні при надшлуночкових і шлуночкових тахіаритміях – хінідин, новокаїнамід, етмозин, етацизин, аміодарон, соталол, препарати калію. Засоби, які блокують додаткові передсердно-шлуночкові шляхи або подовжують їх період рефрактерності (при синдромі Вольфа-Паркінсона-Уайта) – аймалін, ритмілен, аміодарон, пропафенон
Застосування протиаритмічних засобів за життєвими показаннями часті й політопні шлуночкові екстрасистоли – ознаки можливої фібриляції; постійна і пароксизмальна шлуночкова тахікардія; фібриляція шлуночків; порушення передсердного ритму, якщо останні супроводжуються значними розладами гемодинаміки.
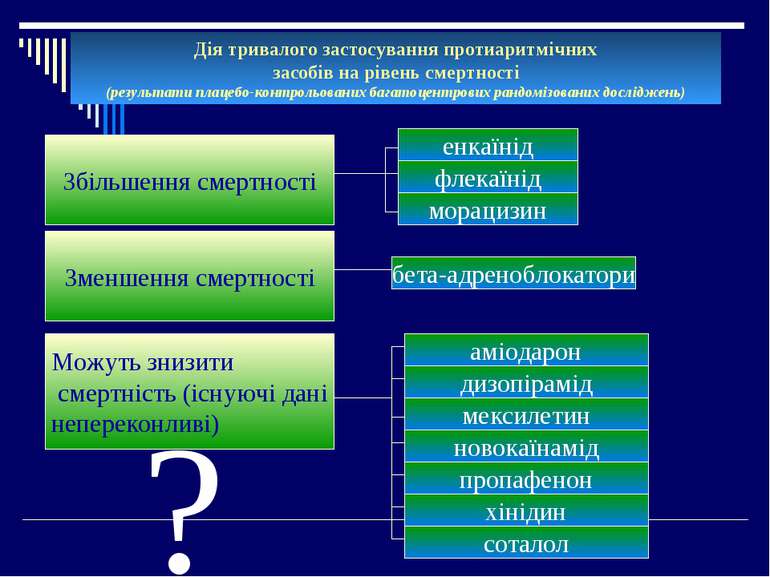
Дія тривалого застосування протиаритмічних засобів на рівень смертності (результати плацебо-контрольованих багатоцентрових рандомізованих досліджень) Збільшення смертності Зменшення смертності Можуть знизити смертність (існуючі дані непереконливі) енкаїнід флекаїнід морацизин бета-адреноблокатори аміодарон дизопірамід мексилетин новокаїнамід пропафенон хінідин соталол ?
Антиаритмічні препарати Побічна дія Диспепсичні явища, шум в вухах, СН – хінідін Седативна дія, бронхоспазм, звуження периферичних судин – пропранолол При тривалому вживанні аміодарону у високих дозах виникає тремор, нудота, гепатит, синусова брадикардія, СН, гіпер- або гіпотиреоз, алергічні реакції, відкладання в епітелії рогівки ока ліпофусцину. Зменшення сили серцевих скорочень – верапаміл. Алергічні реакції, головний біль, судоми – новокаїнамід. Закреп, бронхоспазм, безсоння, лейкопенія – пропафенон. Препарати калію подразнюють слизову оболонку травного тракту, блювання.
Фармакобезпека при лікуванні антиаритмічними препаратами. Антиаритмічні препарати несумісні з β-адреноміметиками; пероральними антидіабетичними; психостимуляторами; інгібіторами холін естерази; седативними; серцевими глікозидами; холіноміметиками; ізоніазидом та його похідними; левоміцетином; кумарином; ацетилсаліциловою кислотою; тетурамом; нейролептиками; транквілізаторами.
Фармакобезпека при лікуванні антиаритмічними препаратами. Хінідин – високотоксичний препарат, може викликати СН. Можлива ідіосинкразія (визначати чутливість!). Новокаїнамід при в/в введенні дає колапс. Більшість з них дають кардіодепресивний ефект (за винятком аміодарону, лідокаїну). Препарати калію обережно застосовувати при недостатності нирок і наднирників, блокадах серця (атріо-вентрикулярних). Перед їдою приймають хінідин, аміодарон, після їди – верапаміл, ас паркам.
Лікування артеріальної гіпертензії Препарати першого ряду -β-адреноблокатори (анаприлін, атенолол, тимолол -діуретики (фуросемід, дихлотіазид, спіронолактон) -антагоністи іонів Са (ніфедипін, амлодипін, верапаміл) -інгібітори АПФ (каптоприл, еналаприл, раміприл) -антагоністи рецепторів ангіотензинуІІ (АРА ІІ) лозартан -селективні α1-адреноблокатори (празозин, теразозин) -α-, β-адреноблокатори (лабетолол, карведилол) Препарати другого ряду : -неселективні α-адреноблокатори -алкалоїди раувольфії (резерпін, раунатин) -агоністи α2 -адренорецепторів центральної дії (клофелін, метилдофа) -прямі вазодилататори (молсидомін, гідралазин) Нові препарати: -блокатори серотонінових рецепторів (кетансерин) -селективні антагоністи імідазолінових рецепторів (моксонидин , рилменідин) -інгібітори нейтральної пептидази -антогоністи ендотеліну
Принципи лікування артеріальної гіпертензії 1.Лікування необхідно розпочинати якомога раніше і проводити його все життя. Відміна антигіпертензивних препаратів призводить до рецидиву АГ. 2.Всі особи з підвищеним АТ підлягають немедикаментозному лікуванню (модифікації стилю життя): -відмова від куріння і алкоголю; -збільшення фізичної активності; -обмеження вживання харчової солі (до 6 г на добу); -зменшення маси тіла при ожирінні. 3.Схема медикаментозного лікування повинна бути максимально простою – по можливості за принципом 1 таблетка на день; перевагу слід віддавати препаратам тривалої дії (профілактика значних коливань АТ протягом доби). 4. Недопустиме швидке зменшення АТ до низького рівня, особливо у літніх пацієнтів. 5.Основна мета лікування – зниження АТ до 140/90 мм рт. ст. Для покращання прогнозу життя ця мета має більше значення, ніж характер препаратів, які використовуються для її досягнення. Доцільніше призначати хворому дешеві і ’’немодні’’ препарати, ніж зовсім його не лікувати.
Протипокази для застосування антигіпертензивних препаратів Тяжка СН – всі. Депресія – більшість. Атеросклероз, захворювання периферичних судин, алкоголізм, АВ-блокади, лактація – центральні α 2-агоністи. Вагітність – клонідин, гуанфацин, інгібітори АПФ і антагоністи їх рецепторів (вади розвитку), АК. Гепатит, цироз, феохромацитома – метилдофа. Ангіоневротичний набряк, важкі аритмії, НН, ПН, епілепсія, хвороба Паркінсона, вагітність, лактація, діти до 16 років – моксонідин. Нефросклероз, церебральний атеросклероз, виразкова хвороба, епілепсія, феохромацитома – симпатолітики (резерпін). Склероз коронарних артерій і судин головного мозку – α-блокатори. Бронхоспазм, інсулінотерапія – β-блокатори. Лактація – інгібітори АПФ і антагоністи їх рецепторів, АК. Дитячий вік – інгібітори АПФ і антагоністи їх рецепторів, натрію нітропрусид (без АК). Гіперкаліємія – інгібітори АПФ і антагоністи їх рецепторів, натрію нітропрусид (без АК).
Лікування коронарного синдрому (ІХС) Антиішемічні препарати: в-адреноблокатори, нітрати, блокатори кальцієвих каналів Антитромботичні препарати: НФГ, НМГ, прямі інгібітори тромбіну Антитромбоцитарні агенти: аспірин, тієнопіридини, клопідогрель, блокатори глікопротеїнових рецепторів ІІв/ІІІа тромбоцитів – абсиксимаб, ептифібрид Фібринолітичне лікування: стрептокіназа, урокіназа
Антиангінальні препарати. Побічна дія Нітрогліцерин – ортостатична гіпотонія, тахікардія, біль голови, підвищення в/очного тиску, у великих дозах – метгемоглобінемія. Нітрати дають синдром „відміни”, толерантності (особливо нітропластирі) Молсідомін, блокатори кальцієвих каналів – гіпотонію, слабкість, закрепи. β-блокатори ( неселективні ) – синусова брадикардія, артеріальна гіпотензія, СН, бронхоспазм, ангіоспазм, синдром „відміни”. Дипіридамол – алергічні реакції, гіпотонія, синдром „обкрадання”
Протипоказання Нітрогліцерин і препарати нітратів протипоказані хворим на глаукому, епілепсію, церебральні форми ГХ, при крововиливах у мозок. Молсідомін , як і нітрати, – при кардіогенному шоку. Блокатори кальцієвих каналів – при кардіогенному шоці, СН, артеріальній гіпотензії, печінковій і нирковій недостатності, вагітності і лактації. Бета-адреноблокатори –при СН, бронхоспазмі, інсулінотерапії, депресіях. Дипіридамол – при поширеному атеросклерозі вінцевих артерій.
Фармакобезпека при застосуванні антиангінальних препаратів Нітрати не призначають одночасно з вазодилятаторами, блокаторами кальцієвих каналів, трициклічними антидепресантами. Безперервне вживання нітратів веде до толерантності (дефіцит сульфгідридних груп, зниження активності ферментів, що перетворюють нітрати). Нітрати доцільно призначати з донаторами SH -груп, антиоксидантами, β-блокаторами. Обережно призначати нітрогліцерин хворим з атеросклерозом судин мозку (комбінувати з ментолом, аспірином, β-блокаторами). Верапаміл, дилтіазин не комбінувати з β-адреноблокаторами, ААП, СГ. Всі антагоністи кальцію зв’язуються з білками крові, тому при вживанні з хінідином, СГ, антикоагулянтами, які здатні витіснятися з комплексів з білком, можливе підвищення їх концентрації.
Схожі презентації
Категорії