Презентація на тему:
Хірургія шлунку, ДПК. ПГР та ПВ синдроми у хворих
Завантажити презентацію
Хірургія шлунку, ДПК. ПГР та ПВ синдроми у хворих
Завантажити презентаціюПрезентація по слайдам:
План лекції 1. Етіопатогенез виразкової хвороби. 2. Класифікація виразкової хвороби 3. Клінічна симптоматика 4. Лабораторні та інструментальні методи діагностики. 5. Лікувальна тактика та вибір методу лікування. 6. Хірургічне лікування. 7. Ускладнення виразкової хвороби. 8. Клініка, діагностика, вибір методу лікування.
Етіологія і патогенез. До етіологічних чинників виразкової хвороби відносять наступні: 1) генетичні; 2) аліментарні; 3) нервово-психічні; 4) медикаментозні; 5) інфекційні.
Основними факторами виникнення виразкової хвороби є: 1. порушення нервових та гуморальних механізмів, які регулюють діяльність гастродуоденальної зони; 2. порушення місцевих механізмів шлункової секреції; 3. зміни структури слизової оболонки шлунка та дванадцятипалої кишки; 4. конституція та спадковість; 5. умови зовнішнього середовища.
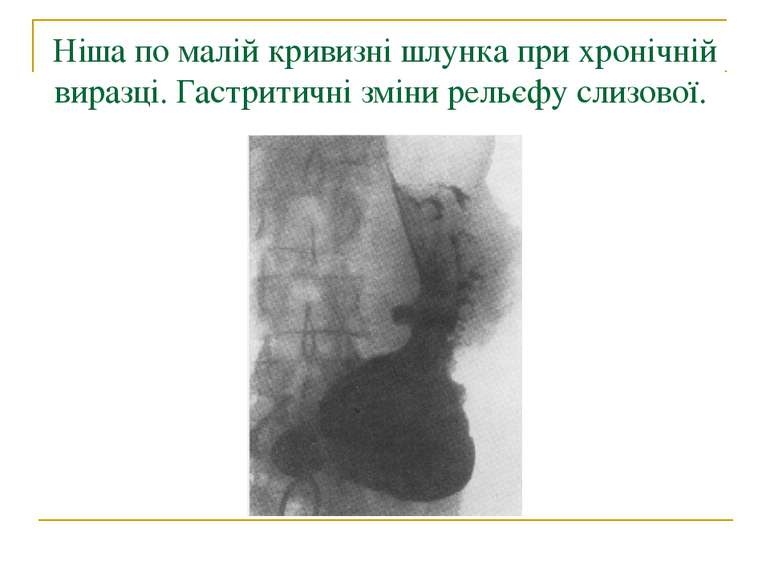
В основі виникнення виразок малої кривизни шлунка лежить дуоденогастральний рефлекс, який виникає в результаті порушень нейрогуморальної регуляції і моторики пілородуоденального сегмента травного тракту, які призводять до недостатності пілоруса.
Початковим моментом у виникненні виразок ІІ типу (комбіновані виразки шлунка та ДПК) вважають виразку дванадцятипалої кишки, яка сама по собі або внаслідок пілоростенозу призводить до порушення евакуації з шлунка, розтягнення його антральної частини, підвищує виділення гастрину. Гіперсекреція, що виникає при цьому викликає утворення виразки шлунка. Патогенез препілоричних виразок такий, як і виразок дванадцятипалої кишки.
Визначальними чинниками виникнення виразок дванадцятипалої кишки вважають: 1. порушення нейрогуморальних і місцевих механізмів регуляції шлункової секреції, які зумовлюють підвищення секреції соляної кислоти та пепсину; 2. зниження резистентності слизової оболонки дванадцятипалої кишки.
Класифікація Єдиної класифікації виразкової хвороби на даний час не існує. Виділяють три основні типи виразок шлунка: І тип - виразки малої кривизни; II тип - комбіновані виразки шлунка і дванадцятипалої кишки; III тип - препілоричні виразки.
За локалізацією виразки: 1. Шлунок: кардіальна частина, субкардіальна частина, мала кривизна, велика кривизна, тіло шлунка, передня стінка, задня стінка, антральна частина. 2. Дванадцятипала кишка: цибулина, постбульбарні, передньої, задньої, верхньої, нижньої стінок. 3. Поєднані виразки шлунка і ДПК.
За клінічною формою: 1. Гостро чи вперше виявлена виразка. 2. Хронічна виразка. За фазою процесу: 1. Загострення. 2. Неповна ремісія. 3. Повна ремісія. За клінічним перебігом: 1. Латентна виразкова хвороба. 2. Легке (рідко рецидивуюче) захворювання. 3. Захворювання середньої важкості (1-2 рецидиви на рік). 4. Важкий (3 рецидиви на рік) чи безперервно рецидивуючий перебіг, розвиток ускладнень.
За наявністю ускладнень: 1. Виразка, ускладнена кровотечею (легкою, середньою, важкою, профузною, вкрай важкою). 2. Виразка, ускладнена перфорацією (відкритою, прикритою). 3. Пенетруюча і кальозна виразка. 4. Виразка, ускладнена рубцевими деформаціями шлунка і ДПК, стенозом воротаря (компенсований, субкомпенсований, декомпенсований). 5. Малігнізована виразка.
Клінічна симптоматика Характерний типовий виразковий симптомокомплекс. Основні скарги хворих: біль, печія, відрижка, нудота, блювання.
Клініка виразкової хвороби залежно від локалізації виразки: 1. Виразка кардії. Характеризуються болем у ділянці мечоподібного відростка з іррадіацією в ділянку серця, плече, спину, лопатку. Виникає під час прийому їжі чи через 20-30 хв після нього. Їх інтенсивність зростає при пенетрації в підшлункову залозу (6-8%). 2. Виразка великої кривизни. виразковий анамнез, анорексія, втрата маси тіла, нудота, блювання, часто пенетрація в брижу попереково-ободової кишки, селезінку, печінку, підшлункову залозу.
3. Виразка воротаря (2-6%) - біль, що iррадiює в спину, нудота, блювання, печiя, вiдрижка кислим, ускладнюється кровотечами, стенозом. 4. Постбульбарна виразка - виразковий анамнез нечiткий, виражений больовий синдром з iррадiацiєю в спину, частий розвиток ускладнень, проте не малiгнiзуються. 5. Гiгантська виразка - біль, як при панкреатитi чи печiнковiй колiцi. Виснаження, анемiя, гiпопротеїнемiя. Виникає у людей похилого вiку, характеризується нормальною чи зниженою секрецiєю i невеликою зоною пальпаторної болючостi, вражає шлунок i ДПК.
Клiнiка виразкової хвороби залежно вiд статi i вiку: 1. Ювенiльнi виразки мають 2 варіанти перебігу: 1) перебiг із вираженим больовим синдромом, блюванням, високою кислотнiстю. У 85% випадкiв локалiзуються в ДПК чи пiлоричнiй зонi; 2) "німі" виразки, що часто діагностуються лише після виникнення ускладнень (стеноз, перфорація, кровотеча). Дуже рано пенетрують з рiзким больовим синдромом i блюванням.
2. Виразки у людей похилого вiку: нерiзко виражений больовий синдром, вiдсутнiсть сезонностi, нормальна або знижена кислотнiсть шлункового соку, втрата маси тіла, часто шлункова локалiзацiя виразки, виразки кальознi з розвитком ускладнень. 3. Виразки у жінок зустрічаються значно рідше, ніж у чоловіків, мають субклінічний або безсимптомний перебіг, переважають рубцево-склеротичні ускладнення.
Лабораторні та інструментальні методи діагностики. 1. Загальний аналіз крові і сечі. 2. Група крові і Rh фактор. 3. Коагулограма. 4. Біохімічний аналіз крові (розгорнутий). 5. ЕКГ. 6. Рентгенографія чи рентгеноскопія органів грудної клітки. 7. Рентгенографія (контрастна) шлунка. 8. ЕГДС. 9. Спірографія. 10. УЗД. 11. Вивчення секреторної здатності шлунка. 12. Аналіз калу на приховану кров.
Тести на Helicobacter pуlori: Helicobacter pуlori можна виявити шляхом гістологічного дослідження біоптату з країв виразки, фарбування за Грамом або Романовським-Гімзою. Враховуючи виражену уреазну активність, яка відрізняє Helicobacter pilori від інших мікроорганізмів, розроблені спеціальні тести:
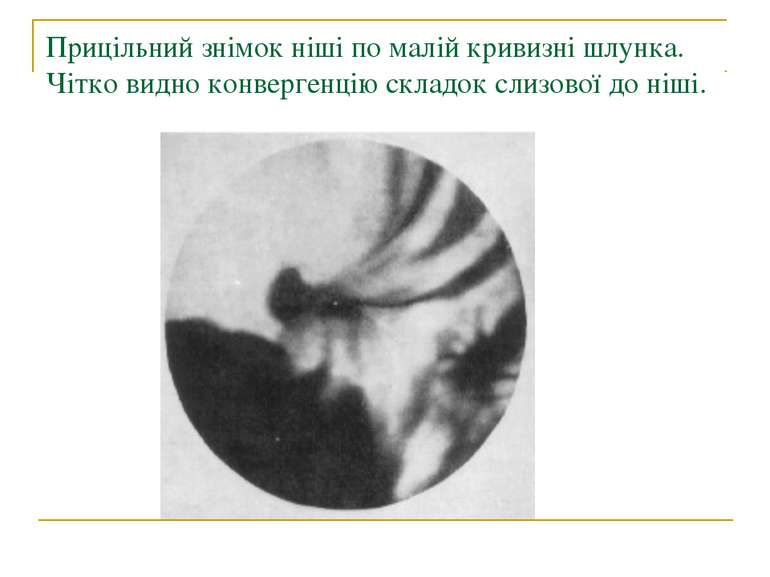
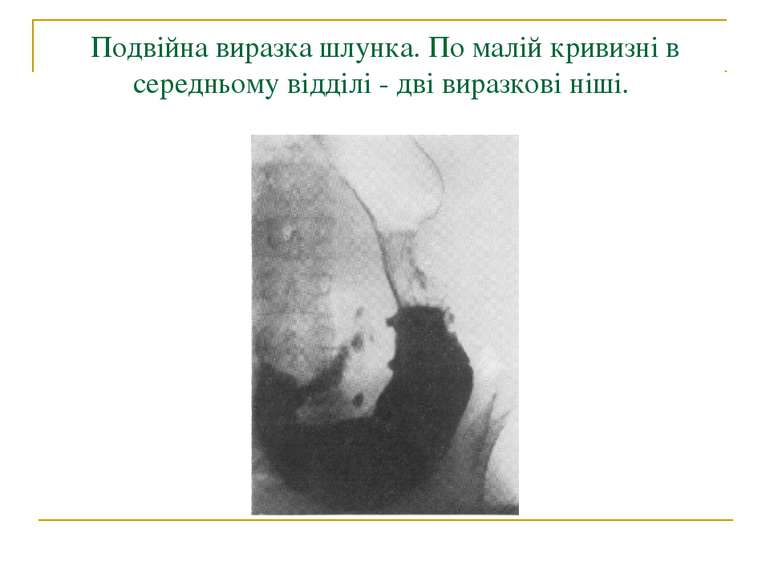
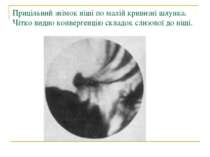
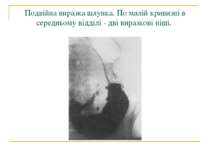
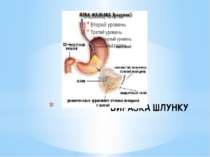
Прицільний знімок ніші по малій кривизні шлунка. Чітко видно конвергенцію складок слизової до ніші.
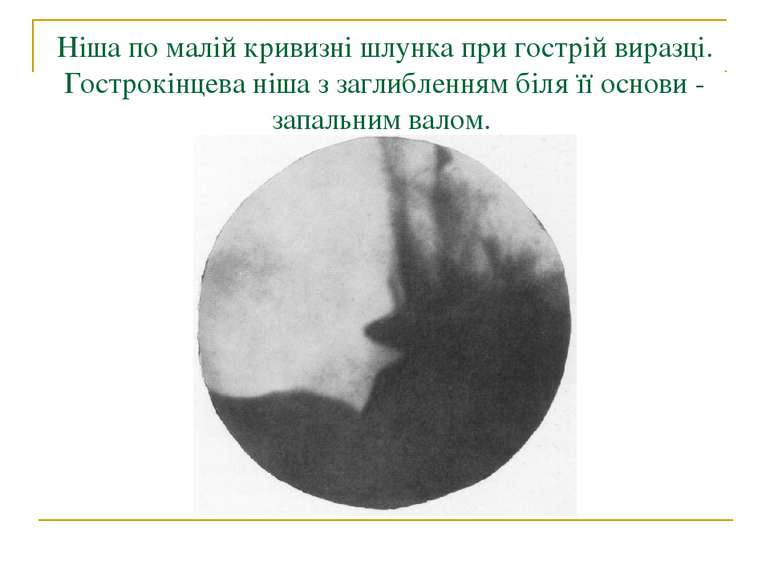
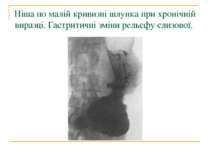
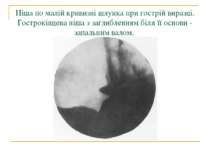
Ніша по малій кривизні шлунка при гострій виразці. Гострокінцева ніша з заглибленням біля її основи - запальним валом.
Лікувальна тактика та вибір методу лікування. Лікувальна тактика залежить від тривалості захворювання, важкості перебігу, наявності ускладнень.
Консервативне лікування. Консервативне лікування виразкової хвороби включає в себе: І.Дієтотерапію (дієта № 1А, 1Б за Певзнером). II.Фізіотерапію (ультразвук, торфо-, грязе-, озокерито лікування). III. Медикаментозну терапію: 1. Засоби, що пригнічують хелікобактерну інфекцію (де-нол, трихопол, оксацилін, ампіокс та ін.)
2. Антисекреторні засоби: а) М-холінолітики: - неселективні (атропін, платифілін); - селективні (гастроцепін). б) Блокатори Н2-гістамінових рецепторів: - циметидин; - ранітидин; - фамотидин; - нізатидин; - роксатидин. в) Блокатори Н+ К+-АТФази: - омепразол. г) Антагоністи гастринових рецепторів (проглумід). д) Антациди (альмагель, фосфалюгель, маалокс, вісмут)
3. Гастроцитопротектори: а) Цитопротективні засоби, що стимулюють слизоутворення: - карбеноксолон; - синтетичні простагландини - енпростил, сайтотек. б) Цитопротектори, що утворюють захисну плівку: - сукралфат; - де-нол; - смекта. в) Обволікальні і в'яжучі засоби:
4. препарати вісмуту - вікалін, вікаїр. 5. Засоби, що нормалізують моторну функцію шлунка і дванадцятипалої кишки (церукал, реглан, метоклопрамід), спазмолітики (но-шпа, папаверин). 6. Репаранти (салкосерил, обліпихова олія). 7. Засоби центральної дії (даларгін, седативні, транквілізатори) IV. Місцеву терапію (ендоскопічно): - клей КЛ-З; - лазерне опромінення. V. Гіпербаричну оксигенацію. VI. Фітотерапію.
Хіругічне лікування. Абсолютними показаннями до операції є важкі ускладнення виразкової хвороби: 1. Перфорація виразки. 2. Профузна кровотеча або кровотеча, яка не зупиняється консервативним шляхом. 3. Рубцево-виразковий стеноз воротаря і ДПК. 4. Малігнізація виразки.
Умовно-абсолютними показаннями є наступні ускладнення: 1. Пенетрація і прикрита перфорація виразки. 2. Повторення виразкової кровотечі під час лікування або рецидивні кровотечі в анамнезі. 3. Перфорація виразки в анамнезі, відновлення клінічної картини виразкової хвороби. 4. Рецидивні виразки після ваготомії і резекції шлунка. 5. Гігантські та кальозні виразки, а також виразки шлунка, які не піддаються комплексному консервативному лікуванню протягом 2-3 місяців інтенсивнї терапії. 6. Постбульбарні виразки ДПК.
Відносні показання: 1. Неускладнена виразка шлунка та ДПК з вираженим больовим синдромом і диспептичними проявами за умови неефективності всього комплексу консервативного лікування протягом 2-3 років. 2. Неускладнена виразкова хвороба шлунка та ДПК у поєднанні з іншими захворюваннями травного тракту, які вимагають оперативного лікування.
Принципи оперативного лікування виразкової хвороби шлунка та ДПК: 1. Ліквідація кислотно-пептичного фактора. 2. Видалення виразки. 3. Покращання моторно-евакуаторної функції.
Передопераційна підготовка. Необхідність її проведення визначається: а) наявністю і характером ускладнень виразкової хвороби; б) супровідними захворюваннями та їх важкістю.
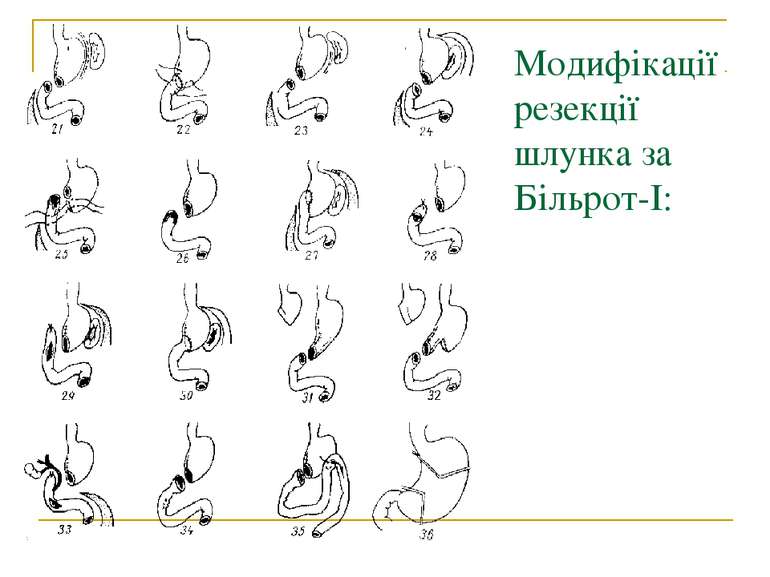
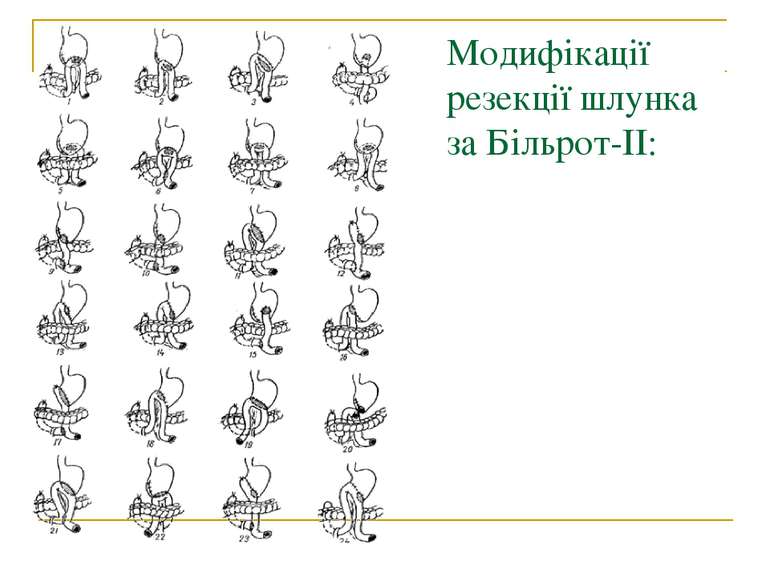
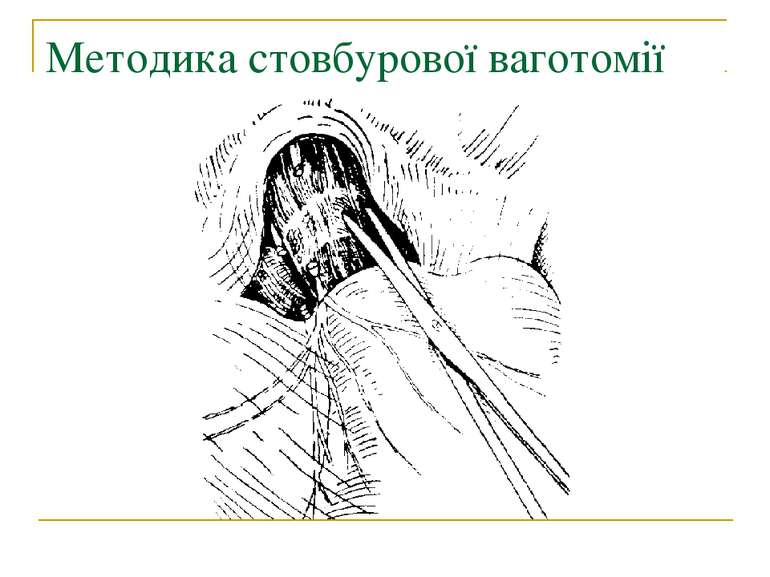
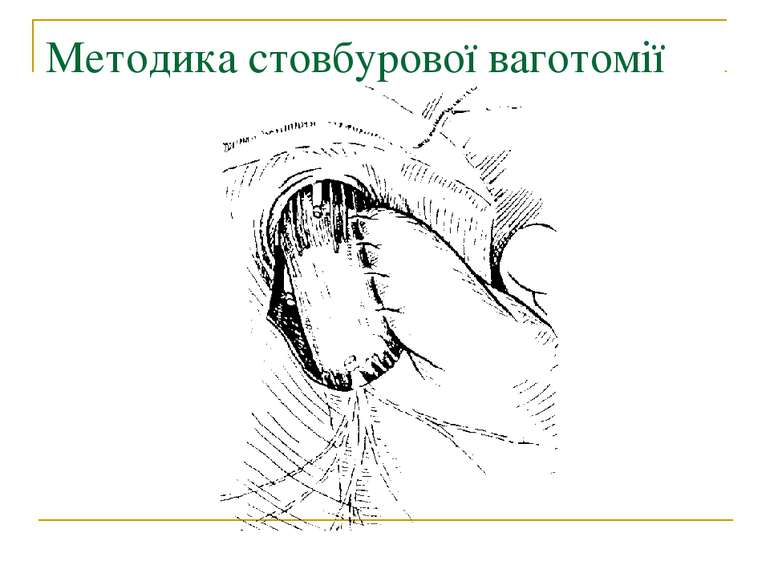
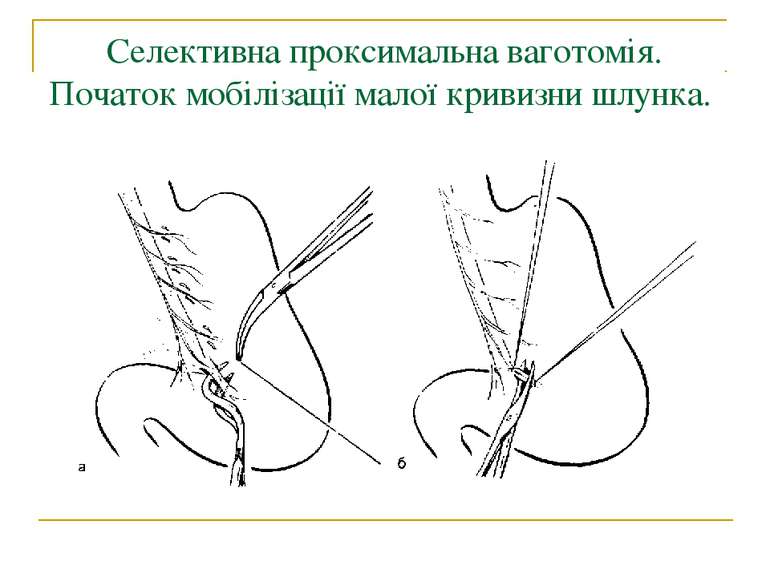
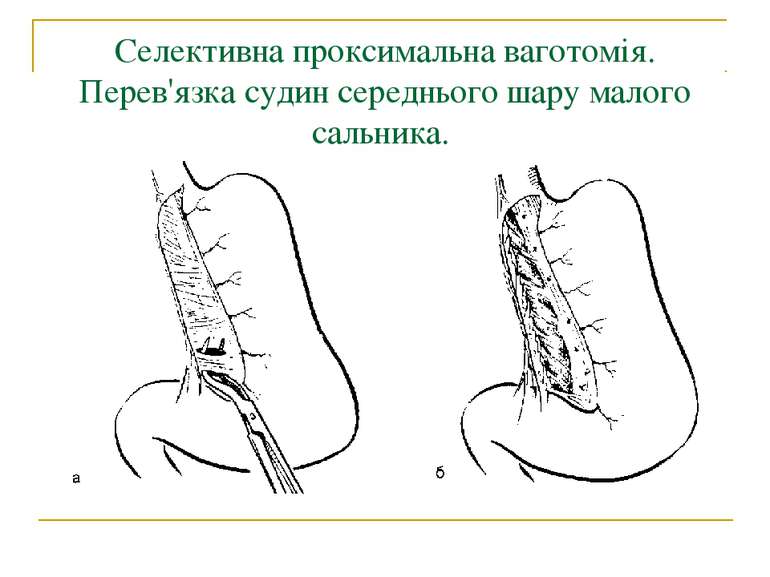
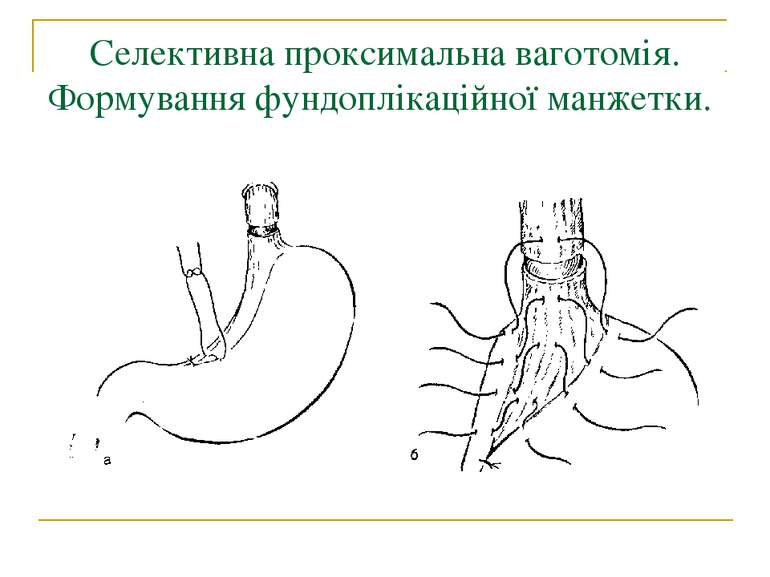
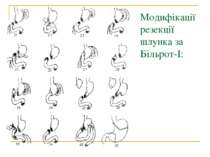
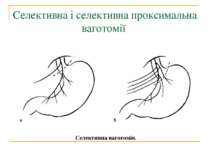
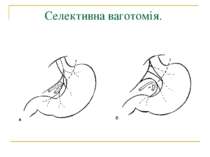
Методи операцій. У хворих з виразковою хворобою виконують 3 типи оперативних втручань: 1. Органозберігаючі операції (ваготомії та ваготомії з дренуючими операціями). 2. Органощадні операції (антрумектомія, ПРІС). 3. Резекційні типи оперативних втручань.
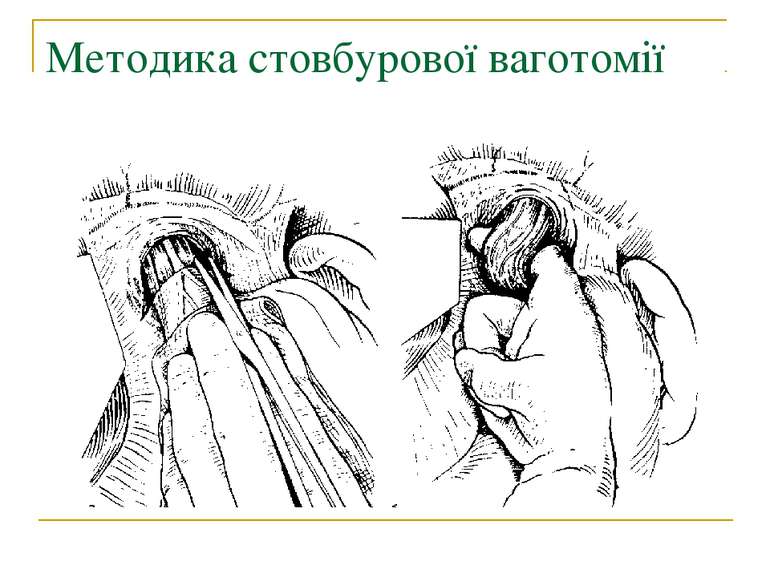
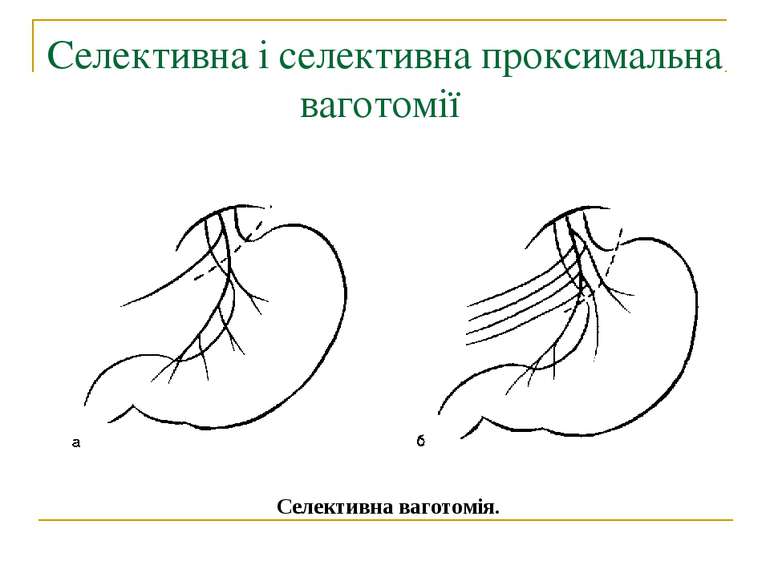
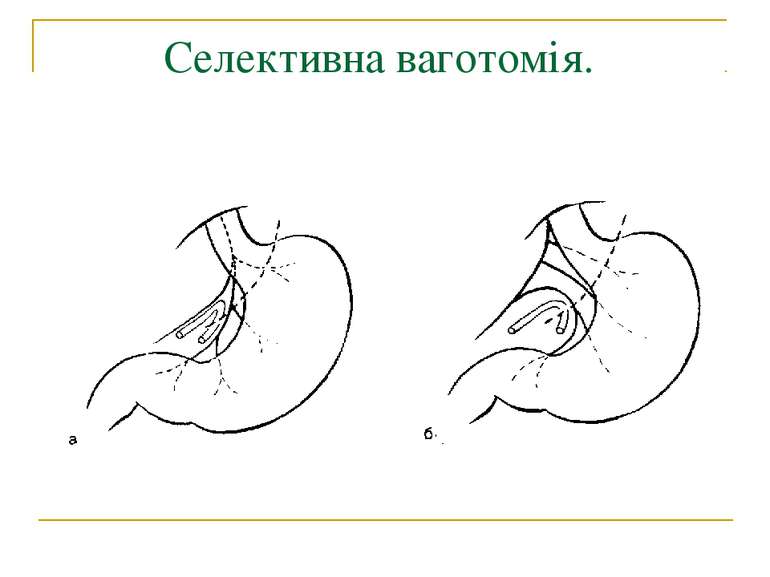
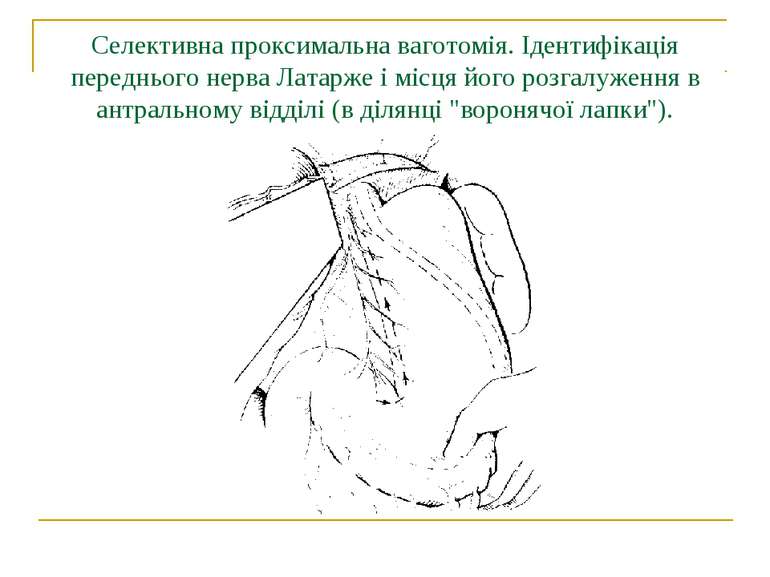
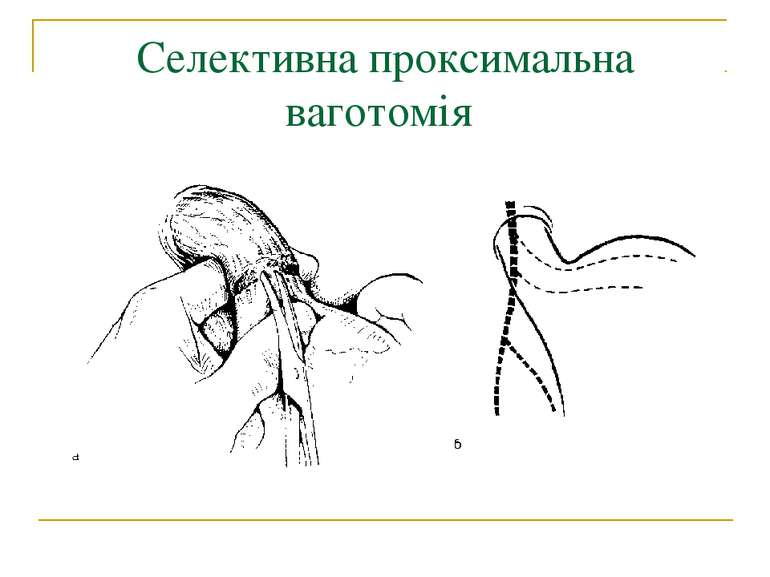
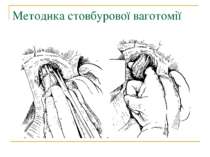
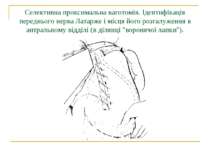
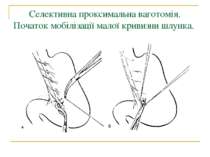
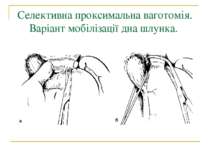
Селективна проксимальна ваготомія. Ідентифікація переднього нерва Латарже і місця його розгалуження в антральному відділі (в ділянці "воронячої лапки").
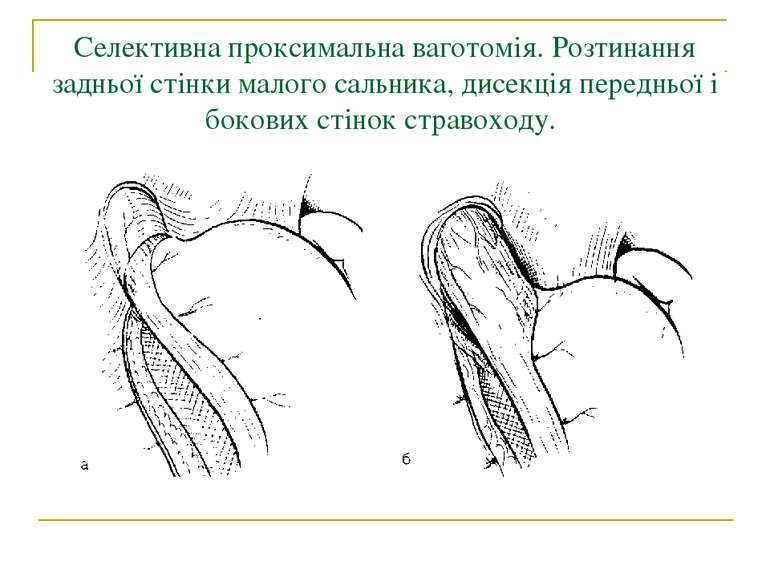
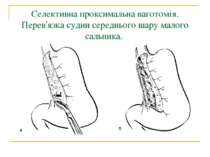
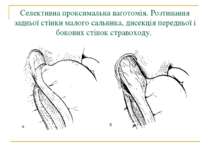
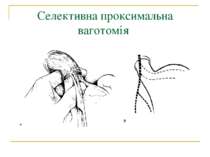
Селективна проксимальна ваготомія. Розтинання задньої стінки малого сальника, дисекція передньої і бокових стінок стравоходу.
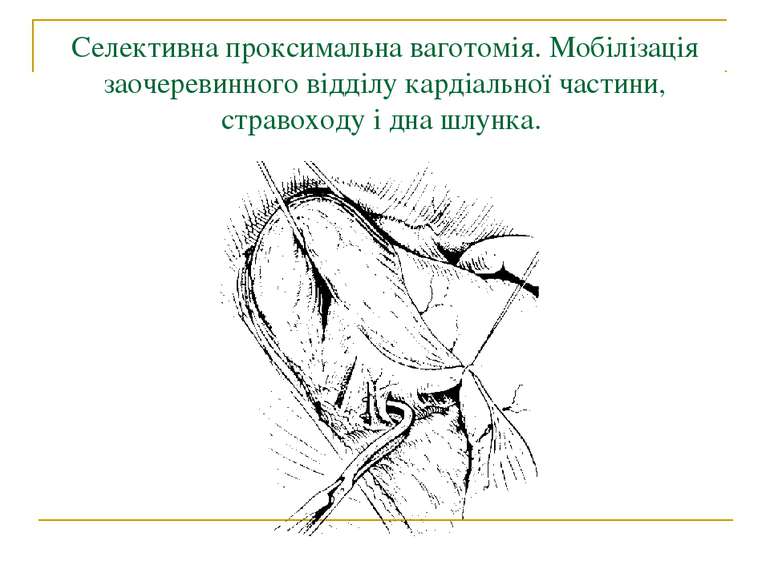
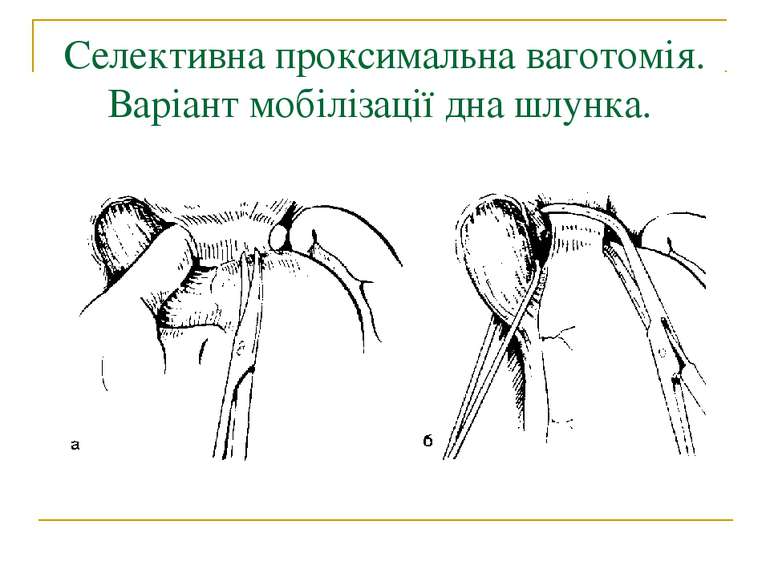
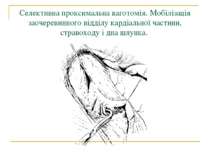
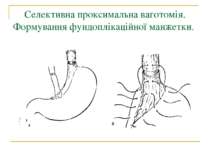
Селективна проксимальна ваготомія. Мобілізація заочеревинного відділу кардіальної частини, стравоходу і дна шлунка.
Проривна виразка Під перфорацією (проривом) виразки шлунка та дванадцятипалої кишки розуміють прорив виразки у вільну черевну порожнину з надходженням у неї шлунково-дуоденального вмісту і повітря. Серед інших ускладнень виразкової хвороби шлунка та дванадцятипалої кишки перфорація виразки займає перше місце за безпосередньою загрозою для хворого в зв'язку зі швидким розвитком розлитого перитоніту. Ускладнення перфорацією виразкової хвороби зустрічається у 5-10% хворих, а серед інших ускладнень вона складає 20-25% випадків. Перфорація виразок зустрічається частіше у чоловіків, ніж у жінок (10:1). Більшість хворих з перфоративною виразкою припадає на вік 20-40 років. У молодому віці частіше перфорують виразки дванадпятипалої кишки, в середньому та похилому – виразки шлункової локалізації. Перфорація виразок зустрічається частіше весною і восени (56-76%), що пов'язано з загостренням виразкової хвороби в ці періоди, авітамінозом, впливом кліматичних факторів.
Фактори, які визначають клініку гастродуоденальних перфоративних виразок: 1. Стадія клінічного перебігу (шоку, уявного благополуччя, перитоніту). 2. Захисні особливості організму при перфорації (прикрита перфорація, атипові перфорації). 3. Поєднання перфорації з іншими ускладненнями виразкової хвороби.
До основних симптомів належать: 1. Раптове виникнення різкого болю у верхньому відділі живота (багнетоподібний біль). 2. Наявність типового виразкового анамнезу або невизначених шлункових скарг (85-90% хворих). 3. “Дошкоподібне” напруження передньої черевної стінки. Ці симптоми об’єднуються в тріаду Мондора.
Другорядні симптоми характеризуються: 1. Загальними порушеннями: утруднене дихання, брадикардія з переходом в тахікардію, зниження артеріального тиску. 2. Функціональними порушеннями: одноразове блювання, спрага, сухість у роті, загальна слабість, затримка випороженнь. 3. Об’єктивними змінами, які виявляються при обстеженні хворого: 3.1. Вимушене положення тіла з приведеними до живота ногами. 3.2. Блідість шкірних покривів. 3.3. Холодний липкий піт.
Патогномонічні симптоми а) симптом Щоткіна-Блюмберга; б) гіперестезія шкіри живота; в) зникнення або зменшення печінкової тупості (симптоми Спіжарного, Жобера); г) підтягування яєчок до зовнішнього отвору пахового каналу (симптом Бернштейна); д) “симптом плеску”, який виявляється при перкусії епігастральної ділянки; з) відчуття при пальпації поштовху газів, які проникають через перфоративний отвір (симптом Юдіна); ж) шум тертя діафрагми, який виникає при скупченні шлункового вмісту між діафрагмою і роздутим шлунком (симптом Бруннера); з) тріада Гюстена: приведення серцевих тонів до пупка, перітонеальне тертя, яке нагадує шум тертя плеври в ділянці краю реберної дуги, металічний шум, який виникає на вдиху і пов'язаний з наявністю вільного газу, що виходить через перфоративний отвір.
Для першого періоду характерні: 1) сильний раптовий біль у верхньому відділі живота; 2) важкий загальний стан хворого (шок, колапс); 3) часте поверхневе дихання; 4) блювання; 5) нормальна або понижена температура при картині розлитого гострого перитоніту.
У період уявного благополуччя, незважаючи на зменшення болю, поліпшення загального стану і гемодинамічних показників, деяку стертість клінічної картини, злишається ряд важливих симптомів, які вказують на прогресевання запалення в черевній порожнині: 1. напруження передньої черевної стінки; 2. різка болючість при пальпації; 3. зникнення печінкової тупості; 4. наявність вільної рідини в животі; 5. виражені перитонеальні симптоми.
У період прогресуючого перитоніту спостерігають: 1. погіршання стану хворого; 2. почастішання блювання; 3. обличчя Гіппократа; 4. здуття живота, інколи послаблення м’язового захисту; 5. різко виражені перитонеальні симптоми; 6. частий пульс, зниження артеріального тиску; 7. підвищення температури; 8. високий лейкоцитоз із зсувом формули вліво.
Консервативне лікування. Консервативне лікування перфоративних виразок за методом Тейлора може бути застосоване у виняткових випадках - при категоричній відмові хворого від операції, при відсутності хірурга.
Хірургічне лікування. Перфоративна виразка є абсолютним показанням до оперативного втручання. Підготовка хворого до операції триває 1,5-2 години. Об’єм передопераційної підготовки залежить від стадії клінічного перебігу перфоративної виразки.
Паліативні опнрації: І Вшивання перфоративної виразки (Микулич,1880) проводиться: 1. у людей похилого віку з вираженою супровідною патологією; 2. у хворих з підвищеним ризиком операції; 3. при розлитому гнійному перитоніті; 4. при перфорації гострих стресових і ювенільних виразок; 5. якщо хірург не володіє іншими методами оперативних втручань або немає умов для їх виконання.
ІІ Тампонада сальником на ніжці проводиться при неможливості вшивання перфоративної виразки (операція Оппеля (1896), Полікарпова (1927))
Радикальні операції: І. Резекція шлунка проводиться: 1. якщо з моменту перфорації пройшло не більше 6 год; 2. у хворих віком до 60 років при відсутності важких супровідних захворювань; 3. при перфорації хронічних кальозних виразок шлунка; 4. при повторних перфораціях в поєднанні із стенозом; 5. кровотечах. Хірург повинен бути підготовлений до резекції шлунка і умови повинні дозволяти її проведення.
ІІ. Стовбурова ваготомія з висіченням і пілоропластикою показана при: 1. перфорації пілуродуоденальної зони за відсутності інфільтрата великих розмірів і різкої деформації пілоруса; 2. відсутності поширених форм перитоніту; 3. необхідного швидкого завершення операції. ІІІ. СПВ + висічення виразки + пілоропластика проводиться при: 1. виразках ДПК з наявністю перипроцесу, дуоденостазу; 2. збереженні моторно-евакуаторної функції шлунка; 3. відсутності гнійних форм перитоніту; 4. у хворих молодого віку.
Пенетрація виразки Одним із різновидів прикритої перфорації є пенетруюча виразка, яка виникає в результаті прогресування деструктивних процесів в стінці шлунка або ДПК, супроводжується утворенням спайкового процесу, а дном виразки є паренхіматозний орган.
Стадії перебігу: 1. внутрішньостінкова пенетрація виразки; 2. стадія фіброзних зрощень; 3. завершення пенетрації в сусідній орган.
Виразка шлунка пенетрує в: - малий сальник; - підшлункову залозу; - печінку; - поперековоободову кишку. Виразка ДПК пенетрує в: - голівку підшлункової залози; - гепатодуоденальну зв’язку; - жовчний міхур; - жовчні протоки з утворенням нориці.
Клінічна симтоматика: 1. стійкий, тривалий, постійний больовий синдром; 2. втрата характерної періодичності, ритмічності болю; 3. іррадіація болю в поперекову ділянку; 4. блювання не приносить полегшення; 5. постійна резистентність, виражена пальпаторна і перкуторна болючість у проекції виразки; 6. незначна ефективність консервативного лікування; 7. на клініку виразкової хвороби нашаровується клініка захворювань органів, в які пенетрує виразка. Інколи спостерігають загальні симптоми: 1. втрата маси тіла; 2. субфебрильна температура.
Лікувальна тактика та вибір методу лікування. Лікування оперативне. Оперативне за умовно абсолютними показаннями в поєднанні з лікуванням захворювання органа, в який пенетрує виразка.
Кровоточива виразка Кровотечі з виразок - важке ускладнення виразкової хвороби, яке зумовлене прогресуванням некробіотичних процесів у виразці і поступленням крові в шлунково кишковий тракт. Частота кровотеч при виразковій хворобі досягає 22-28%, вони бувають переважно у хворих після 40 років. У жінок кровотечі з виразок зустрічаються вдвічі рідше, ніж у чоловіків.
Кровотечу можуть супроводжувати наступні патогенетичні механізми: 1. Гіповолемічний шок внаслідок зменшення ОЦК. 2. Ниркова недостатність внаслідок зменшення фільтрації і гіпоксії паренхіми нирок. 3. Печінкова недостатність у зв'язку з зменшенням печінкового кровотоку і гіпоксії. 4. Кисневе голодування міокарда ішемія міокарда інфаркт міокарда. 5. Гіпоксія мозку набряк мозку. 6. Інтоксикація продуктами гідролізу білків крові, яка вилилася в кишечник.
Класифікація Згідно з класифікацією О.О. Шалімова, В.Ф. Саєнко (1987р.), кровотечі поділяють на 3 ступені важкості крововтрати. І ступінь - легкий, спостерігається при втраті до 20% ОЦК (до 1000 мл у хворого з вагою 70 кг). ІІ ступінь - середньої важкості, зумовлений втратою від 20% до 30% ОЦК (до 1500 мл). ІІІ ступінь - важкий, який відповідає втраті більше 1500 мл.
Кровоточиві виразки Ознаки гемостазу Ознаками стабільного гемостазу є відсутність крові в шлунку і цибулині ДПК, дно виразки вкрите фібрином білого або брудно-сірого кольору, просвіт виступаючої над кратером виразки судини закритий тромбом білого кольору. Ознаками нестабільного гемостазу є наявність світлої крові, згортків крові в шлунку, пухкого згортку крові темно-коричневого кольору над виразкою, визначається пульсація судини. Абсолютна ознака нестабільного гемостазу - витікання крові з судини.
Лікувальна тактика та вибір методу лікування. Лікувальна тактика залежить від причини кровотечі, тривалості кровотечі та її динаміки, ступеня крововтрати. Всі хворі з підозрою на шлунково-кишкову кровотечу повині госпіталізуватися в хірургічний відділ, а при підтвердженні діагнозу - в реанімаційний (О.О. Шалімов, 1987).
Консервативне лікування кровотеч показано: а) при сумнівному діагнозі; б) при кровотечі першого ступеня, яка зупинена; в) при зупиненій кровотечі, коли відсутні дані про можливість її рецидиву; г) при відсутності умов для виконання операції; д) при наявності важкої супровідної патології.
Консервативне лікування включає: 1. Суворий ліжковий режим, голод. 2. Катетеризацію двох вен, одна з яких повинна бути центральною. 3. Переливання еритроцитарної маси, плазми. 4. Введення гемостатичних засобів (фібриноген, амінокапронова кислота, кріопреципітат, заморожена плазма, хлорид кальцію, вікасол). 5. Внутрішньовенне введення інгібіторів протеаз (контрикал, трасилол). 6. Пригнічення шлункової секреції (атропіну сульфат, блокатори Н2-рецепторів). 7. Пригнічення фібринолітичної активності (амінокапронова кислота перорально). 8. Керована гіпотонія (арфонад, пентамін). 9. Відновлення ОЦК за рахунок гемокоректорів. 10. Локальна гіпотермія (промивання шлунка холодною водою). 11. При зупинці кровотечі - дієта Мейленграхта (сметана, сирі охолоджені яйця). 12. Місцева зупинка кровотечі.
Хірургічне лікування. Використовують два основних способи лікування: 1. Активна тактика - оперативне лікування на висоті кровотечі. 2. Вичікувальна тактика, яка передбачає зупинку кровотечі консервативними засобами і в подальшому - планове оперативне втручання. Абсолютним показанням до нього є профузна кровотеча. Умовно абсолютними показаннями є: 1. рецидивні кровотечі в анамнезі; 2. рецидив кровотечі під час лікування або неефективність консервативного лікування; 3. локалізація виразки в ділянках з посиленим кровопостачанням, в проекції магістральних судин; 4. несприятлива ендоскопічна картина (глибока виразка, кальозна виразка з тромбованою судиною).
Об'єм оперативного втручання визначається станом хворого, важкістю кровотечі, супровідніми захворюваннями, анатомічною локалізацією і характером виразки.
У надзвичайно важких хворих виправдане виконаня паліативних операцій 1) прошивання кровоточивої судини з боку слизової; 2) клиноподібне висічення виразки; 3) емболізація кровоточивих судин; 4) прошивання стінки шлунка наскрізь по периметру виразки з наступним накладанням серозно-м'язових швів за Картавіним; 5) ушивання кровоточивої виразки шлунка та ДПК.
У післяопераційному періоді лікування повино бути етіопатогенетичним, індивідуальним і з урахуванням супровідної патології.
Основні принципи: 1. Відновлення ОЦК, замісна терапія. 2. Боротьба з постгеморагічною анемією. 3. Покращання реологічних властивостей крові. 4. Профілактика або лікування печінково-ниркової недостатності. 5. Дезінтоксикаційна терапія. 6. Противиразкова терапія, яка включає в себе блокатори шлункової секреції, антациди та цитопротектори. 7. Декомпресія шлунка до відновлення перистальтики та пасажу кишкового вмісту. 8. Боротьба з парезом кишечника, проведення очисних клізм. 9. Вітамінотерапія. 10. Симптоматична терапія. 11. Антибактеріальна терапія за показаннями. 12. Профілактика серцево-судинних ускладнень, ускладнень зі сторони легень, тромбоемболічних ускладнень, особливо у хворих похилого та старечого віку.
Стеноз виходу з шлунка Пілородуоденальний стеноз - звуження пілоричного відділу шлунка або верхньогоризонтального відділу дванадцятипалої кишки, викликане грубою деформацією органа внаслідок рубцювання виразкового дефекту. Це найбільш часте ускладнення виразкової хвороби, яке виникає у 10-40% випадків захворювання. Частіше розвивається в осіб з довготривалим виразковим анамнезом. Співвідношення чоловіків та жінок - 3:1.
Класифікація. Залежно від локалізації виразкового процесу, розрізняють три типи стенозу (О.О.Шалімов, В.Ф. Саєнко, 1987): І - стеноз пілоричного відділу; ІІ - стеноз цибулини ДПК; ІІІ - позацибулинний дуоденальний стеноз.
За морфологічною картиною розрізняють три стадії стенозу: І - запальна; ІІ - рубцева виразкова; ІІІ - рубцева. За клінічним перебігом виділяють наступні стадії стенозу: І - компенсована; ІІ - субкомпенсована; ІІІ - декомпенсована.
Клінічна симтоматика Компенсований стеноз. На фоні звичайних симптомів виразкової хвороби хворі помічають відчуття важкості і повноти в епігастрії, переважно після вживання великої кількості їжі, печію, відрижку кислим і епізодичне блювання шлунковим вмістом з вираженим кислим присмаком. Після блювання зникає відчуття важкості та повноти в епігастрії. При огляді стан хворих задовільний. Аускультативні, пальпаторні, перкуторні дані без особливих змін. Натще при зондуванні виявляється 200-300 мл шлункового вмісту.
Субкомпенсований стеноз Хворих турбує майже постійне відчуття важкості і повноти в епігастральній ділянці, відрижка з неприємним запахом тухлих яєць внаслідок тривалої затримки їжі в шлунку. Спостерігається виражений різкий колікоподібний біль, який пов'язаний з посиленою перистальтикою шлунка, супроводжується переливанням, бурчанням в животі. Щоденно виникає блювання з домішками їжі, спожитої напередодні, яке приносить полегшення. Турбує слабість, швидка втомлюваність. При огляді стан хворих порушений, схуднення, в окремих випадках видно хвилеподібну перистальтику шлунка, зміну контурів передньої черевної стінки. Аускультативно визначається посилення перистальтики над шлунком. При пальпації натще визначається "шум плеску" в шлунку, опущення його нижньої межі. Натще при зондуванні виявляється 500-600 мл шлункового вмісту з домішками спожитої напередодні їжі з ознаками гниття.
Декомпенсований стеноз Клінічна картина прогресує, виражена важкість в епігастрії, відрижка тухлим, часте щоденне блювання з неприємним запахом внаслідок бродильних процесів у шлунку. Хворі самостійно викликають блювання для полегшання стану. Больовий синдром практично відсутній, переважають ознаки порушення евакуації, хворі відмовляються від їжі, виражена спрага. При огляді стан хворих важкий, значна втрата ваги, виражене зневоднення, адинамія. Шкіра суха, тургор її різко знижений. Спостерігається також сухість язика і слизових оболонок ротової порожнини, зменшення діурезу. На передній черевній стінці видно контури розтягнутого шлунка. При аускультації - сповільнення перистальтики над шлунком, пальпаторно-перкуторно виражений "шум плеску" в шлунку натще, різке опущення нижньої межі шлунка, аж до входу в малий таз. Натще при зондуванні з шлунка видаляють декілька літрів шлункового вмісту з домішками старої їжі з ознаками гниття.
Лікувальна тактика та вибір методу лікування. Наявність органічного пілородуоденального стенозу є абсолютним показанням до оперативного втручання.
Вибір методу оперативного втручання проводять індивідуально, залежно від стану хворого, ступеня стенозу і характеру патоморфологічних змін, стану секреторної та моторної функції шлунка, наявності супупровідньої патології і тощо. Принципи оперативного лікування при пілородуоденальному стенозі наступні: а) усунення стенозу і створення умов для відновлення моторно-евакуаторної функції оперованого шлунка; б) усунення виразки.
Передопераційна підготовка 1. Лікування волемічних порушень. 2. Корекція водно-електролітного та білкового балансу. 3. Корекція кислотно-лужної рівноваги. 4. Адекватне парентеральне харчування. 5. Противиразкова терапія. 6. Систематична декомпресія шлунка. 7. Корекція порушень інших органів.
Методи операцій залежать від ступеня стенозу, наявності супутньої патології і індивідуальних особливостей хворого.
При компенсованому стенозі і достатній прохідності пілоробульбарної зони можна виконати СПВ. При субкомпенсованому стенозі необхідне поєднання ваготомії з дренуючими операціями. Резекція 2/3 шлунка або пілороантрумектомія з ваготомією показана при декомпенсованому стенозі, поєднанні пілородуоденального стенозу з виразкою шлунка, наявністю інтраопераційних ознак дуоденостазу. У хворих з надзвичайно високим ризиком операції, осіб похилого віку з важкою суппровідньою патологією проводиться формування гастроентероанастомозу як варіант паліативного втручання.
Малігнізація Малігнізація виразки означає злоякісне переродження виразки. Малігнізація виразки ДПК зустрічається в 0,1-0,3%, при виразці шлунка – 3-15% хворих.
Клінічна симтоматика Finsterer визначив наступні ознаки малігнізованої виразки: 1. погіршання загального стану; 2. втрата апетиту; 3. відмова від м’ясної їжі; 4. пониження кислотності шлункового соку; 5. поява молочної кислоти в шлунковому соці.
А.І. Савицький виділяє “синдром малих ознак” при малігнізації виразки, який включає “безпричинну” загальну слабість, зниження працездатності, немотивоване стійке зниження апетиту, ознаки шлункового дискомфорту, схуднення.
Лікувальна тактика та вибір методу лікування. Принципи лікувальної тактики найбільш лаконічно визначені С.С. Юдіним: “Чим більша виразка, чим глибша ніша, чим старший хворий, чим нижча кислотність, тим більша реальність виникнення раку з виразки, а звідси – тим швидше показане оперативне лікування.”
Хірургічне лікування Підтверджений діагноз малігнізованої виразки є абсолютним показанням до оперативного лікування.
Паліативні операції – формування гастроентероанастомозу або, якщо можливо, паліативна резекція шлунка, що позбавляють хворого від порушень прохідності вихідного відділу шлунка, зменшують інтоксикацію, небезпеку кровотечі.
Методом вибору радикального оперативного лікування при малігнізованих виразках середньої і нижньої третини шлунка є субтотальна його резекція з видаленням малого та великого сальника і регіонарних лімфатичних вузлів.
Схожі презентації
Категорії