Презентація на тему:
післяпологові септичні ускладнення
Завантажити презентацію
післяпологові септичні ускладнення
Завантажити презентаціюПрезентація по слайдам:
Післяпологові септичні ускладнення Підготувала: студентка 27 групи, 6 курсу Фордзюн (Войтко) Марина Захаріївна
Післяпологовий період — завершальна стадія гестаційного процесу, що характеризується зворотним розвитком змін, пов'язаних з вагітністю і пологами, становленням і розвитком лактаційної функції грудних залоз, відновленням діяльності гіпоталамо-гіпофізарно-яєчникової системи. Післяпологові інфекційні захворювання посідають одне з провідних місць серед причин материнської захворюваності і смертності. Своєчасна діагностика та науково обґрунтоване лікування належать до найважливіших проблем акушерства. Післяпологові септичні захворювання часто ускладнюють перебіг післяпологового періоду, виникають у 2—10 % породіль. Близько 80 % летальних наслідків поширених форм післяпологової інфекції зумовлені несвоєчасною діагностикою, пізнім хірургічним втручанням, неповним обсягом інтенсивної терапії.
Ігнац Філіп Земмельвайс нем. Ignaz Philipp Semmelweis Започаткував учення про післяпологові інфекційні захворювання угорський лікар-акушер Ігнац Земмельвейс. У XVII—XVIII ст. під час спалахів інфекційних післяпологових захворювань («пологової гарячки») спостерігалася велика смертність породіль. У 1861 році Земмельвейс помітив значну різницю у смертності серед породіль двох пологових будинків, один із яких відвідували студенти, що навчались у прозекторських, де анатомували трупи. Учений висловив припущення, що якийсь збудник (речовина), який заноситься ззовні, зумовлює захворювання у післяпологовий період. У зв’язку з цим було запропоновано мити руки розчином хлорного вапна, завдяки чому кількість захворювань на пологову гарячку різко знизилася. Подальші дослідження Л. Пастера, Е. Коха, Лістера підтвердили припущення Земмельвейса. Таким чином виникло вчення про інфекційну природу післяпологових запальних захворювань.
Післяпологові інфекційні захворювання безпосередньо пов'язані з вагітністю і пологами, розвиваються в період від 2-3 доби після пологів до кінця 6-го тижня й обумовлені інфекцією (переважно бактеріальною). Післяпологові інфекційні захворювання – це динамічний процес, що виникає і розвивається внаслідок взаємодії макро- та мікроорганізму під час потрапляння останнього в післяпологові шляхи породіллі.
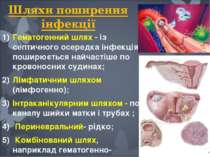
Шляхи поширення інфекції Гематогенний шлях - із септичного осередка інфекція поширюється найчастіше по кровоносних судинах; Лімфатичним шляхом (лімфогенно); Інтраканікулярним шляхом - по каналу шийки матки і трубах ; Периневральний- рідко; Комбінований шлях, наприклад гематогенно-лімфогенний.
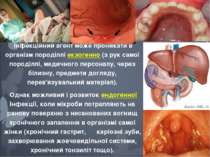
Інфекційний агент може проникати в організм породіллі екзогенно (з рук самої породіллі, медичного персоналу, через білизну, предмети догляду, перев'язувальний матеріал). Однак можливий і розвиток ендогенної інфекції, коли мікроби потрапляють на ранову поверхню з несанованих вогнищ хронічного запалення в організмі самої жінки (хронічний гастрит, каріозні зуби, захворювання жовчовидільної системи, хронічний тонзиліт тощо).
Ускладнення післяпологового періоду інфекційного генезу поділяють на три групи захворювань: • власне післяпологові септичні захворювання, що виникли внаслідок попадання інфекції на пологові рани; • інтеркурентні захворювання інфекційного характеру (грип, ГРЗ, ангіна тощо); • екстрагенітальні післяпологові інфекції, при яких геніталії можуть і не ушкоджуватися (мастит, цистит, пієлонефрит).
Етіологія Найчастіше це - стафілококи, стрептококи, колібактерії, ентерококи, грамнегативна анаеробна мікрофлора тощо у вигляді моноінфекції або в складі мікробних асоціацій. Зростає частка умовно-патогенних мікроорганізмів, що вегетують в організмі здорових людей, не спричинюючи інфекційних ускладнень, а за певних умов набувають патогенних властивостей. Зростає етіологічна роль хламідій, генітальних мікоплазм, дріжджеподібних грибів. Велику частку в етіології післяпологових захворювань займають госпітальні штами, у першу чергу Staphylococcus aureus.
Воротами інфекції є внутрішня поверхня матки, яка після відокремлення плаценти являє собою ранову поверхню значного розміру, а також розриви, тріщини м'яких пологових шляхів, особливо ті, що погано загоюються після пологів. Залишки некротизованих тканин, тромботичні утворення, інфільтрація пошкоджених тканин- безумовно створюють сприятливий субстрат для розмноження в рані мікроорганізмів, а значна васкуляризація та лімфовідтік геніталій у післяпологовий період створюють умови для швидкого поширення інфекції. Таким чином, ПСЗ набувають постадійного перебігу: від первинного вогнища інфекції до її генералізації. Саме такий погляд на прогресування післяпологових захворювань лежить в основі їхньої класифікації, що запропонована С. В. Сазоновим та А. В. Бартельсом у 1973 р. і до цього часу використовується в акушерстві. За цією класифікацією різні форми післяпологової інфекції розглядаються як окремі ланки єдиного динамічного процесу.
Етапи розвитку септичного процесу I етап – клінічна картина захворювання визначається місцевими проявами інфекційного процесу в ділянці пологової травми: • післяпологова виразка; післяпологовий ендометрит. II етап – інфекція поширюється за межі пологової рани, однак залишається локалізованою: • метрит; параметриї; • обмежений тромбофлебіт (метротромбофлебіт, тромбофлебіт тазових вен); • сальпінгоофорит; пельвіоперитоніт. ІІІ етап – за тяжкістю перебігу інфекція близька до генералізованої: • поширений перитоніт; • септичний шок; • прогресуючий тромбофлебіт. IV етап – генералізована інфекція: • сепсис без метастазів та з метастазами.
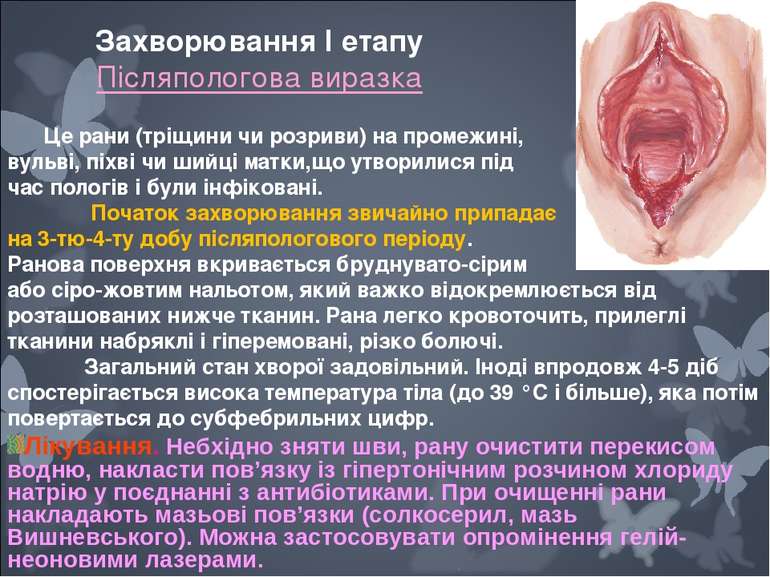
Це рани (тріщини чи розриви) на промежині, вульві, піхві чи шийці матки,що утворилися під час пологів і були інфіковані. Початок захворювання звичайно припадає на 3-тю-4-ту добу післяпологового періоду. Ранова поверхня вкривається бруднувато-сірим або сіро-жовтим нальотом, який важко відокремлюється від розташованих нижче тканин. Рана легко кровоточить, прилеглі тканини набряклі і гіперемовані, різко болючі. Загальний стан хворої задовільний. Іноді впродовж 4-5 діб спостерігається висока температура тіла (до 39 °С і більше), яка потім повертається до субфебрильних цифр. Лiкування. Небхiдно зняти шви, рану очистити перекисом водню, накласти пов’язку iз гiпертонiчним розчином хлориду натрiю у поєднаннi з антибiотиками. При очищеннi рани накладають мазьовi пов’язки (солкосерил, мазь Вишневського). Можна застосовувати опромiнення гелiй-неоновими лазерами. Захворювання I етапу Післяпологова виразка
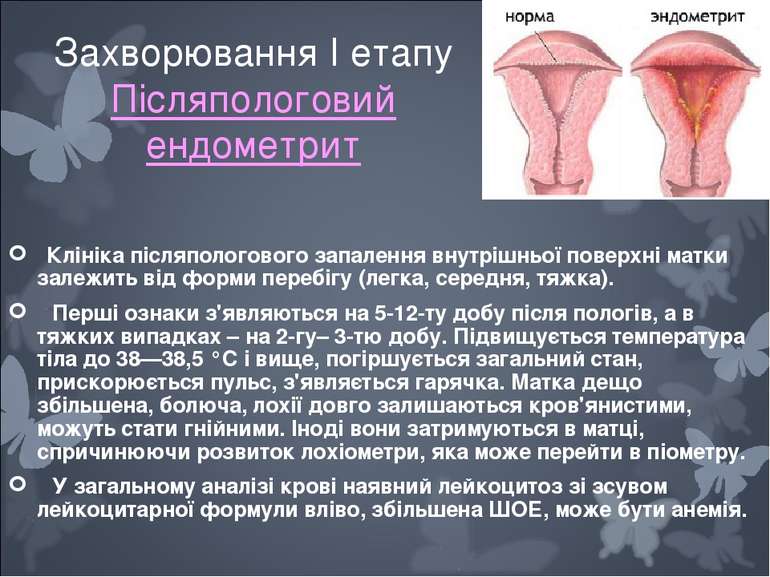
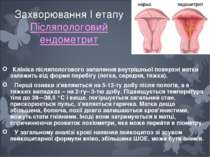
Захворювання I етапу Післяпологовий ендометрит Клініка післяпологового запалення внутрішньої поверхні матки залежить від форми перебігу (легка, середня, тяжка). Перші ознаки з'являються на 5-12-ту добу після пологів, а в тяжких випадках – на 2-гу– 3-тю добу. Підвищується температура тіла до 38—38,5 °С і вище, погіршується загальний стан, прискорюється пульс, з'являється гарячка. Матка дещо збільшена, болюча, лохії довго залишаються кров'янистими, можуть стати гнійними. Іноді вони затримуються в матці, спричинюючи розвиток лохіометри, яка може перейти в піометру. У загальному аналізі крові наявний лейкоцитоз зі зсувом лейкоцитарної формули вліво, збільшена ШОЕ, може бути анемія.
Лiкування ендометриту має бути комплексним i включати антибактерiальну, детоксикацiйну, десенсибiлiзуючу та iмуностимулювальну терапiю. З метою антибактерiальної терапiї найчастiше використовують напiвсинтетичнi пенiцилiни (оксацилiн, ампiцилiн, метицилiн), цефтрiаксон, цефатоксим, цефазолiн. Детоксикацiйну терапiю проводять шляхом введення 0,9% розчину хлориду натрiю, 5% розчину глюкози, iнших сольових розчинiв, гемодезу. Можна застосовувати декарiс (iмуностимулятор) по 150 мг 1 раз на 3 днi протягом 10 днiв. Iз протизапальних препаратiв призначають аспiрин, анальгiн, парацетамол. Хороший ефект дає аспiрацiйнопромивне дренування порожнини матки антисептичними розчинами у поєднаннi з антибiотиками та внутрiшньоматкове опромiнення лазером. При необхiдностi проводять вишкрiбання порожнини матки.
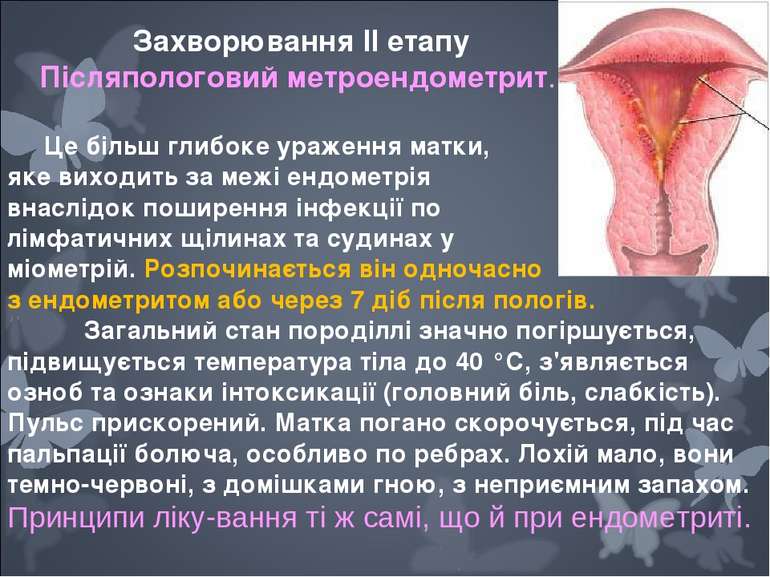
Це більш глибоке ураження матки, яке виходить за межі ендометрія внаслідок поширення інфекції по лімфатичних щілинах та судинах у міометрій. Розпочинається він одночасно з ендометритом або через 7 діб після пологів. Загальний стан породіллі значно погіршується, підвищується температура тіла до 40 °С, з'являється озноб та ознаки інтоксикації (головний біль, слабкість). Пульс прискорений. Матка погано скорочується, під час пальпації болюча, особливо по ребрах. Лохій мало, вони темно-червоні, з домішками гною, з неприємним запахом. Принципи лiку вання тi ж самi, що й при ендометритi. Захворювання II етапу Пiсляпологовий метроендометрит.
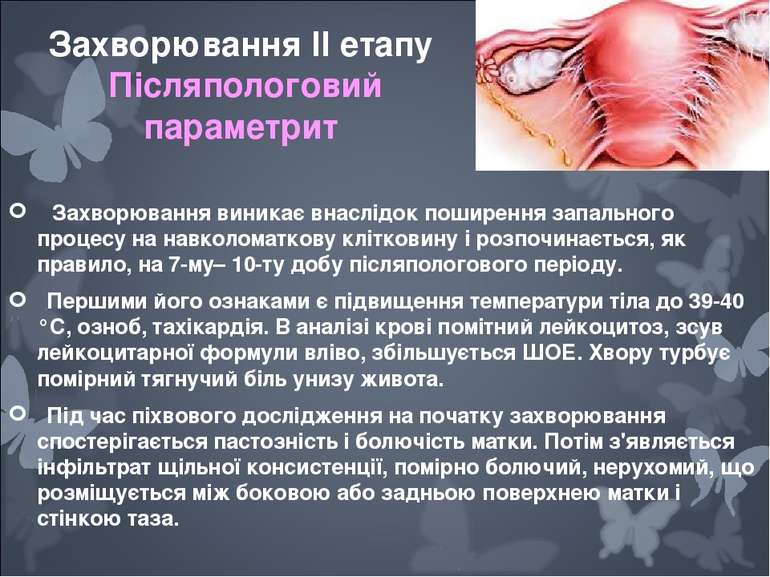
Захворювання виникає внаслідок поширення запального процесу на навколоматкову клітковину і розпочинається, як правило, на 7-му– 10-ту добу післяпологового періоду. Першими його ознаками є підвищення температури тіла до 39-40 °С, озноб, тахікардія. В аналізі крові помітний лейкоцитоз, зсув лейкоцитарної формули вліво, збільшується ШОЕ. Хвору турбує помірний тягнучий біль унизу живота. Під час піхвового дослідження на початку захворювання спостерігається пастозність і болючість матки. Потім з'являється інфільтрат щільної консистенції, помірно болючий, нерухомий, що розміщується між боковою або задньою поверхнею матки і стінкою таза. Захворювання II етапу Пiсляпологовий параметрит
Лiкування. Застосовують антибiотики широкого спектра дiї. Призначають холод на низ живота. Проводять активну детоксикацiйну терапiю (iзотонiчнi розчини хлориду натрiю, глюкози, неогемодез, полiглюкiн, бiлковi розчини), десенсибiлiзуючу — димедрол, супрастин, пiпольфен. Iз протизапальних препаратiв використовують аспiрин, фенацитин, парацетамол, анальгiн, вольтарен. При нагноєннi iнфiльтрату проводять пункцiю з дренуванням порожнини абсцесу.
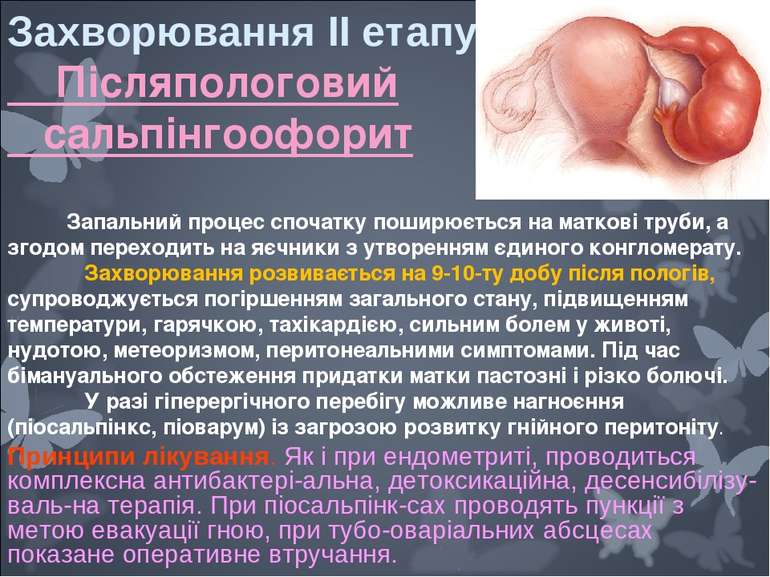
Захворювання II етапу Післяпологовий сальпінгоофорит Запальний процес спочатку поширюється на маткові труби, а згодом переходить на яєчники з утворенням єдиного конгломерату. Захворювання розвивається на 9-10-ту добу після пологів, супроводжується погіршенням загального стану, підвищенням температури, гарячкою, тахікардією, сильним болем у животі, нудотою, метеоризмом, перитонеальними симптомами. Під час бімануального обстеження придатки матки пастозні і різко болючі. У разі гіперергічного перебігу можливе нагноєння (піосальпінкс, піоварум) із загрозою розвитку гнійного перитоніту. Принципи лiкування. Як i при ендометритi, проводиться комплексна антибактерi альна, детоксикацiйна, десенсибiлiзу валь на терапiя. При пiосальпiнк сах проводять пункцiї з метою евакуацiї гною, при тубо оварiальних абсцесах показане оперативне втручання.
Це обмежене запалення очеревини малого таза внаслідок поширення інфекції із сусідніх органів (матки, придатків). Виникнення пельвіоперитоніту припадає на різні терміни післяпологового періоду. Розпочинається він бурхливо, з надзвичайно швидкого підвищення температури, значної тахікардії, нудоти, блювання. Різко виражений біль у нижніх відділах живота, позитивним є симптом Щоткіна-Блюмберга. Приєднується відчуття сухості в роті, метеоризм, можливі дизурійні розлади. Живіт стає напруженим, твердим. Під час вагінального дослідження іноді вдається встановити випинання заднього склепіння внаслідок накопичення ексудативного випоту в позаматковому просторі. Однак це не постійна ознака пельвіоперитоніту. Пальпація матки різко болюча, іноді через це не вдається встановити її чіткі контури. Перебіг захворювання може бути різноманітним. Найчастіше в результаті адекватного лікування температура тіла знижується, а випіт розсмоктується. Іноді процес прогресує, виникає нагноєння з високою ймовірністю прориву гнійного вогнища в пряму кишку, є тенезми, часті рідкі випорожнення з домішками слизу. У разі загрози прориву в сечовий міхур з'являються імперативні позиви до сечовипускання, болючість під час сечовипускання, деяке затримання або труднощі під час сечовипускання. Захворювання II етапу Пiсляпологовий пельвiоперитонiт
Лiкування. При лiкуваннi пельвiоперитонiту дотримуються тих самих принципiв, що й при попереднiх захворюваннях. Крiм того, проводять пункцiї заднього склепiння для евакуацiї гною з наступним введенням антибiотикiв, до яких чутливi мiкроорганiзми.
Захворювання II етапу Післяпологовий тромбофлебіт Передумови: застійні явища в обширній судинній сітці після спорожнення матки, і уповільнення кровотоку у венах ніг у перші дні післяпологового періоду, коли жінка лежить, і фізіологічна гіперкоагуляція, притаманна всім породіллям навіть у фізіологічних умовах. Розрiзняють тромбофлебiт поверхневих i глибоких вен. Тромбофлебiт глибоких вен, у свою чергу, дiлиться на метротромбофлебiт, тромбофлебiт вен таза та тромбофлебiт глибоких вен нiг.
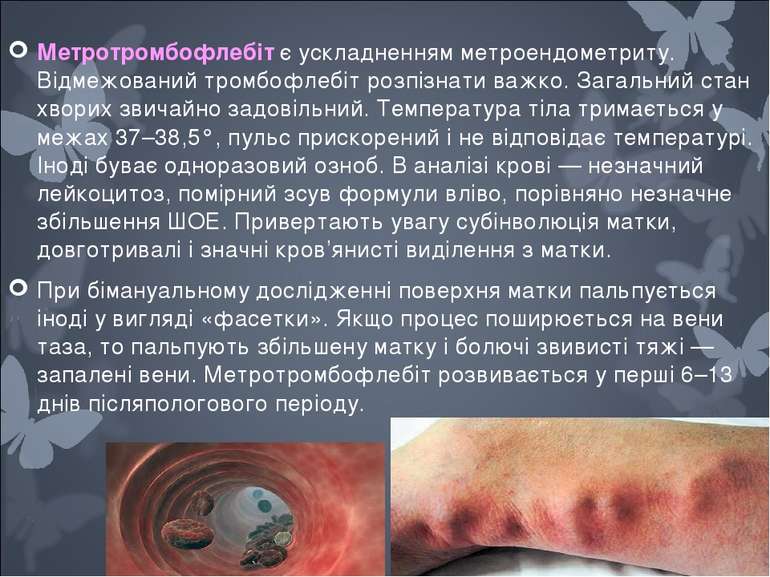
Метротромбофлебiт є ускладненням метроендометриту. Вiдмежований тромбофлебiт розпiзнати важко. Загальний стан хворих звичайно задовiльний. Температура тiла тримається у межах 37–38,5°, пульс прискорений i не вiдповiдає температурi. Iнодi буває одноразовий озноб. В аналiзi кровi — незначний лейкоцитоз, помiрний зсув формули влiво, порiвняно незначне збiльшення ШОЕ. Привертають увагу субiнволюцiя матки, довготривалi i значнi кров’янистi видiлення з матки. При бiмануальному дослiдженнi поверхня матки пальпується iнодi у виглядi «фасетки». Якщо процес поширюється на вени таза, то пальпують збiльшену матку i болючi звивистi тяжi — запаленi вени. Метротромбофлебiт розвивається у першi 6–13 днiв пiсляпологового перiоду.
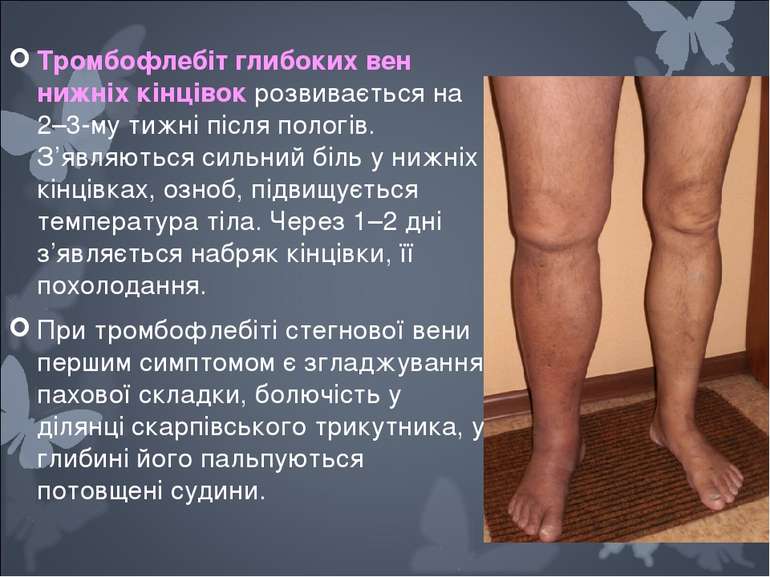
Тромбофлебiт глибоких вен нижнiх кiнцiвок розвивається на 2–3-му тижнi пiсля пологiв. З’являються сильний бiль у нижнiх кiнцiвках, озноб, пiдвищується температура тiла. Через 1–2 днi з’являється набряк кiнцiвки, її похолодання. При тромбофлебiтi стегнової вени першим симптомом є згладжування пахової складки, болючiсть у дiлянцi скарпiвського трикутника, у глибинi його пальпуються потовщенi судини.
Лiкування пiсляпологового тромбофлебiту. Проводять лiкування антикоагулянтами прямої дiї (гепарин). У першi 8 днiв гепарин вводять через 4 або 6 годин (залежно вiд тяжкостi захворювання) по 5000–7500 ОД, на 9-ий i наступнi днi дозу гепарину зменшують удвiчi, порiвняно з попереднiм днем. Тривалiсть лiкування — 3 тижнi й бiльше. Крiм антикоагулянтiв при тромбофлебiтi використовують антибiотики, десенсибiлiзуючi, спазмолiтики. За наявностi нормальної температури, при ШОЕ не вище 30 мм/год, вiдсутностi «повзання мурах» хворiй дозволяють пiдводитись. Пiсля перенесеного тромбофлебiту слiд обов’язково бинтувати ноги еластичним бинтом або носити еластичнi панчохи.
Захворювання IIІ етапу Пiсляпологовий перитонiт Частiше перитонiт виникає при переходi iнфекцiї на очеревину при нагноєннi швiв на матцi чи розривах гнiйникiв маткових труб i яєчникiв. Перитонiт супроводжується пiдвищенням температури до 39–40°С. Ознобу не буває. Пульс частий, слабкого наповнення, АТ знижується. Дихання прискорене, поверхневе. Спостерiгається сухiсть язика, вiн обкладений нашаруваннями. Нерiдко бувають нудота, блювання. Напруження м’язiв черевної порожнини виражене нечiтко, симптом Щоткiна-Блюмберга нерiдко слабко позитивний, перистальтика кишечника сповiльнена, гази не вiдходять, випорожнення затримуються. У кровi виявляють лейкоцитоз iз змiщенням формули влiво, збiльшена ШОЕ.
Розрізняють три варіанти інфікування черевної порожнини у хворих, що перенесли кесарів розтин. Перший варіант – перитоніт виникає внаслідок інфікування очеревини під час кесаревого розтину на фоні тривалого безводного періоду. Джерелом інфекції є вміст матки, який потрапляє в черевну порожнину під час операції. При цьому клінічні ознаки перитоніту виявляються на 1-шу– 2-гу добу після операції. Герметичність швів на матці зберігається, якщо процес не дуже тривалий. Другий варіант – джерелом інфікування черевної порожнини після кесаревого розтину може бути підвищена, внаслідок парезу, проникність стінки кишок для токсинів і бактерій. Третій (найчастіший) варіант перитоніту зумовлений інфікуванням черевної порожнини внаслідок нездатності швів на матці.
Форми акушерського перитоніту: При першій переважають прояви інтоксикації: психомоторне збудження, спрага, сухість слизової оболонки, тахікардія, слабкість. Тяжкість стану хворої залежить від вірулентності інфекції і швидкості розвитку синдрому поліорганної недостатності в організмі, ослабленому пологами. У клінічній картині другої форми акушерського перитоніту на початку захворювання домінують симптоми парезу кишок, а явища інтоксикації наростають згодом. Третя форма характеризується найбільш чітко, порівняно з іншими формами, вираженою місцевою симптоматикою. На фоні парезу кишок спостерігаються симптом Щоткіна-Блюмберга, м'язовий дефанс, блювання, рідкі і часті випорожнення з різким запахом, чітка локальна болючість під час пальпації. Клініка акушерського перитоніту
Лікування Передопераційна підготовка полягає в обов'язковій декомпресії шлунка за допомогою назо-гастрального зонда, інфузійній та антибактеріальній терапії протягом 2 год перед операцією. Негайне оперативне втручання охоплює лапаротомію, екстирпацію матки з трубами, інтубацію кишківника, дренування черевної порожнини, перитонеальний діаліз. У післяопераційному періоді проводять антибактеріальне, інфузійне, підтримуюче лікування, стимуляцію функції кишківника, гепаринотерапію. Протягом цього періоду тривалий час застосовують інтенсивну інфузійно-трансфузійну терапію, спрямовану на усунення гіповолемії та метаболічного ацидозу, корекцію реологічних властивостей крові, водно-електролітного і білкового балансу, дезінтоксикацію організму; застосовують серцеві глікозиди, сечогінні засоби, інгібітори фібринолізу, антикоагулянти, вітамінотерапію, оксигенацію. Антибіотики широкого спектра дії вводять внутрішньовенно.
Захворювання IIІ етапу Септичний шок Це клінічний синдром, що виникає за умови системної запальної відповіді на інфекцію та проявляється порушенням здатності організму підтримувати гемодинаміку і гомеостаз у результаті неадекватної оксигенації тканин і циркуляторних розладів. Діагноз септичного шоку встановлюється, якщо до вище перерахованих клініко-лабораторних ознак приєднуються: - артеріальна гіпотензія (систолічний тиск менше 90 мм рт. ст. або знижений більше ніж на 40 мм рт. ст. від вихідного рівня); - тахікардія більше 100 уд/хв.; тахіпное більше 25 за хвилину; - порушення свідомості (менше 13 балів за шкалою Глазго); - олігурія (діурез менше 30 мл/год); - гіпоксемія (РаО2 менше 75 мм рт. ст. при диханні атмосферним повітрям); - SpO2 < 90%; підвищення рівня лактату більше 1,6 ммоль/л; - петехіальна висипка, некроз ділянок шкіри.
Лiкування септичного шоку: Введення плазми та плазмозамiнникiв (полiглюкiн, реополiглюкiн). За великої крововтрати проводять одночасне переливання кровi. Введення спазмолiтикiв i антигiстамiнних препаратiв. Стимулятори судинного тонусу протипоказанi. Внутрiшньовенне введення кортикостероїдiв (преднiзолон 100–120 мг, гiдрокортизон 1000–1500 мг/добу). Для попередження ДВЗ-синдрому — гепарин 5–10 тис. од. кожнi 6 год, а далi — плазма, iнгiбiтори протеаз — контрикал, трасилол, гордокс. Iнгаляцiї кисню, а при необхiдностi — штучна вентиляцiя легень. Антибiотики III–IV поколiнь. Використовують форсований дiурез, гемосорбцiю. При необхiдностi переводять на «штучну нирку». При вiдсутностi ефекту вiд консервативної терапiї протягом 6–8 год, наростаннi явищ ниркової недостатностi, ДВЗ-синдромi показана екстирпацiя матки.
це загальна (генералізована) форма післяпологової інфекції, що спричинена реакцією макроорганізму на вторгнення інфекційного агента. Не можна вважати його лише наслідком прямої дії мікроба. Поняття сепсис – більш об'ємне і включає в себе порушення всіх життєво важливих функцій організму. Безумовно, це вторинний стан, тобто завжди є первинне вогнище запалення, бо служить вхідними воротами для інфекції. Сепсис перебігає у вигляді двох форм , що можуть розглядатися як фази одного процесу: сепсис без метастазів та сепсис із метастазами (септицемія, септикопіємія). Захворювання IV етапу Сепсис
Сепсис без метастазiв (септицемiя) Виникає у ослаблених породiль через 3–4 днi пiсля пологiв i перебiгає бурхливо — висока температура з лихоманкою. Частiше викликається грамнегативною флорою (кишкова паличка, протей, iнодi синьогнiйна паличка), нерiдко з анаеробною флорою.
Сепсис з метастазами (септикопiємiя) Перебiгає хвилеподiбно. Перiоди погiршення стану, пов’язанi з метастазуванням iнфекцiї i утворенням нових вогнищ, змiнюються вiдносним покращенням. Септикопiємiя виникає в результатi iнфiкування грампозитивною флорою, частiше золотистим стафiлококом. Дiагностика. Дiагноз встановлюють з урахуванням наявностi вогнища iнфекцiї, високої температури з ознобом, виявлення збудника у кровi. Блiдiсть, сiрiсть або жовтяничнiсть шкiрних покривiв, iнодi наявнiсть петехiй свiдчать про сепсис. Проявами його також можуть бути тахiкардiя, лабiльнiсть пульсу, схильнiсть до гiпотензiї. З’являються ознаки порушення функцiї ЦНС, що проявляються ейфорiєю, пригнiченiстю, порушенням сну. Збiльшуються печiнка i селезiнка. У кровi рiзко знижується рiвень гемоглобiну i число еритроцитiв, високий лейкоцитоз iз рiзким зсувом формули влiво, лiмфопенiя, анеозинофiлiя, поява токсичної зернистостi у нейтрофiлах. Порушення гомеостазу проявляється гiпо- i диспротеїнемiєю, гiпоглiкемiєю, гiповолемiєю.
Лiкування повинно йти за двома напрямками: лiквiдацiя вогнища iнфекції комплексна терапiя, що включає: антибактерiальну (нiтрофурановi похiднi, метронiдазол, метрагiл); iмуностимулювальну та iмунозамiнну терапiю (антистафiлококова плазма, гамма-глобулiн, лейкомаса, тималiн, Тактивiн); десенсибiлiзуючу терапiю; протизапальну — iнфузiйну i детоксикацiйну терапiю; Якщо терапiя малоефективна, проводять екстирпацiю матки з видаленням маткових труб. При тривалiй антибактерiальнiй терапiї розвивається кандидоз. З метою його профiлактики призначають орунгал по 100 мг 2 рази на день.
Схожі презентації
Категорії