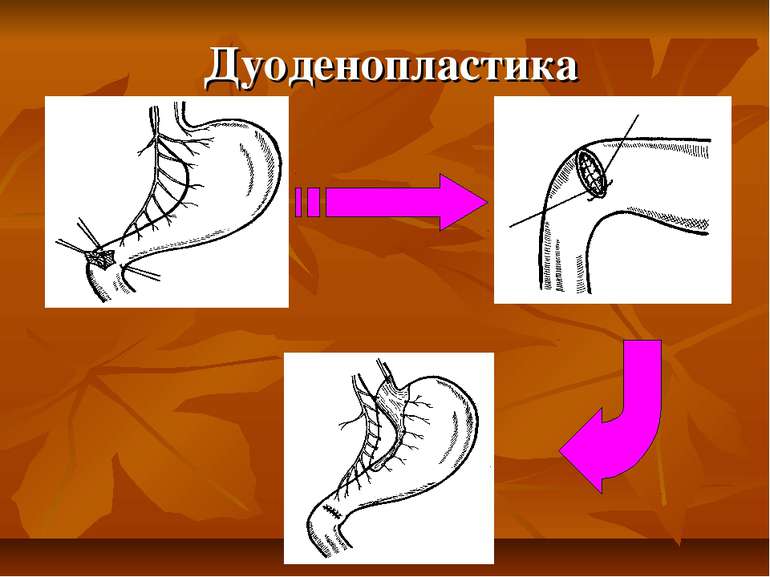
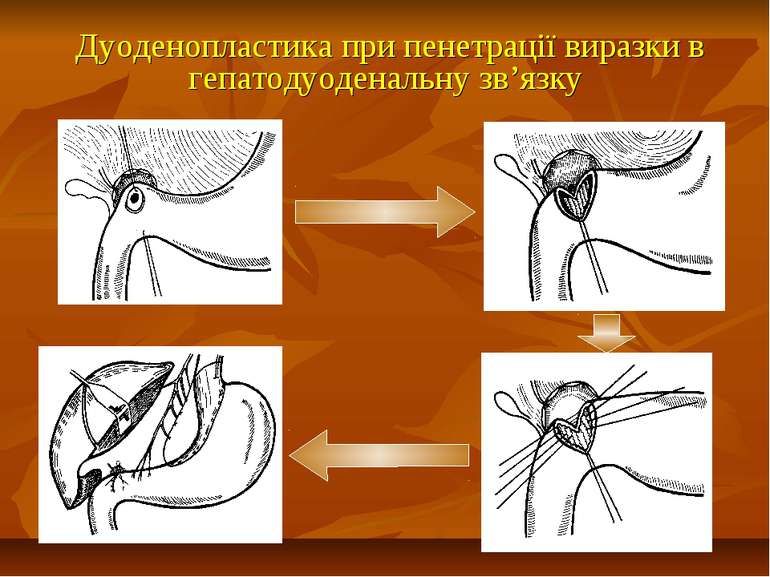
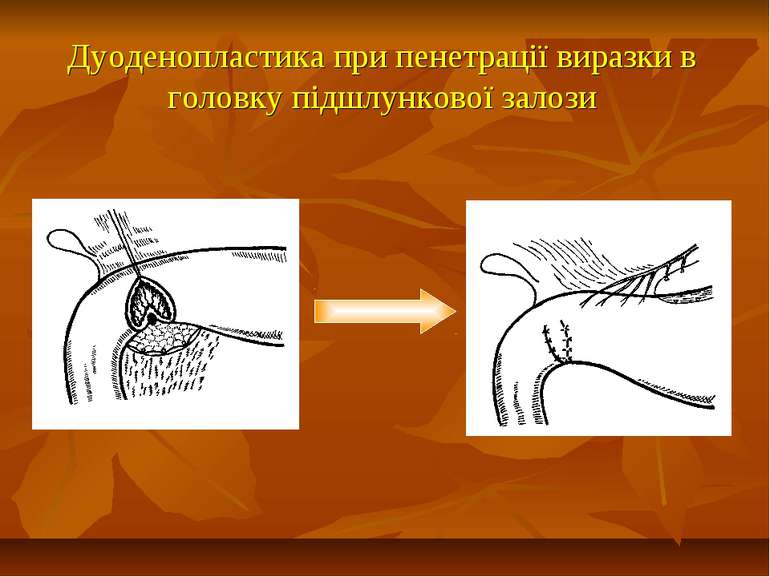
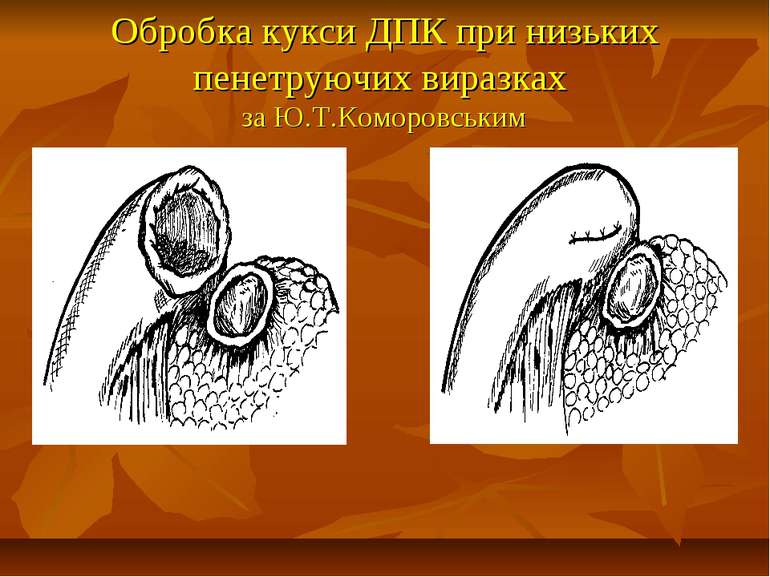
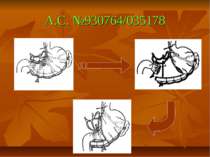
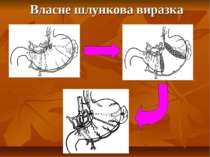
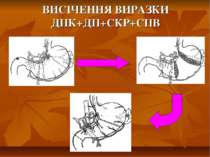
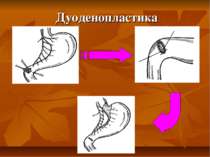
Презентація на тему:
ПОНЯТТЯ ПРО ГОСТРІ УСКЛАДНЕННЯ ВИРАЗКОВОЇ ХВОРОБИ ШЛУНКА ТА 12-ПАЛОЇ КИШКИ
Завантажити презентацію
ПОНЯТТЯ ПРО ГОСТРІ УСКЛАДНЕННЯ ВИРАЗКОВОЇ ХВОРОБИ ШЛУНКА ТА 12-ПАЛОЇ КИШКИ
Завантажити презентаціюПрезентація по слайдам:
Поширеність виразкової хвороби За даними вітчизняних учених, виразкову хворобу діагностують приблизно у 15 % дорослого населення. В Україні близько 5 млн. чоловік з цією хворобою. В економічно розвинених державах близько 10-15 % населення протягом життя хворіє на виразкову хворобу. В багатьох країнах це найбільш розповсюджене захворювання. Чоловіки, особливо молодого віку, хворіють у 6-7 рази частіше, ніж жінки.
Етіологія і патогенез. До етіологічних чинників виразкової хвороби відносять наступні: 1) генетичні; 2) аліментарні; 3) нервово-психічні; 4) медикаментозні; 5) інфекційні.
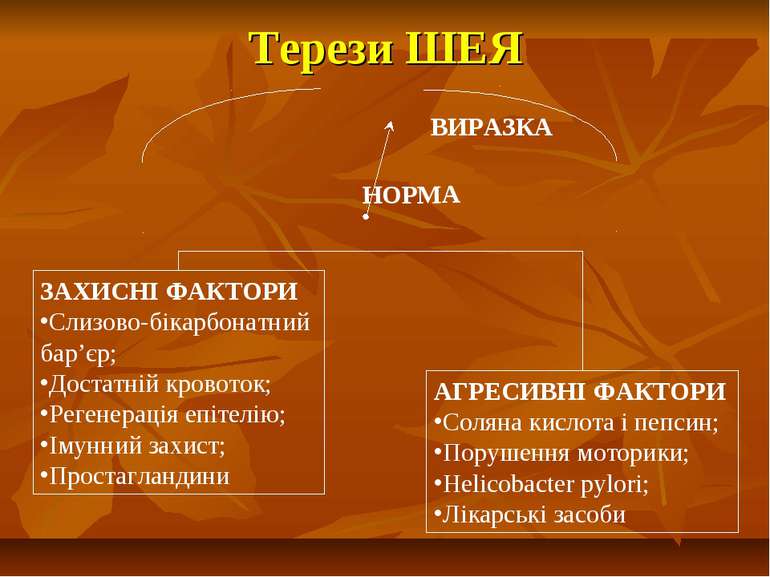
Терези ШЕЯ НОРМА ВИРАЗКА ЗАХИСНІ ФАКТОРИ Слизово-бікарбонатний бар’єр; Достатній кровоток; Регенерація епітелію; Імунний захист; Простагландини АГРЕСИВНІ ФАКТОРИ Соляна кислота і пепсин; Порушення моторики; Helicobacter pylori; Лікарські засоби
Основні синдроми виразкової хвороби: Больовий: біль, який пов’язаний з вживанням їжі («голодний», «нічний», «ранній», «пізній») Диспепсичний: відрижка (кислим, нещодавно з’їденим); нудота передує блювоті; спастичні закрепи. Астеноневротичний: підвищена тривожність, егоцентризм, демонстративність, підвищена чутливість до метеорологічних факторів.
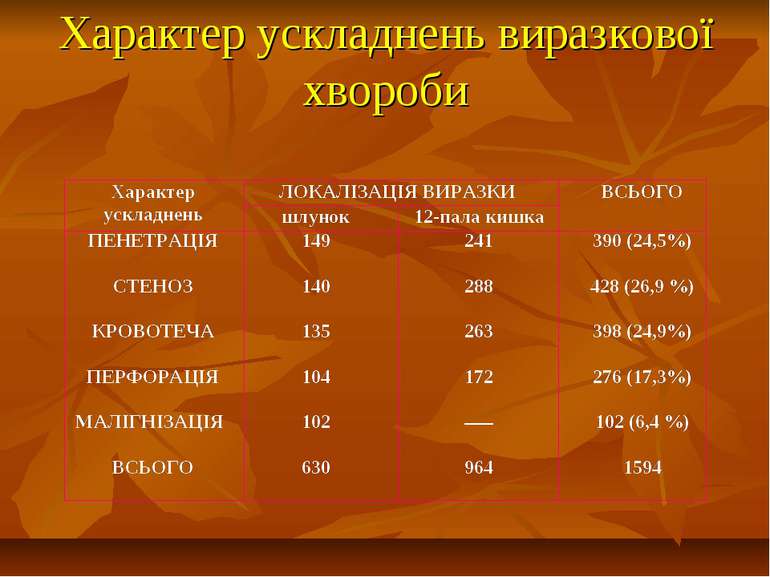
Класифікація За клінічною формою: 1. Гостро чи вперше виявлена виразка. 2. Хронічна виразка. За кількістю виразок: поодинокі, множинні. За розміром виразки: малі – до 0,5 см; середні – 0,5-1 см; великі – 1,1-2,9 см За стадією: Загострення, ремісія; За локалізацією: 1. Шлунок: кардіальна частина, субкардіальна частина, мала кривизна, велика кривизна, тіло шлунка, передня стінка, задня стінка, антральна частина. 2. Дванадцятипала кишка: цибулина, постбульбарні, передньої, задньої, верхньої, нижньої стінок. 3. Поєднані виразки шлунка і ДПК. За рівнем шлункової секреції: З підвищеною секрецією: З нормальною секрецією: З пониженою секрецією: За клінічним перебігом: 1. Латентна виразкова хвороба. 2. Легке (рідко рецидивуюче) захворювання. 3. Захворювання середньої важкості (1-2 рецидиви на рік). 4. Важкий (3 рецидиви на рік) чи безперервно рецидивуючий перебіг, розвиток ускладнень.
МЕТОДИ ДОСЛІДЖЕННЯ Іонобалонотензіокінезіографія; Локальний шлунковий кровобіг за методом Л.Я. Ковальчука (1984,1987 рр.), тетраполярна реогастрографія; Імуноморфологічні дослідження зони виразкової інфільтрації (IgA, IgM, IgG, SIgA); Дослідження загального та місцевого гемостазу в умовах геморагії (тканинний тромбопластин); Дослідження мікробного обсіювання в умовах перитоніту; Динамічний ЕФГДС-контроль; Оцінка індексу поліморбідності та ризику операції (за критеріями Larsen-Golldmann-Detsky, 1995).
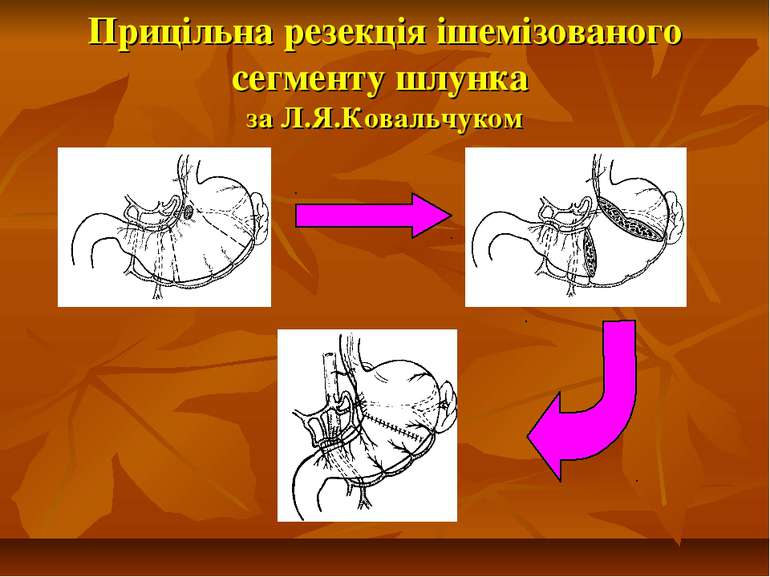
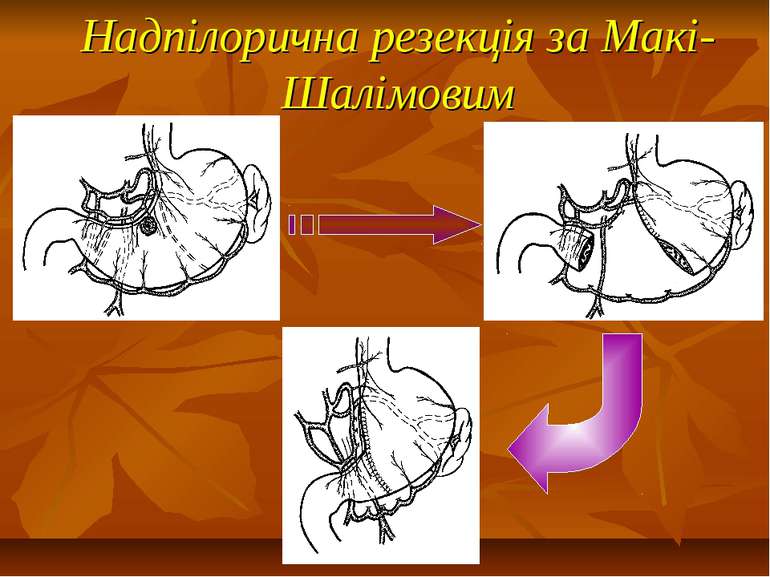
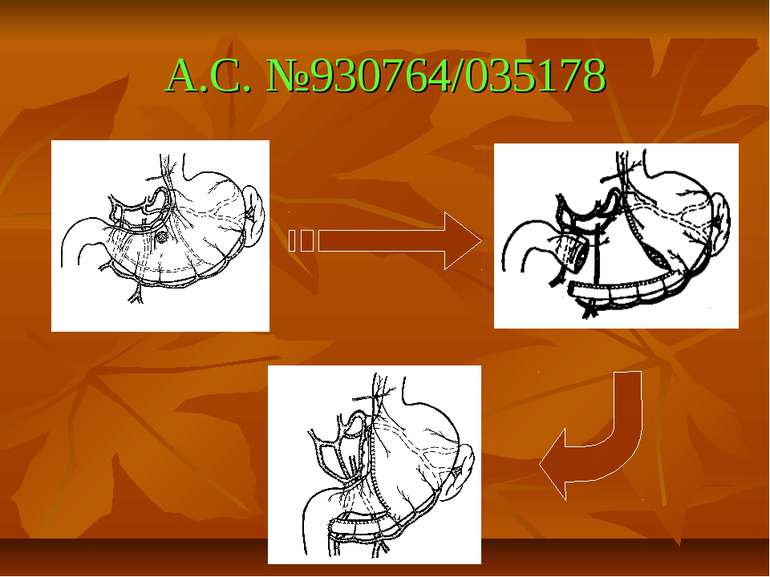
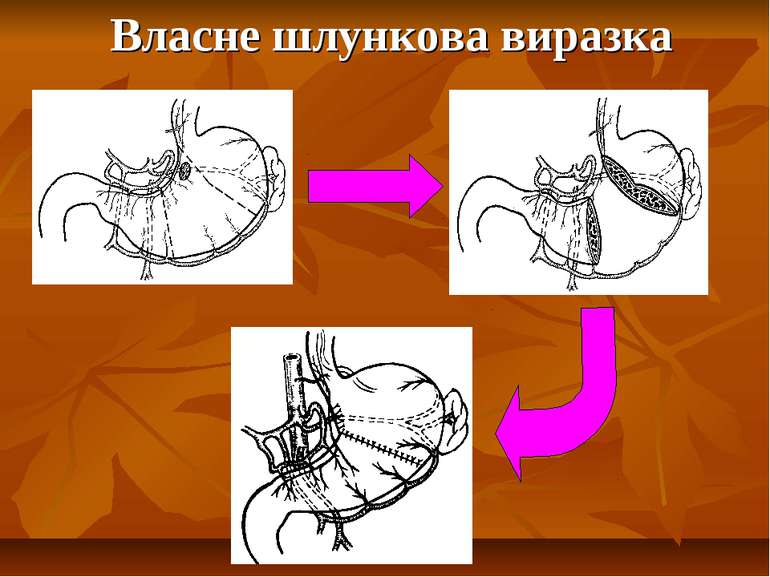
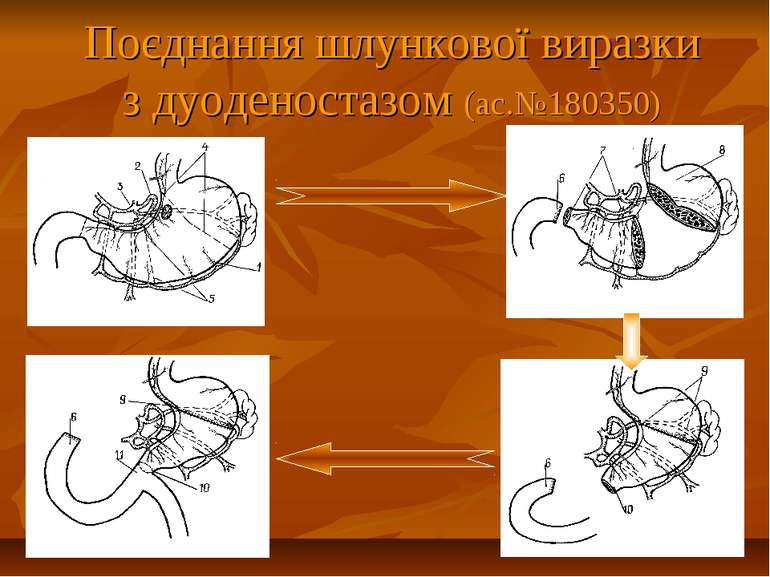
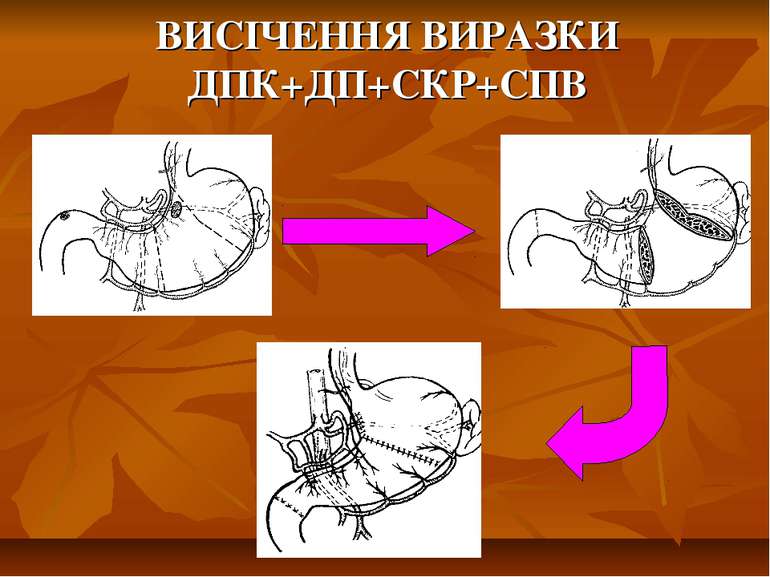
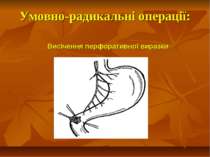
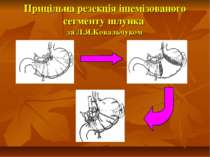
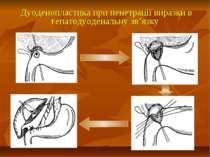
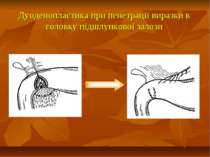
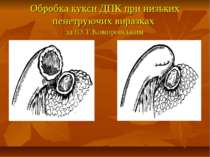
Показання до органощадних резекцій шлунка Показання Характер операції Характер захворювання Абсолютні Невідкладні -кровавлячі виразки шлунка І-ІІ типів за Johnson; планові - декомпенсований дуоденостеноз Прямі (безпосередні) планові І-ІІ тип виразок шлунка за Johnson за відсутністю дисплазії слизової оболонки або помірною дисплазією; рецидиви виразки шлунка після перенесеного защивання проривного отвору дуоденальної виразки; рецидиви виразки шлунка після перенесеного раніше вшивання проривного отвору шлункової виразки; гігантські дуоденальні виразки з пенетрацією в головку пудшлункової залози в поєднанні з кровавлячою і дуоденостазом.
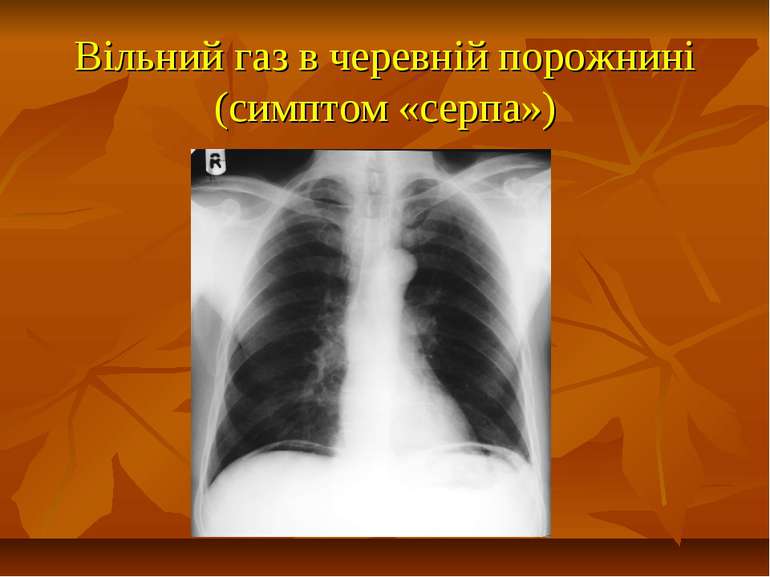
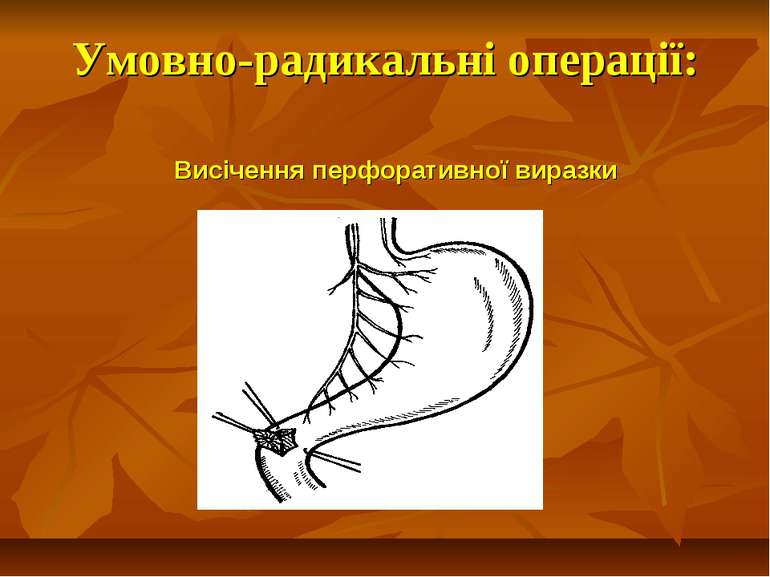
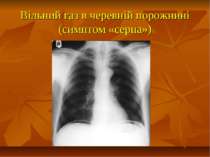
ПЕРФОРАТИВНА ВИРАЗКА ШЛУНКУ І ДВАНАДЦЯТИПАЛОЇ КИШКИ Виразка шлунка або дванадцятипалої кишки ускладнюється перфорацією в 10-20% спостережень. Прорив виразки можливо в будь-якому віці, однак найчастіше воно виникає у пацієнтів у віці від 20 до 60 років, максимально часто - від 30 до 40 років. Перфорувати може виразка будь-якої локалізації, але найбільш часто (80-85% спостережень) - виразки передньої стінки дванадцятипалої кишки і вихідного відділу шлунка. Перфорація виразки, як правило, виникає в період загострення виразкової хвороби (80% хворих), проте може наступати перфорація «німої виразки» у пацієнтів, які не мали раніше симптомів пептичної виразки (20%). Перфорація виразки шлунка і дванадцятипалої кишки - руйнування виразковим процесом стінки шлунка або дванадцятипалої кишки з наступним надходженням вмісту у вільну черевну порожнину або заочеревинного простору.
Фактори, які визначають клініку гастродуоденальних перфоративних виразок: Стадія клінічного перебігу (шоку, уявного благополуччя, перитоніту). Захисні особливості організму при перфорації (прикрита перфорація, атипові перфорації). Поєднання перфорації з іншими ускладненнями виразкової хвороби.
До основних симптомів належать: Тріада Мондора 1. Раптове виникнення різкого болю у верхньому відділі живота (кинжальний біль). 2. Наявність типового виразкового анамнезу або невизначених шлункових скарг (85-90% хворих). 3. “Дошкоподібне” напруження передньої черевної стінки.
Другорядні симптоми характеризуються: Загальними порушеннями: утруднене дихання, брадикардія з переходом в тахікардію, зниження артеріального тиску. Функціональними порушеннями: одноразове блювання, спрага, сухість у роті, загальна слабість, затримка випороженнь. Об’єктивними змінами, які виявляються при обстеженні хворого: Вимушене положення тіла з приведеними до живота ногами. Блідість шкірних покривів, холодний липкий піт.
Особливості клінічного перебігу: При прикритій перфорації. Характеризується гострим початком, і її початкові ознаки не відрізняються від типового прориву. Але через 1-3 години інтенсивність болю зменшується, стан хворого покращується, зменшується ригідність передньої черевної стінки. При невеликому терміні перфорації, стійкому закритті проривного отвору і малому обєму виділившогося вмісту перитоніт не розвивається. Тактика 1. Фіброгастродуоденоскопія 2. Оглядова рентгенографія органів черевної порожнини
Особливості клінічного перебігу: При перфорації виразки задньої стінки дванадцятипалої кишки. Відсутня напруга передньої черевної стінки і гострий біль. Стан важкий через розвиток гнійно-септичного процесу в клітковині заочеревинного простору. Визначається крепітація при пальпації в області пупка через скупчення там пухирців повітря. При перфорації виразки задньої стінки шлунка. Інтенсивний біль і здуття живота в надчеревній ділянці, що виникають раптово, нудота, блювота, не приносить полегшення, підвищується температура. На оглядовій ренгенограмі в проекції сальникової сумки наявність рівня рідини і газу над ним. Тактика 1. Фіброгастродуоденоскопія; 2. Оглядова рентгенографія органів черевної порожнини; 3. Сонографія органів черевної порожнини.
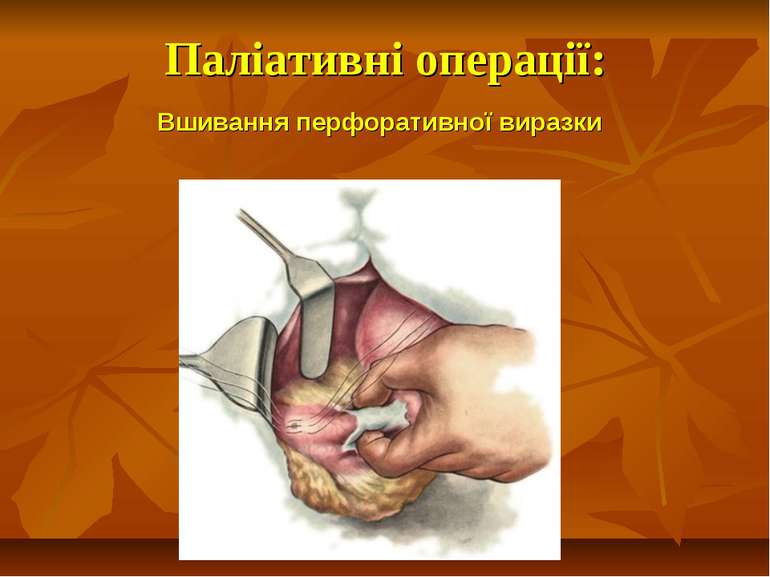
Консервативне лікування. Консервативне лікування перфоративних виразок за методом Тейлора може бути застосоване у виняткових випадках - при категоричній відмові хворого від операції, при відсутності хірурга.
Хірургічне лікування. Перфоративна виразка є абсолютним показанням до оперативного втручання. Підготовка хворого до операції триває 1,5-2 години. Об’єм передопераційної підготовки залежить від стадії клінічного перебігу перфоративної виразки.
Перфорація дванадцятипалої Перфорація сліпої кишки кишки А. Оцінка ступеня тяжкості інтоксикації через 3, 6, 12, 18, 24 години з моменту перфорації (СМП 252, СМП 280, ЕІ ер., лейкоцити, ЛІІ, Ig A,M,G, ЦІК, білок,сечовина, креатинін, білірубін, АсТ, АЛТ) Б. Бактеріологічне дослідження перитонеального ексудату, порожнистої мікрофлори ШКТ. В. Патоморфологічні дослідження ( печінка, нирки, тонка кишка, очеревина, легені, серце, потоморфологічні зміни в зоні перфорації, та виразкової інфільтрації) Клінічний матеріал Експериментальні дослідження
ХАРАКТЕР ВТРУЧАНЬ ПРИ ПРОРИВНИХ ВИРАЗКАХ Давність перитоніту (години) до 6 6-12 12-18 18-24 24-48 >48 Типи оперативних втручань Радикальні та умовно-радикальні оперативні втручання.,% 39,6 37,7 13,2 5,7 — — Вшивання виразки,в% — — — — 1,9 1,9
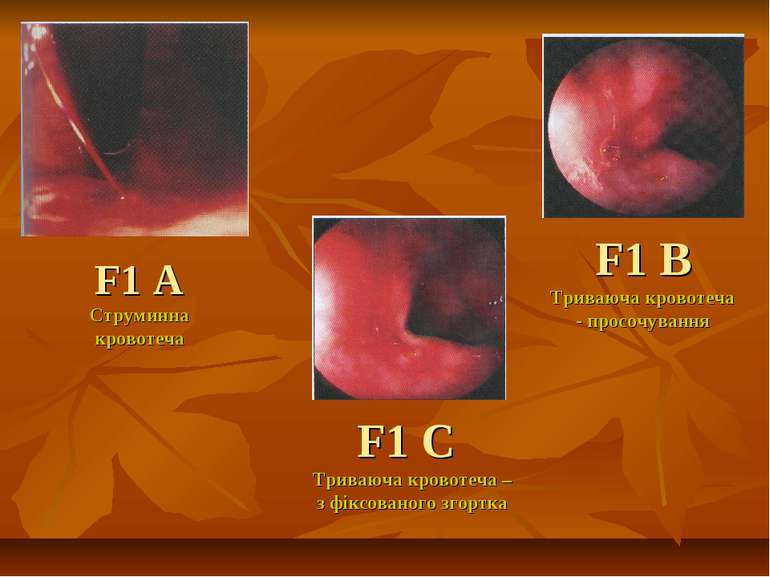
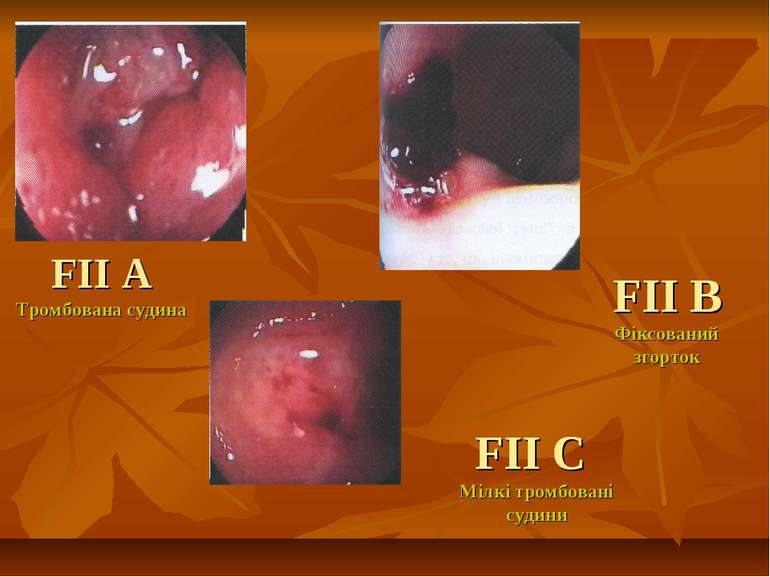
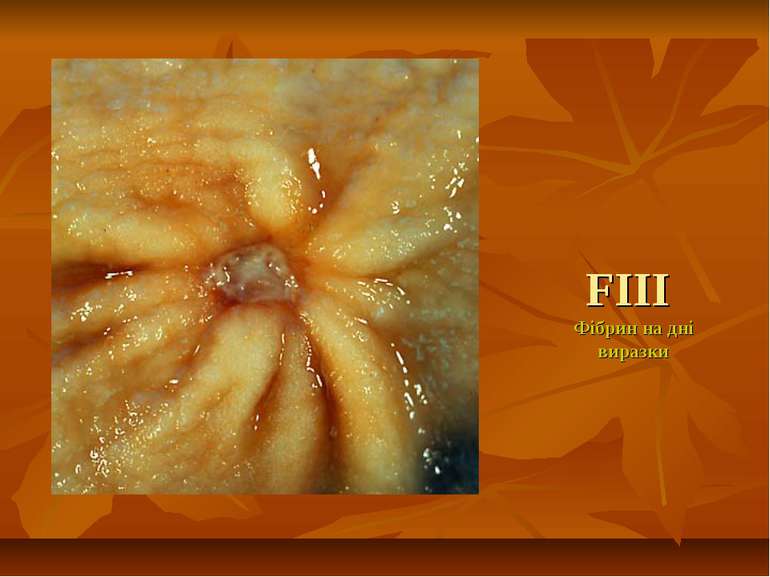
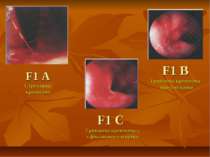
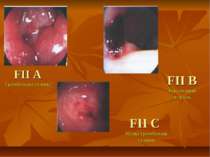
ГАСТРОДУОДЕНАЛЬНА ВИРАЗКА, УСКЛАДНЕНА ГОСТРОЮ ШЛУНКОВО-КИШКОВОЮ КРОВОТЕЧЕЮ Під гострою гастродуоденальною кровотечею розуміють витікання крові з ерозованої судини кратера виразки в просвіт стравоходу, шлунка і кишечника. В клінічній практиці найбільш широко застосовується класифікація ступенів ендоскопічної оцінки гемостазу по Forrest (1974). І група. F І1а - триваюча струминна кровотеча; F Ib - триваюча капілярна, у вигляді дифузного просочування кровотеча. 2 група. F ІІа – видима тромбована судина; F ІІb - щільно фіксований до виразкового кратера тромб-згусток; F ІІс-дрібні тромбовані судини у вигляді забарвлених плям. 3 група.
F1 A Струминна кровотеча F1 B Триваюча кровотеча - просочування F1 C Триваюча кровотеча – з фіксованого згортка
Клінічна класифікація По А. А. Шалімову, 1978. I ступінь - легка, спостерігається при крововтраті до 20% ОЦК (до 1000 мл). Загальний стан задовільний або середньої тяжкості, шкірні покриви бліді (судинний спазм), з'являється пітливість, пульс 90-100 ударів в хвилину, АД 100-90/60 мм рт.ст., неспокій змінюється легкою загальмованістю, свідомість ясна, дихання дещо прискорене, рефлекси знижені, мускулатура розслаблена, лейкоцитоз із зсувом вліво. Без компенсації крововтрати хворий виживає. II ступінь - середньої тяжкості, спостерігається при крововтраті від 20% до 30% ОЦК (від 1000 мл до 1500мл). Загальний стан середньої тяжкості, хворий заторможений, говорить тихим голосом повільно, відзначається виражена блідість шкірних покривів, липкий піт, пульс 120-130 ударів в хвилину, слабкого наповнення, АТ 90-80/50 мм рт.ст., виражена олігурія. Без компенсації крововтрати хворий може вижити, проте із значними розладами кровообігу, метаболізму і функції внутрішніх органів, особливо нирок, печінки, кишечника. ІІІ ступінь - важка, спостерігається при крововтраті від 30% до 50% ОЦК (від 1500 до 2500 мл). Стан важкий або дуже важкий, пригнічення рухової реакції, шкіра і слизові блідо-ціанотичні або з плямистим відтінком (спазм судин змінюється дилатацією). Хворий на запитання відповідає повільно, часто втрачає свідомість, пульс ниткоподібний 130-140 ударів за хв., АТ 70-60 мм рт. ст., ЦВТ низький, дихання поверхневе, рідке, кінцівки холодні, температура знижена.
Критерії постановки діагнозу В явний період: блювота кавовою гущею, кривавий кал (мелена). Кривава блювота спостерігається у 60-70%, мелена є більш постійними ознакою і спостерігається практично у всіх хворих. В прихований період: слабкість, збліднення шкіри, запаморочення, миготіння «мушок» перед очима, шум у вухах, тремор рук, холодний піт, серцебиття. Оцінка об'єктивних даних При легкому ступені крововтрати стан задовільний або середньої важкості, свідомість ясна, шкірний покрив блідий, пітливість. При середній тяжкості крововтрати стан середньої тяжкості, загальмованість, виражена блідість шкірного покриву, липкий піт. Посилення кишкових шумів. При важкій крововтраті стан важкий або вкрай важкий, періодична втрата свідомості, рухові реакції пригнічені, шкіра та слизові блідо-ціанотичні або з плямистим відтінком. Залежно від ступеня крововтрати частота пульсу від 90-100 ударів в хвилину до 120-130 і більше, від слабкого наповнення до ниткоподібного. Артеріальний тиск знижується при легкому ступені до 100-90/60 мм рт.ст., середній-до 90-80/50 мм рт.ст., важкої -70-60 мм рт. ст. і нижче. Характер блювотних і калових мас Блювота вмістом типу кавовій гущі - при виразці дванадцятипалої кишки або помірній шлунковій кровотечі; свіжою кров'ю - при інтенсивній кровотечі з виразок шлунка. Чорний, рідкий кал (мелена).
Симптоматика геморагічного шоку Компенсований оборотній геморагічний шок - свідомість збережена. Шкіра і видимі слизові оболонки бліді, кінцівки холодні. Пульс частий, слабкого наповнення. Артеріальний тиск звичайно нормальний, олігурія, ЦВТ близький до нуля. Декомпенсований оборотній геморагічний шок - виражена блідість шкіри, похолодання кінцівок, акроціаноз, посилюється тахікардія і задишка, гіпотонія. Випадання окремих пульсових поштовхів на периферичних артеріях, а також зникнення тонів серця при глибокому вдиху. Декомпенсований незворотній геморагічний шок - відсутня свідомість, спостерігається оліго-або анурія, кінцівки холодні і ціанотичні, поглиблюється ацидоз, прогресуюче знижується температура тіла. Адекватна інтенсивна терапія без ефекту більш 12:00.
Симптоми (позитивні): Симптом Бергмана - зникнення болю слідом за розпочатою кровотечею. Симптом Тейлора - посилення кишкових шумів при триваючій кровотечі.
Лабораторні дослідження. Залежно від ступеня крововтрати анемія зі зниженням кількості еритроцитів, гемоглобіну, питомої ваги крові, кольорового показника. Збільшення показника дефіциту циркулюючої крові (ОЦК), лейкоцитоз із зсувом вліво. Олігурія. Інструментальні дані Ендоскопічне дослідження. Найбільш ефективний і достовірний метод діагностики. Виконується відразу при надходженні хворого в стаціонар. Завдання ендоскопічного дослідження: виявити джерело кровотечі та його локалізацію, визначити наявність кровотечі, оцінити надійність гемостазу в кратері виразки. Критерії FI; F II a, b є показанням до ендоскопічного гемостазу. Використовується інфільтраційний метод (обколювання виразкового кратера судинозвужувальними препаратами) до повної зупинки кровотечі з подальшим застосуванням аргоноплазменної, радіохвильової коагуляції або діатермоелектрокоагуляції; як самостійні методи гемостазу можуть бути застосовані аргоноплазмена або радіохвильова коагуляція. ДІАГНОСТИКА
Лікувальна тактика та вибір методу лікування. Лікувальна тактика залежить від причини кровотечі, тривалості кровотечі та її динаміки, ступеня крововтрати. Всі хворі з підозрою на шлунково-кишкову кровотечу повині госпіталізуватися в хірургічний відділ, а при підтвердженні діагнозу - в реанімаційний (О.О. Шалімов, 1987).
Консервативне лікування кровотеч показано: а) при сумнівному діагнозі; б) при кровотечі першого ступеня, яка зупинена; в) при зупиненій кровотечі, коли відсутні дані про можливість її рецидиву; г) при відсутності умов для виконання операції; д) при наявності важкої супровідної патології.
Консервативне лікування: 1. Суворий ліжковий режим, голод. 2. Катетеризацію двох вен, одна з яких повинна бути центральною. 3. Переливання еритроцитарної маси, плазми. 4. Введення гемостатичних засобів (фібриноген, амінокапронова кислота, кріопреципітат, заморожена плазма, хлорид кальцію, вікасол). 5. Внутрішньовенне введення інгібіторів протеаз (контрикал, трасилол). 6. Пригнічення шлункової секреції (атропіну сульфат, блокатори Н2-рецепторів). 7. Пригнічення фібринолітичної активності (амінокапронова кислота перорально). 8. Керована гіпотонія (арфонад, пентамін). 9. Відновлення ОЦК за рахунок гемокоректорів. 10. Локальна гіпотермія (промивання шлунка холодною водою). 11. При зупинці кровотечі - дієта Мейленграхта (сметана, сирі охолоджені яйця). 12. Місцева зупинка кровотечі.
Хірургічне лікування. Використовують два основних способи лікування: 1. Активна тактика - оперативне лікування на висоті кровотечі. 2. Вичікувальна тактика, яка передбачає зупинку кровотечі консервативними засобами і в подальшому - планове оперативне втручання. Абсолютним показанням до нього є профузна кровотеча. Умовно абсолютними показаннями є: 1. рецидивні кровотечі в анамнезі; 2. рецидив кровотечі під час лікування або неефективність консервативного лікування; 3. локалізація виразки в ділянках з посиленим кровопостачанням, в проекції магістральних судин; 4. несприятлива ендоскопічна картина (глибока виразка, кальозна виразка з тромбованою судиною).
Об'єм оперативного втручання визначається станом хворого, важкістю кровотечі, супровідніми захворюваннями, анатомічною локалізацією і характером виразки.
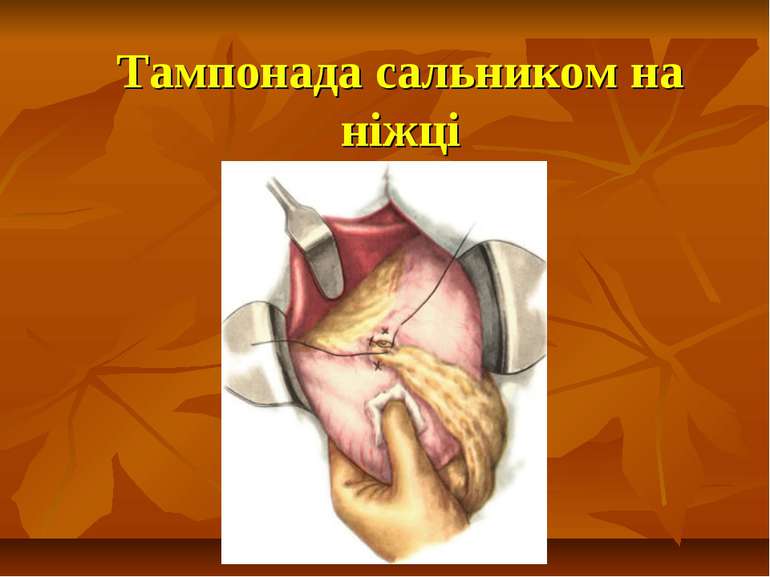
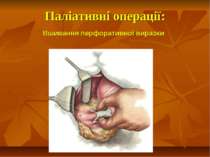
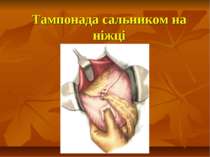
У надзвичайно важких хворих виправдане виконаня паліативних операцій 1) прошивання кровоточивої судини з боку слизової; 2) клиноподібне висічення виразки; 3) емболізація кровоточивих судин; 4) прошивання стінки шлунка наскрізь по периметру виразки з наступним накладанням серозно-м'язових швів за Картавіним; 5) ушивання кровоточивої виразки шлунка та ДПК.
РЕЗУЛЬТАТИ Збереження пілороантрального відділу шлунка при операціях, виконаних з приводу виразкової хвороби шлунка і виконання органозберігаючих операцій із збереженням воротаря при дуоденальних виразках знизило частоту середніх форм функціональних та органічних розладів з 32,1% до 4,5%, а тяжких форм з 8,3% до 3,3% і дозволило зменшити частоту прямих післяопераційних ускладнень в 4 рази, а рівень післяопераційної летальності з 3,4% до 0,9 %.
МІНІСТЕРСТВО ОХОРОНИ ЗДОРОВАЯ УКРАЇНИ ТЕРНОПІЛЬСЬКИЙ ДЕРЖАВНИЙ МЕДИЧНИЙ УНІВЕРСИТЕТ ІМЕНІ І.Я. ГОРБАЧЕВСЬКОГО ІННОВАЦІЙНІ ТЕХНОЛОГІЇ ХІРУРГІЧНОГО ЛІКУВАННЯ ГОСТРИХ ШЛУНКОВО-КИШКОВИХ КРОВОТЕЧ
Автори роботи: Ковальчук Леонід Якимович - чл.-кор. НАМН України, д.мед.н., професор, ректор Тернопільського державного медичного університету мені І.Я. Горбачевського, професор кафедри хірургії №1 Тернопільського державного медичного університету імені І.Я. Горбачевського; Шепетько Євген Миколайович - д.мед.н., професор кафедри хірургії №3 Національного медичного університету імені О.О. Богомольця; Шапринський Володимир Олександрович - д.мед.н., професор, зав. кафедрою хірургії № 1 Вінницького національного медичного університету ім. М.І.Пирогова; Іващук Олександрович Іванович - д.мед.н., професор, зав кафедрою онкології та радіології Буковинського державного медичного університету, проректор з наукової роботи та міжнародних зв"язків; Нікішаєв Володимир Іванович - докт. мед. наук, старший науковий співробітник, зав. відділенням ендоскопічної діагностики та малоінвазивної хірургії Київської міської клінічної лікарні швидкої медичної допомоги; Дзюбановський Ігор Якович - д.мед.н., професор, зав. кафедрою хірургії факультету післядипломної освіти Тернопільського державного медичного університету імені І.Я. Горбачевського; Грубнік Юрій Володимирович - д.мед.н., професор, зав. Кафедрою хірургії №3 Одеського національного медичного університету; Шуляренко Володимир Адамович - д.мед.н., професор кафедри хірургії ї проктології НМАПО ім. П.Л. Шупика; Рачкевич Станіслав Любомирович - к.мед.н., доцент кафедри хірургії факультету післядипломної освіти Львівського національного медичного університету імені Данила Галицького, керівник Львівського міського центру ШКК, зав. З хірургічним відділенням КМКЛ ШМД.
Схожі презентації
Категорії