Презентація на тему:
Вступ до пульмонології
Завантажити презентацію
Вступ до пульмонології
Завантажити презентаціюПрезентація по слайдам:
ПУЛЬМОНОЛОГІЯ1 Звершхановський Ф. А., Стародуб Є. М., Шостак С. Є., Калайджан К. О. Пульмонологія в практиці сімейного лікаря
В посібнику в доступній, стислій формі викладені основні положення сучасних поглядів щодо діагностики, диференціальної діагностики та лікування захворювань органів дихання, що найчастіше зустрічаються в практиці сімейних та сільських лікарів. Наведені матеріали відповідають вимогам Наказу МОЗ України від 28.10.2003 року №499, рекомендаціям міжнародних угод (Gold, Gina) та радномізованих клінічних досліджень. Інформація адаптована до навчальних програм МОЗ України (2002) для циклів спеціалізації “Загальна практика, сімейна медицина” лікарів інтернів, лікарів курсантів, а також передатестаційного циклу із спеціальності “Терапія” та ““Загальна практика, сімейна медицина”.
Автори. Звершхановський Фелікс Андрійович – професор кафедри терапії та сімейної медицини факультету післядипломної освіти Тернопільського державного медичного університету ім. І.Я. Горбачевського.
Стародуб Євген Михайлович –професор кафедри терапії та сімейної медицини факультету післядипломної освіти Тернопільського державного медичного університету ім. І.Я. Горбачевського. Шостак Світлана Євгенівна – к. м. н., асистент кафедри терапії та сімейної медицини факультету післядипломної освіти Тернопільського державного медичного університету ім. І.Я. Горбачевського. Калайджан Каріна Олександрівна – лікар пульмонолог торакального відділення Тернопільської обласної клінічної лікарні.
ПНЕВМОНІЯ - це гостре інфекційне захворювання, переважно бактеріальної етіології, яке характеризується вогнищевим ураженням респіраторних відділів легень та наявністю внутрішньоальвеолярної ексудації КЛАСИФІКАЦІЯ ПНЕВМОНІЇ (наказ МОЗ України від 28.10.2003 р. № 499) негоспітальна (позалікарняна, розповсюджена, амбулаторна) – пневмонія, що виникла поза лікувальним закладом; госпітальна, або нозокоміальна – пневмонія, що виникла через 48 годин і пізніше після госпіталізації хворого до стаціонару за відсутності будь-якого інфекційного захворювання в інкубаційний період на час госпіталізації; аспіраційна пневмонія; пневмонія в осіб з тяжкими порушеннями імунітету (вроджений імунодефіцит, ВІЛ-інфекція, ятрогенна імуносупресія).
ПНЕВМОНІЯ - це гостре інфекційне захворювання, переважно бактеріальної етіології, яке характеризується вогнищевим ураженням респіраторних відділів легень та наявністю внутрішньоальвеолярної ексудації Аспіраційна та пневмонії в осіб з тяжкими порушеннями імунітету можуть бути як негоспітальними, так і госпітальними.
ПНЕВМОНІЯ - це гостре інфекційне захворювання, переважно бактеріальної етіології, яке характеризується вогнищевим ураженням респіраторних відділів легень та наявністю внутрішньоальвеолярної ексудації аспірація вмісту ротоглотки; вдихання аерозолю, що містить мікроорганізми; гематогенне поширення мікроорганізмів з позалегеневого вогнища інфекції (ендокардит з ураженням тристулкового клапана, септичний тромбофлебіт вен таза); безпосереднє поширення інфекції з уражених тканин сусідніх органів (наприклад, абсцес печінки) або внаслідок інфікування під час проникних поранень грудної клітки. ЕТІОПАТОГЕНЕЗ ПНЕВМОНІЇ Виділяють 4 шляхи інфікування, які з різною частотою зумовлюють розвиток пневмонії:
НЕГОСПІТАЛЬНА ПНЕВМОНІЯ Гостре захворювання, що виникло в позалікарняних умовах і супроводжується симптомами інфекції нижніх дихальних шляхів (лихоманкою, кашлем, виділенням харкотиння, болем у грудях і задишкою) та рентгенологічними ознаками вогнищево-інфільтративних змін у легенях за умови відсутності очевидної діагностичної альтернативи (О.Я.Дзюблик, 2006).
ОСНОВНІ ЗБУДНИКИ НЕГОСПІТАЛЬНИХ ПНЕВМОНІЙ : Streptococcus pneumoniae, Heamophilus influenzae, Moraxella catarrhalis, Mycoplasma pneumoniae, Chlamidia pneumoniae, Legionella pneumophila.
АТИПОВІ ЗБУДНИКИ НЕГОСПІТАЛЬНИХ ПНЕВМОНІЙ Mycoplasma pneumoniae, Chlamidia pneumoniae, Legionella pneumophila відносяться до внутрішньоклітинних патогенів, здатних до реплікації всередині клітин хазяїна.
АТИПОВІ ЗБУДНИКИ НЕГОСПІТАЛЬНИХ ПНЕВМОНІЙ Атипові збудники проникають через неушкоджені епітеліальні бар’єри організму при інфікуванні слизових оболонок; швидко розповсюджуються по організму людини за рахунок реплікації всередині клітин імунної системи, що циркулюють в крові (макрофаги); блокують механізми протиінфекційного імунітету. Не чутливі до -лактамів. Чутливі до макролідів, фторхінолонів та тетрациклінів.
АНТИБІОТИКОРЕЗИСТЕНТНІСТЬ ОСНОВНИХ ЗБУДНИКІВ НЕГОСПІТАЛЬНОЇ ПНЕВМОНІЇ Streptococcus pneumoniae Основний механізм резистентності Streptococcus pneumoniae до пеніциліну пов’язаний з появою мутантної ДНК у генах, що кодують пеніцилінзв’язувальні білки.
АНТИБІОТИКОРЕЗИСТЕНТНІСТЬ Основний механізм резистентності Heamophilus influenzae до -лактамних антибіотиків полягає в продукуванні -лактамаз, які гідролізують амінопеніциліни та цефалоспарини І покоління.
АНТИБІОТИКОРЕЗИСТЕНТНІСТЬ 90-100% штамів Moraxella catarrhalis продукують -лактамази, які зумовлюють гідроліз природних і незахищених напівсинтетичних пеніцилінів. Резистентність до макролідів виявляють вкрай рідко.
ДІАГНОСТИКА НЕГОСПІТАЛЬНОЇ ПНЕВМОНІЇ Діагностика негоспітальної пневмонії грунтується на виявленні загальних (слабкість, адинамія, зниження апетиту, лихоманка) та локальних респіраторних (кашель, виділення харкотиння, задишка, біль в грудях) симптомів, а також фізикальних даних (притуплений або тупий перкуторний звук, ослаблене або жорстке бронхіальне дихання, фокус дзвінких дрібнопухирцевих хрипів та/або крепітації).
ДІАГНОСТИКА НЕГОСПІТАЛЬНОЇ ПНЕВМОНІЇ Рентгенографія органів грудної клітки повинна проводитись в двох проекціях (передньозадній та боковій). Діагностика пневмонії передбачає виявлення вогнищево-інфільтративних змін в легенях у поєднанні з відповідною сиптоматикою інфекції нижніх дихальних шляхів.
ДІАГНОСТИКА НЕГОСПІТАЛЬНОЇ ПНЕВМОНІЇ Додаткове рентгенологічне дослідження (рентгенотомографію, комп’ютерну томографію) доцільно проводити для диференціальної діагностики в разі ураження верхніх часток легень, лімфатичних вузлів, середостіння, при зменшенні об’єму частки легені, при абсцедуванні, а також при неефективності попередньої антибактеріальної терапії.
ДІАГНОСТИКА НЕГОСПІТАЛЬНОЇ ПНЕВМОНІЇ Мікробіологічне дослідження при пневмонії спрямоване на виявлення збудника захворювання в матеріалі, отриманого з вогнища інфекції. Матеріал для дослідженя необхідно збирати до початку антибактеріальної терапії. Стандартними методами дослідження є бактеріоскопія пофарбованих за Грамом мазків мокротиння та засів мокротиння, яке отримане при глибокому відкашлюванні.
ДІАГНОСТИКА НЕГОСПІТАЛЬНОЇ ПНЕВМОНІЇ Діагностична цінність результатів мікробіологічного дослідження мокротиння оцінюють як високу, якщо кількість виявленого в ньому потенційного збудника становить 10. 6 КУО/мл. У пацієнтів з важким перебігом негоспітальної пневмонії обов’язковим є проведення мікробіологічного дослідження крові (необхідно взяти 2 зразки венозної крові з різних вен з інтервалом 10 хв і більше).
Інвазивні методи діагностики: фібробронхоскопія з міні-БАЛ або “захищеною” браш-біопсією слизової оболонки бронхів, транстрахіальну аспірацію, трансторакальну біопсію використовують у разі важкого перебігу захворювання, за підозри на туберкульоз легень, за наявності “обструктивної пневмонії” на тлі бронхогенної карциноми, при аспірації чужерідного тіла.
Інвазивні методи діагностики: Результати дослідження визнають діагностично значущими, якщо в матеріалі, отриманому під час БАЛ, концентрація потенційного збудника складає 10 .4 КУО/мл, а отриманого за допомогою “захищених” щіток – 10 .3 КУО/мл.
Інвазивні методи діагностики: Дані клінічного аналізу крові не дозволяють визначити потенційного збудника пневмонії, однак лійкоцитоз вище 10-12.109/л свідчить про високу ймовірність бактеріальної інфекції, а лейкопенія ниже 3.109/л або лейкоцитоз вище 25.109/л є несприятливими прогностичними ознаками. Гази артеріальної крові. Гіпоксемія (SaO2 менше 90% або PaO2 нижче 60 мм рт.ст. при диханні кімнатним повітрям) є прогностично несприятливою ознакою.
Серологічна діагностика негоспітальної пневмонії Серологічна діагностика негоспітальної пневмонії, що спричинена Mycoplasma pneumoniae, Chlamydia pneumoniae і бактеріями роду Legionella, не розглядається як обов’язковий метод дослідження і має переважно епідеміологічний рівень діагностики. Пропонують використовувати імуноферментний тест з визначенням в сечі специфічного розчинного антигену та полімеразну ланцюгову реакцію (ПЛР).
Дослідження плеврального випоту Дослідження плеврального випоту проводиться із визначенням кількості лейкоцитів та лейкоцитарної формули, рН, активності лактатдегідрогенази, кількості білка, фарбованого за Грамом та на кислотостійкі бактерії, посівом на виявлення аеробів, анаеробів та мікобактерій
ОСОБЛИВОСТІ ПЕРЕБІГУ АТИПОВИХ ПНЕВМОНІЙ Пневмонії, що викликані легіонелами Відомо 30 видів легіонел, 19 із яких викликають пневмонію у людини. Найбільш часто – це Legionella pneumophila. Легіонели являються Г(-) бактеріями, що не входять до складу фізіологічної флори людини. Вони широко розповсюджені у водному середовищі, системах кондиціювання, вентиляції, сантехніці душових та ванних приміщень, в озерах, річках.
легіонельозні пневмонії Найбільш часто легіонельозні пневмонії спостерігаються у осіб: що страждають на хронічний алкоголізм,
легіонельозні пневмонії що працюють в приміщеннях з кондиціонерами або за специфікою роботи пов’язані з водним середовищем, промисловими стоками, каналізацією, душем.
легіонельозні пневмонії Клінічні особливості легіонельзних пневмоній Інкубаційний період захворювання в середньому складає 7 діб. На 2-3 добу від початку захворювання у хворих з’являється озноб, температура тіла підвищується до 39-400 С. З 4-7 дня зявляється сухий кашель, пізніше – з виділенням слизистого харкотиння з домішками крові. Спостерігається виражена задишка. Частіше уражується права нижня частка легень. При фізикальному обстеженні визначається притуплений перкуторний звук, дрібнопухирцеві хрипи, крепітація. Часто в запальний процес залучається плевра. Плеврит, переважно фібринозний, проявляється болем в грудній клітці.
легіонельозні пневмонії При легіонельозній пневмонії можуть уражатись інші органи і системи: травна (нудота, блювота, діарея); печінка (гепатомегалія, синдром цитолізу); нирки (мікрогематурія, протеїнурія, гостра ниркова недостатність);
легіонельозні пневмонії Біохімічний аналіз крові характеризується гіпонатрійемією, збільшенням активності трансаміназ, лужної фосфатази, білірубіну, зниженням рівня альбумінів. При дослідженні периферичної крові визначається лейкоцитоз, зсув лейкоцитарної формули вліво, лімфопенія, тромбоцитопенія, різко прискорена ШОЕ. Діагноз легіонельозної пневмонії базується на визначенні легіонел в харкотинні та інших біологічних матеріалів імунофлюоресцентним методом, за допомогою ПЛР та визначенні титру антитіл до легіонел методом ІФА.
Пневмонії, що викликані мікоплазмами Мікоплазми не мають клітинної стінки. За морфологічною і клітинною структурою вони нагадують L-форми бактерій, а за розмірами наближаються до вірусів. Mycoplasma pneumoniae належить до частих збудників інфекцій респіраторного тракту, особливо серед дітей і осіб молодого віку. Захворювання передається повітряно-крапельним шляхом.
Клінічні прояви мікоплазменої пневмонії (В.І.Покровський, 1995) І. Респіраторні ознаки: верхні дихальні шляхи (фарінгіт, трахеїт, бронхіт); легеневі (пневмонія, плевральний випіт, абсцес). ІІ. Нереспіраторні ознаки: гематологічні (гемолітична анемія, тромбоцитопенічна пурпура); шлунково-кишкові ( гастроентерит, гепатит, панкреатит); м’язево-скелетні (міалгія, артралгія);
Клінічні прояви мікоплазменої пневмонії (В.І.Покровський, 1995) серцево-судинні (міокардит, перикардит); дерматологічні (поліморфна ерітема); неврологічні (менінгіт, менінгоенцифаліт, периферійні неврити); генералізована інфекція (полілімфоаденопатія, септикопіємія).
Клінічні прояви мікоплазменої пневмонії (В.І.Покровський, 1995) Інкубаційний період мікоплазменної інфекції в середньому складає 3 тижні. Розвитку пневмонії передує клініка ураження верхніх дихальних шляхів. При виникненні пневмонії симптоматика наростає, температура тіла підвищується до 39-400 С. Характерною ознакою пневмонії є тривалий сильний кашель з виділенням невеликої кількості в’язкого слизистого харкотиння. Фізикальні ознаки пневмонії проявляються укороченням перкуторного звуку, ослабленим везикулярним диханням, дрібнопухирцевими хрипами, крепітацією.
Клінічні прояви мікоплазменої пневмонії (В.І.Покровський, 1995) Рентгенологічні ознаки пневмонії проявляються у вигляді інтерстиціальних змін, сегментарною та вогнищевою інфільтрацією легеневої тканини. В периферичній крові визначається нормальна кількість лейкоцитів, відсутність зсуву формули вліво, прискорена ШОЕ.
Пневмонії, що викликані хламідіями Відомо 3 види хламідій, що викликають пневмонію: Chlamydia pneumoniae викликає пневмонію, бронхіти, фарингіти, синусити, отитити. Chlamydia trachomatis – збудник урогенітальних хламідіозів, трахоми та пневмонії у новонароджених; Chlamydia psittaci – збудник орнітозу (пситакозу).
Пневмонії, що викликані хламідіями Захворювання починається із сухого, надсадного, непродуктивного кашлю. Температура тіла субфебрильна (іноді фебрильна), не супроводжується ознобами. Хворі скаржаться на головний біль, загальну слабкість, нездужання. При аскультації легень вислуховуються ослаблене везикулярне дихання, сухі розсіяні (рідше – вологі, дрібнопухирцеві) хрипи. У 10-15 % хворих захворювання перебігає важко, з вираженим синдромом інтоксикації, збільшенням печінки та селезінки.
Пневмонії, що викликані хламідіями Рентгенологічно виявляються переважно інтерстиціальні зміни, периваскулярна, перібронхіальна інфільтрація, підсилення легеневого малюнку. У загальному аналізі крові визначається лейкопенія, прискорена ШОЕ. Діагноз захворювання підтверджується ПЛР, ІФА.
ХЛАМІДІЙНІ ПНЕВМОНІЇ Паралельне визначення Ig M, Ig G, Ig A дозволяє не тільки визначати наявність хламідійної інфекції, але і уточнити фазу захворювання: в гострій фазі (5-7 доба захворювання) визначаються антитіла класу Ig M. Через тиждень зявляються Ig A, наприкінці 2-3 тижня - Ig G; прогресування захворювання, перехід гострої стадії в хронічну супроводжується високим титром Ig A тривалий термін, в той час як титр Ig M зменшується.
ХЛАМІДІЙНІ ПНЕВМОНІЇ для хронічного перебігу характерна наявність антитіл класів Ig G, Ig A, що зберігається тривалий час. Низькі титри цих антитіл свідчать про персистенцію збудника;
ХЛАМІДІЙНІ ПНЕВМОНІЇ при реінфекції або реактивації спостерігається скачкоподібний підйом титрів Ig G (бустер-ефект), низькі титри Ig G вказують на початковий етап інфікування, або на давно перенесену інфекцію («серологічні шрами»)
ХЛАМІДІЙНІ ПНЕВМОНІЇ досліджуючи титри антитіл класу Ig M, Ig G, Ig A через 1 – 1,5 місяці оцінюють ефективність лікування. Значне підвищення титру Ig A та Ig G ( > 4 рази) свідчить про прогресування інфекційного процесу або про рецидив захворювання, що вимагає використовувати антибактеріальну терапію. Носійство хламідійної інфекції характеризується невеликим рівнем Ig G і не потребує використання антибактеріальних препаратів.
ПНЕВМОНІЇ З ТЯЖКИМ ПЕРЕБІГОМ -ЦЕ ОСОБЛИВА ФОРМА ЗАХВОРЮВАННЯ РІЗНОЇ ЕТІОЛОГІЇ, ЯКА ПРОЯВЛЯЄТЬСЯ ВИРАЖЕНИМ ІНТОКСИКАЦІЙНИМ СИНДРОМОМ, ГЕМОДИНАМІЧНИМИ ЗМІНАМИ, ВИРАЖЕНОЮ ДИХАЛЬНОЮ НЕДОСТАТНІСТЮ ТА/АБО ОЗНАКАМИ ТЯЖКОГО СЕПСИСУ АБО СЕПТИЧНОГО ШОКУ, ХАРАКТЕРИЗУЄТЬСЯ НЕСПРИЯТЛИВИМ ПРОГНОЗОМ І ПОТРЕБУЄ ПРОВЕДЕННЯ ІНТЕНСИВНОЇ ТЕРАПІЇ.
“Малі” критерії важкого перебігу негоспітальної пневмонії: частота дихання 30 за одну хвилину та більше; порушення свідомості; SaO2 менше 90% (за даними пульсоксиметрії), РaO2 нижче 60 мм рт.ст.; систолічний артеріальний тиск нижче 90 мм рт.ст.; двобічне або багаточасткове ураження легень, порожнини розпаду, плевральний випіт.
“ВЕЛИКІ” критерії важкого перебігу негоспітальної пневмонії: потреба в проведенні штучної вентиляції легень; швидке прогресування вогнищево-інфільтративних змін в легенях – збільшення розмірів інфільтрації більше ніж на 50% протягом найближчих двох діб; септичний шок або необхідність введення вазопресорних препаратів протягом більше чотирьох годин;
“ВЕЛИКІ” критерії важкого перебігу негоспітальної пневмонії: гостра ниркова недостатність (кількість сечі менша 80 мл за 4 години або рівень креатиніну в сироватці крові вище 0,18 ммоль/л або концентрація азоту сечовини вище 7 ммоль/л. За важкий перебіг негоспітальної пневмонії свідчить наявність у хворих не менше двох “малих” або одного “великого” критерію, кожен з яких достовірно підвищує ризик розвитку летального кінця. У всіх хворих після госпіталізації необхідно кожних 12 годин проводити оцінку ступеня тяжкості перебігу захворювання.
КРИТЕРІЇ ДІАГНОЗУ НП Діагноз НП є визначеним за наявності у хворого рентгенологічно підтвердженої вогнищевої інфільтрації легеневої тканини та 2 клінічних ознак: гострий початок захворювання з підвищення температури тіла > 38 С; кашель із виділенням харкотиння; фізикальні ознаки (притуплений або тупий перкуторний звук, ослаблене або жорстке бронхіальне дихання, фокус дзвінких дрібнопухирцевих хрипів і /або крепітації); Лейкоцитоз (>10.10 9/л) і /або паличкоядерний зсув (>10%).
КРИТЕРІЇ ДІАГНОЗУ НП За відсутності або неможливості отримати рентгенологічне підтвердження вогнищевої інфільтрації в легенях діагноз вважається неточним/невизначеним. Діагноз встановлюють із урахуванням даних епідеміологічного анамнезу, скарг хворого та наявності фізикаль них ознак.
КРИТЕРІЇ ДІАГНОЗУ НП Припущення про наявність НП малоймовірне у хворих з лихоманкою, скаргами на кашель, задишку, виділення харкотиння та/або біль у грудях за відсутності фізикальних ознак і неможливості проведення рентгенологічного обстеження органів дихання.
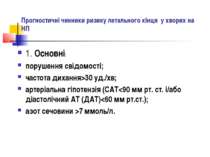
Прогностичні чинники ризику летального кінця у хворих на НП 1. Основні: порушення свідомості; частота дихання>30 уд./хв; артеріальна гіпотензія (САТ
Прогностичні чинники ризику летального кінця у хворих на НП Додаткові: двобічне або багаточасткове ураження легень, порожнини розпаду, плевральний випіт (за даними рентгенологічного дослідження органів грудної клітки); гіпоксемія (SaO2
Прогностичні чинники ризику летального кінця у хворих на НП Чинники, які були у хворого до початку захворювання на НП: вік > 50 років; наявність супутніх захворювань (ХОЗЛ, бронхоектатичної хвороби, злоякісних новоутворів, ЦД, застійної СН, хронічних захворювань печінки, цереброваскулярних захворювань, алкоголізму, наркоманії).
Прогностичні чинники ризику летального кінця у хворих на НП За відсутності будь-яких несприятливих прогностичних чинників ризик летального кінця становить 0,1-0,4%. Хворі підлягають лікуванню в амбулаторних умовах; хворих із наявністю одного з основних несприятливих прогностичних чинників необхідно госпіталізувати; наявність у хворого двох або більше основних несприятливих прогностичних чинників свідчить про тяжкий перебіг захворювання та високий ризик летального кінця (23%- при наявності двох чинників, 33%-трьох). Хворі терміново госпіталізуються до ВРІТ.
ГРУПИ ХВОРИХ НА НЕГОСПІТАЛЬНУ ПНЕВМОНІЮ ТА ЇХ ЛІКУВАННЯ З урахуванням вищенаведених даних пропонується розподіляти дорослих пацієнтів з негоспітальною пневмонією на 4 групи:
ГРУПИ ХВОРИХ НА НЕГОСПІТАЛЬНУ ПНЕВМОНІЮ ТА ЇХ ЛІКУВАННЯ до першої групи відносять хворих з нетяжким перебігом негоспітальної пневмонії, які не потребують госпіталізації, без супутньої патології та інших “модифікуючих” факторів;
ГРУПИ ХВОРИХ НА НЕГОСПІТАЛЬНУ ПНЕВМОНІЮ ТА ЇХ ЛІКУВАННЯ до другої групи відносять хворих з нетяжким перебігом, які не потребують госпіталізації, з наявністю супутньої патології (ХОЗЛ, ниркової та серцевої недостатності, цереброваскулярних захворювань, пухлин, цукрового діабету, захворювань печінки, психічних розладів, хронічного алкоголізму) та/або інших “модифікуючих” факторів;
ГРУПИ ХВОРИХ НА НЕГОСПІТАЛЬНУ ПНЕВМОНІЮ ТА ЇХ ЛІКУВАННЯ до третьої групи відносять хворих з нетяжким перебігом захворювання, які потребують госпіталізації у терапевтичне відділення за медичними (наявність несприятливих прогностичних факторів) або за соціальними показаннями;
ГРУПИ ХВОРИХ НА НЕГОСПІТАЛЬНУ ПНЕВМОНІЮ ТА ЇХ ЛІКУВАННЯ до четвертої групи відносять хворих на негоспітальну пневмонію важкого перебігу, які потребують госпіталізації у ВРІТ.
ГРУПИ ХВОРИХ НА НЕГОСПІТАЛЬНУ ПНЕВМОНІЮ ТА ЇХ ЛІКУВАННЯ У пацієнтів з НП першої групи найчастішими етіопатогенами є Streptocjccus pneumoniae, Hemophilus influenzae, Mycoplasma pneumoniae, Chlamidia pneumoniae. Препаратами вибору для емпіричної терапії є пероральний прийом амоксициліну або сучасних макролідів (спіраміцину, азитроміцину, рокситроміцину, кларитроміцину), а альтернативним препаратом є доксициклін.
ГРУПИ ХВОРИХ НА НЕГОСПІТАЛЬНУ ПНЕВМОНІЮ ТА ЇХ ЛІКУВАННЯ У хворих з НП другої групи в якості можливих збудників розглядають Streptocjccus pneumoniae, Hemophilus influenzae, Staphylococcos aureus, Moraxella catarrhalis, родину Enterobacterіaceae. В якості препаратів вибору використовують пероральний прийом амоксицилін/клавуланової кислоти або цефуроксим/аксетилу. Альтернативними препаратами є макроліди або фторхінолони ІІІ-IV покоління та цефтриаксон.
ГРУПИ ХВОРИХ НА НЕГОСПІТАЛЬНУ ПНЕВМОНІЮ ТА ЇХ ЛІКУВАННЯ У хворих з НП третьої групи в якості можливих збудників розглядають Streptocоccus pneumoniae, Hemophilus influenzae, атипові збудники, родину Enterobacterіaceae. В якості препаратів вибору застосовують парентеральне (в/м, в/в) введення амінопеніцилінів, переважно захищених або цефалоспоринів ІІ-ІІІ покоління +/- макролід. Альтернативними препаратами є внутрішньовенне застосування фторхінолонів III-IV покоління.
ГРУПИ ХВОРИХ НА НЕГОСПІТАЛЬНУ ПНЕВМОНІЮ ТА ЇХ ЛІКУВАННЯ У хворих з НП четвертої групи (госпіталізовані у ВРІТ з тяжким перебігом захворювання) в якості можливих збудників розглядають Streptocоccus pneumoniae, Hemophilus influenzae, Staphylococcos aureus, родину Enterobacterіaceae, Pseudomonas spp, полімікробні асоціації. В якості препаратів вибору використовують захищені амінопеніциліни внутрішньовенно або цефалоспорини третього покоління + макролід.
ГРУПИ ХВОРИХ НА НЕГОСПІТАЛЬНУ ПНЕВМОНІЮ ТА ЇХ ЛІКУВАННЯ При підозрі на Pseudomonas aeruginosa: ципрофлоксацин (в/в) + -лактам, активний до синьогнійної палички або аміноглікозид. Альтернативним лікуванням є внутрішньовенне застосування фторхінолонів ІІІ-IV покоління + -лактами, а при підозрі на Pseudomonas aeruginosa - -лактам активний по відношенню до синьогнійної палички + аміноглікозид.
ВИБІР АНТИБАКТЕРІАЛЬНОГО ПРЕПАРАТУ В РАЗІ НЕЕФЕКТИВНОСТІ ПОЧАТКОВОГО ЛІКУВАННЯ (О.Я.Дзюблик, 2006) Група хворих Прпарат, який отримував пацієнт Препарат, який слід застосовувати Можлива причина неефективності препарату I МАКРОЛІД АТИПОВІ ЗБУДНИКИ I МАКРОЛІД АМОКСИЦИЛІН МАКРОЛІДОРЕЗИСТЕНТНИЙ ШТАМ S.PNEUMONIAE II ЗАХИЩЕНИЙ АМІНОПЕНІЦИЛІН АБО ЦЕФАЛОСПОРИН II ПОКОЛІННЯ ДОДАТИ ДО β-ЛАКТАМА МАКРОЛІД АБО МОНОТЕРАПІЯ ФТОРХІНОЛОНОМ III-IV ПОКОЛІННЯ АТИПОВІ ЗБУДНИКИ
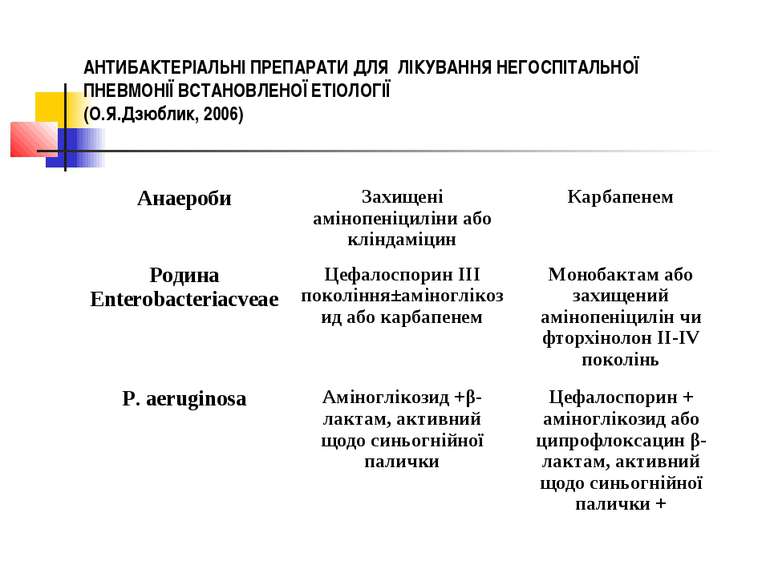
АНТИБАКТЕРІАЛЬНІ ПРЕПАРАТИ ДЛЯ ЛІКУВАННЯ НЕГОСПІТАЛЬНОЇ ПНЕВМОНІЇ ВСТАНОВЛЕНОЇ ЕТІОЛОГІЇ (О.Я.Дзюблик, 2006) Збудник Прнепарати вибору Альтернативний препарат S.pneumoniae:чутливий до пеніциліну Стійкий до пеніциліну Бензилпеніцилін або амінопеніцилін Цефалоспорин III поколіня або ванкоміцин чи фторхінолон III-IV поколінь Цефалоспорин I-IV поколінь або ванкоміцин чи макролід чи тетрациклін Карбапенем H.influenzae Захищщений амінопеніцилін або азитроміцин (кларитроміцин) чи цефалоспорин II-III поколінь Фторхінолон III-IV поколінь
АНТИБАКТЕРІАЛЬНІ ПРЕПАРАТИ ДЛЯ ЛІКУВАННЯ НЕГОСПІТАЛЬНОЇ ПНЕВМОНІЇ ВСТАНОВЛЕНОЇ ЕТІОЛОГІЇ (О.Я.Дзюблик, 2006)
АНТИБАКТЕРІАЛЬНІ ПРЕПАРАТИ ДЛЯ ЛІКУВАННЯ НЕГОСПІТАЛЬНОЇ ПНЕВМОНІЇ ВСТАНОВЛЕНОЇ ЕТІОЛОГІЇ (О.Я.Дзюблик, 2006)
АНТИБАКТЕРІАЛЬНІ ПРЕПАРАТИ ДЛЯ ЛІКУВАННЯ НЕГОСПІТАЛЬНОЇ ПНЕВМОНІЇ ВСТАНОВЛЕНОЇ ЕТІОЛОГІЇ (О.Я.Дзюблик, 2006)
КРИТЕРІЇ ЕФЕКТИВНОСТІ АНТИБАКТЕРІАЛЬНОЇ ТЕРАПІЇ Оцінку ефективності антибактеріальної терапії необхідно проводити через 48-72 години від початку лікування. Основними критеріями ефективності слід вважати зменшення проявів інтоксикації та зниження температури тіла хворого, відсутність ознак дихальної недостатності. За наявності позитивної динаміки наведених показників призначену антибактеріальну терапію продовжують.
КРИТЕРІЇ ЕФЕКТИВНОСТІ АНТИБАКТЕРІАЛЬНОЇ ТЕРАПІЇ Для оцінки стану хворого та ефективності терапії доцільно провести такі дослідження: клінічний аналіз крові на другий день та після закінчення антибактеріальної терапії;
КРИТЕРІЇ ЕФЕКТИВНОСТІ АНТИБАКТЕРІАЛЬНОЇ ТЕРАПІЇ біохімічний аналіз крові – за наявності змін при першому дослідженні – контрольний аналіз через один тиждень; дослідження газів крові або SaO2 у хворих з тяжким перебігом НП – щоденно до нормалізації показників; рентгенографію органів грудної клітки – через 2-3 тижні після початку лікування, а при погіршенні стану – у більш ранні терміни. У пацієнтів з нетяжким перебігом НП антибактеріальна терапія може бути завершена після досягнення стійкої нормалізації температури тіла протягом 3 - 5 днів. У таких випадках тривалість лікування складає, як правило, 7 – 10 днів. При мікоплазменній або хламідійній пневмонії тривалість антибактеріальної терапії сягає в середньому 10 – 14 днів, а при легіонельозній – 21 день.
СТУПІНЧАСТА АНТИБАКТЕРІАЛЬНА ТЕРАПІЯ ХВОРИХ НА НП Основними критеріями для переведення хворого на пероральний прийом антибіотика є:
СТУПІНЧАСТА АНТИБАКТЕРІАЛЬНА ТЕРАПІЯ ХВОРИХ НА НП нормальна температура тіла під час двох послідовних вимірювань з інтервалом 8 годин; позитивна динаміка інших симптомів захворювання; зменшення вираженості задишки; відсутність порушення всмоктування в травному тракті; непорушена свідомість; згода пацієнта на пероральний прийом препарату. Як правило, можливість переходу на пероральне застосування антибіотику виникає через 2 – 4 дні від початку лікування.
УСКЛАДНЕННЯ НЕГОСПІТАЛЬНОЇ ПНЕВМОНІЇ гостра дихальна недостатність; інфекційно-токсичинй шок; вторинна бактеріємія, сепсис, гематогенні вогнища відсіву; перикардит, міокардит. деструкція/абсцес легеневої тканини; гострий респіраторний дистрес-синдром;
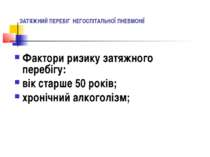
ЗАТЯЖНИЙ ПЕРЕБІГ ПНЕВМОНІЇ Наявність рентгенологічних ознак вогнищево-інфільтративних змін в легенях більше 4х тижнів на фоні покращення клінічної картини свідчить про пневмонію із затяжним перебігом. При відсутності ознак клінічного покращення та/або при наявності у пацієнтів факторів ризику затяжного перебігу НП показані додаткові методи обстеження – комп’ютерна томографія органів грудної клітки, фібробронхоскопія та інш.
ЗАТЯЖНИЙ ПЕРЕБІГ НЕГОСПІТАЛЬНОЇ ПНЕВМОНІЇ Фактори ризику затяжного перебігу: вік старше 50 років; хронічний алкоголізм;
ЗАТЯЖНИЙ ПЕРЕБІГ НЕГОСПІТАЛЬНОЇ ПНЕВМОНІЇ наявність супутніх інвалідизуючих захворювань внутрішніх органів; тяжкий перебіг пневмонії; мультичасткова поширеність пневмонічної інфільтрації; вірулентні збудники пневмонії;
ЗАТЯЖНИЙ ПЕРЕБІГ НЕГОСПІТАЛЬНОЇ ПНЕВМОНІЇ клінічна неефективність призначеної терапії; вторинна бактеріемія; набута антибіотикорезистентність збудника захворювання.
ЗАТЯЖНИЙ ПЕРЕБІГ НЕГОСПІТАЛЬНОЇ ПНЕВМОНІЇ Проводиться диференціальна діагностика з: вогнищево-інфільтративним туберкульозом легень та неінфекційними захворюваннями;
ЗАТЯЖНИЙ ПЕРЕБІГ НЕГОСПІТАЛЬНОЇ ПНЕВМОНІЇ ТЕЛА; імунопатологічними захворюваннями (системними васкулітами, вовчаковим пневмонітом, аспергільозом, ідеопатичним фіброзом, еозинофільною пневмонією, бронхоцентричним гранульоматозом); іншими захворюваннями та патологічними станами: застійною серцевою недостатністю, аспірацією чужерідного тіла, саркоїдозом, легеневим альвеолярним протеїнозом, круглястим ателектазом.
ПРИМІТКИ: аналіз використання засобів неантибактеріальної терапії у хворих на НП показує, що призначення амброксолу сприяє більш швидкому припиненню кашлю, нормалізації аускультативної та рентгенологічної картини пневмонії. В чисельних рандомізованих дослідженнях доведена ефективність сумісного призначення амброксолу з азитроміцином або амоксициліном.
ПРИМІТКИ: нестероїдні протизапальні препарати повинні використовуватися у хворих на НП тільки за показами, переважно для купування лихоманки та за наявності вираженого больового синдрому через суттєво високу вірогідність побічних ефектів. Позитивного впливу на легеневу мікро циркуляцію та оксигенацію крові НПЗП не мають.
ПРИМІТКИ: використання глюкокортикостероїдів базується на індивідуальному підході і показано, насамперед, хворим на НП із документованою вірусною етіологією (вітряна віспа, кір) та при пневмонії з важкими поза легеневими ускладненнями.
ПРИМІТКИ: використання інших небактеріальних засобів при НП (імуномодуляторів, вітамінів, антигістамінних, протигрибкових препаратів) не виправдано (Л.В. Богун, И.Г. Березняков 2005) загальним недоліком не медикаментозної терапії (фізіотерапії та інш.) є неможливість проведення сліпого дослідження, однак в період лихоманки у хворих на НП фізіотерапія здатна проявити жарознижуючу дію.
Найтиповіші помилки під час проведення антибактеріальної терапії негоспітальної пневмонії у дорослих (О.Я.Дзюблик, 2006) Часта зміна антибіотиків у процесі лікування, яку “пояснюють” небезпекою розвитку антибіотикорезистентності Показання до заміни антибіотиків: - клінічна неефективність, про яку можна судити через 48-72 год. терапії; -розвиток серйозних побічних ефектів, що потребують відміни антибіотиків; - висока потенційна токсичність препарату, що обмежує тривале його застосування
Найтиповіші помилки під час проведення антибактеріальної терапії негоспітальної пневмонії у дорослих (О.Я.Дзюблик, 2006)
ГОСПІТАЛЬНА ПНЕВМОНІЯ – захворювання, що характеризується формуванням легеневого інфільтрату через 48-72 години після госпіталізації з наявністю клінічних даних, які підтверджують його інфекційну природу (нова хвиля гарячки, гнійне харкотиння, лейкоцитоз та ін.), за винятком інфекцій, що знаходилися в інкубаційному періоді на момент госпіталізації хворого до стаціонару. Пневмонію, що розвивається до 5го дня госпіталізації вважають ранньою, після 5го – пізньою. Вентилятор-асоційована пневмонія – це особливий тип госпітальної пневмонії, що розвивається через 48 і більше годин після проведення штучної вентиляції легень і є частим ускладненням цього виду терапії.
СПЕКТР ПОТЕНЦІЙНИХ ЗБУДНИКІВ ПРИ РАННІХ І ПІЗНІХ ГОСПІТАЛЬНИХ ПНЕВМОНІЯХ Основні збудники ранніх ГП, % Основні збудники пізніх ГП, % Str. Pneumoniae 20-40 P. aeruginosa 20-50 Enterobacteriaceae 10-30 Enterobacteriaceae 15-50 H.influenzae 10-30 Acinetobacter spp. 10-35 S. aureus 10-25 S. aureus 20-30
ФАКТОРИ РИЗИКУ РОЗВИТКУ ГОСПІТАЛЬНОЇ ПНЕВМОНІЇ (Т.О.Перцева, 2002) Зумовлені медичним впливом Зумовлені особливостями захворювання Індивідуальні особливості Перебування на ШВЛ Регургітація зі шлунку Нерухомість Тривала госпіталізація Важкість вихідного захворювання Похилий вік Неадекватна обробка рук персоналу, засобів догляду і дихальної апаратури Цукровий діабет Погане харчування
ПАТОГЕНЕЗ ГОСПІТАЛЬНОЇ ПНЕВМОНІЇ: аспірація секрету ротоглотки вдихання аерозолю, що містить мікроорганізми гематогенне поширення з позалегеневого вогнища інфекції безпосереднє поширення інфекції із сусідніх уражених тканин або внаслідок інфікування у разі проникних поранень грудної клітки порушення імунного статусу; ферментативні взаємодії мікро- і макроорганізму; порушення неспецифічних захисних функцій бронхолегеневого бар’єру; фізичне ушкодження епітелію дихальних шляхів при діагностичних і лікувальних маніпуляціях.
ДІАГНОСТИЧНИЙ СКРИНІНГ ОБСТЕЖЕННЯ ХВОРОГО З ПІДОЗРОЮ НА ГОСПІТАЛЬНУ ПНЕВМОНІЮ (С.В.Яковлєв, 2004) Діагностичні методи Показники Рентгенологічне обстеження Рентгенографія легень в двох проекціях Мікробіологічне дослідження мокротиння Забарвлення по Граму та мікроскопія, культуральне дослідження з кількісною оцінкою виділеного збудника
ДІАГНОСТИЧНИЙ СКРИНІНГ ОБСТЕЖЕННЯ ХВОРОГО З ПІДОЗРОЮ НА ГОСПІТАЛЬНУ ПНЕВМОНІЮ (С.В.Яковлєв, 2004)
КРИТЕРІЇ ВАЖКОГО ПЕРЕБІГУ ГОСПІТАЛЬНОЇ ПНЕВМОНІЇ З урахуванням ступеня важкості, факторів ризику і періоду госпіталізації виділяють наступні групи хворих із госпітальною пневмонією для проведення емпіричної терапії: перша група (А) – хворі без факторів ризику з легким і помірним ступенем важкості пневмонії, що розвинулася в будь-який час госпіталізації або з важкою пневмонією із раннім початком (до 5-ти днів госпіталізації); друга група (В) - хворі із специфічними факторами ризику з легким і помірним ступенем важкості пневмонії, що розвинулося в будь-який час госпіталізації або з важкою пневмонією із раннім початком (до 5-ти днів госпіталізації);
КРИТЕРІЇ ВАЖКОГО ПЕРЕБІГУ ГОСПІТАЛЬНОЇ ПНЕВМОНІЇ третя група (С) – хворі із важкою пневмонією при наявності факторів ризику або з госпіталізація у відділення реанімації та інтенсивної терапії;
Антибіотикотерапія хворих на ГП При проведенні антибактеріальної терапії хворих на ГП використовують два проинципи: ексалації та деексалації. Перший принцип передбачає призначення антибактеріальних препаратів з вузьким спектром дії з подальшим розширенням в разі неефективності терапії ; другий – призначення антибіотиків широкого спектру дії, а після ідентифікації збудника та визначення його чутливості заміну препарату на антибіотик вузького спектру дії.
ПРОГРАМА ЕМПІРИЧНОЇ АНТИБАКТЕРІАЛЬНОЇ ТЕРАПІЇ ПРИ ГОСПІТАЛЬНІЙ ПНЕВМОНІЇ (С.В.Яковлєв, М.П.Суворова, Л.І.Дворецький, 2004)
Емперічна антибактеріальна терапія хворих на “ранню” госпітальну пневмонію без чинників ризику наявності полірезистентних штамів збудників (О.Я.Дзюблик, 2006) Імовірний збудник Препарат вибору Streptococcus pneumoniae, Hemophilus influenzae, Staphylococcos aureus (MSSA), грамнегативні бактерії кишкової групи зі звичайною чутливістю до антибіотиків: E.coli, K. pneumoniae, Enterobacter spp., Proteus spp., S. marcescens Цефтріаксон або ампіцилін/сульбактам, або ертапенем
Е Емпірична антибактеріальна терапія хворих на “ранню” госпітальну пневмонію з чинниками ризику наявності полірезистентних штамів збудників і “пізню” госпітальну пневмонію (О.Я.Дзюблик, 2006) Імовірний збудник Препарат вибору Грамнегативні бактерії: P.aeruginosa, K. pneumoniae (продуценти ESBL), Acinetobacter spp., L.pneumophila, грампозитивні коки, резистентні до метициліну Staphylococcos aureus Цефалоспорин з антисиньогнійною активністю (цефепім, цефтазидим) або карбапенем (іміпенем, мерепенем) або захищений β-лактам (піперацилін/тазобактам) + фторхінолон із антисиньогнійною активністю, або аміноглікозид (амікацин, гентаміцин, тобраміцин) + лінезолід або ванкоміцин (за наявності чинників ризику інфікування MRSA чи високої частоти нозокоміальних інфекцій у цьому стаціонарі)
АНТИМІКРОБНІ ПРЕПАРАТИ ДЛЯ ЛІКУВАННЯ ХВОРИХ НА ГОСПІТАЛЬНУ ПНЕВМОНІЮ ВСТАНОВЛЕНОЇ ЕТІОЛОГІЇ (О.Я.Дзюблик, 2006)
АНТИМІКРОБНІ ПРЕПАРАТИ ДЛЯ ЛІКУВАННЯ ХВОРИХ НА ГОСПІТАЛЬНУ ПНЕВМОНІЮ ВСТАНОВЛЕНОЇ ЕТІОЛОГІЇ (О.Я.Дзюблик, 2006)
АНТИМІКРОБНІ ПРЕПАРАТИ ДЛЯ ЛІКУВАННЯ ХВОРИХ НА ГОСПІТАЛЬНУ ПНЕВМОНІЮ ВСТАНОВЛЕНОЇ ЕТІОЛОГІЇ (О.Я.Дзюблик, 2006)
АНТИМІКРОБНІ ПРЕПАРАТИ ДЛЯ ЛІКУВАННЯ ХВОРИХ НА ГОСПІТАЛЬНУ ПНЕВМОНІЮ ВСТАНОВЛЕНОЇ ЕТІОЛОГІЇ (О.Я.Дзюблик, 2006)
АНТИМІКРОБНІ ПРЕПАРАТИ ДЛЯ ЛІКУВАННЯ ХВОРИХ НА ГОСПІТАЛЬНУ ПНЕВМОНІЮ ВСТАНОВЛЕНОЇ ЕТІОЛОГІЇ (О.Я.Дзюблик, 2006)
АСПІРАЦІЙНІ ПНЕВМОНІЇ (можуть бути як внутрішньогоспітальні, так і негоспітальні) пов’язані з аеробними й анаеробними сапрофітними мікроорганізмами, а також їх комбінацією з іншими аеробними мікроорганізмами (грамнегативними ентеробактеріями, Staphylococcos aureus, Hemophilus influenzae). Ці збудники викликають важкий перебіг пневмонії з раннім виникненням деструкції легеневової тканини (абсцес, гангренозний абсцес).
АСПІРАЦІЙНІ ПНЕВМОНІЇ Високий ризик розвитку аспіраційної пневмонії існує у хворих на хронічний алкоголізм, наркоманів, при цукровому діабеті, неврологічних захворюваннях. Лікування ефективне при призначенні кліндаміцину; напівсентетичних пеніцилінів, стійких до беталактамаз, цефалоспоринів 3-4 генерації в поєднанні з метронідазолом. У важких випадках при можливій асоціації анаеробів з Г(-) ентеробактеріями або псевдомонадами призначають іміпенем або піперацилін чи тазобактам.
Діагностика, терапія і вакцинопрофілактика пневмоній у дітей Важливим вважається поділ пневмоній у дітей на нелікарняні (тобто такі, що виникають у звичайних умовах життя дитини) та внутрішньолікарняні. Відрізняються від них і пневмонії немовлят .
Діагностика, терапія і вакцинопрофілактика пневмоній у дітей До останнього часу, до появи "атипової" пневмонії при SARS, розрізняли типові й атипові пневмонії. До перших, викликаних"типовою" кокковою або грамвід′ємною (у т.ч. кишковою) флорою, відносили пневмонії з вогнищеми, гомогенного виду змінами або інфільтратоми на рентгенограмі. Інші, викликані "атиповими збудниками" (микоплазмою і хламідіями), проявляються негомогенними, без чітких меж, інфільтратами. Ці розходження важливі для діагностики, які б терміни для них у майбутньому не використовували.
Діагностика, терапія і вакцинопрофілактика пневмоній у дітей Діагностика пневмонії у дітей утруднена відносною рідкістю класичних патогномонічних ознак, що описуються у підручниках. Лихоманка, задишка, кашель, хрипи в легенях з великою частотою зустрічаються і при інших ГРІ. Запідозрити пневмонію допомагає наявність хоча б однієї з ознак, що мають високу специфічність і чутливість( 95% ): температура вище 38,0° тривалістю до 3 днів; задишка (>60 у 1 хв у дітей до 2 міс., >50 у віці 2-12 міс. і >40 у дітей 1-5 років) при відсутності ознак бронхіальної обструкції; локальні хрипи і/або укорочення перкуторного звуку; асиметрія вологих хрипів.
Діагностика, терапія і вакцинопрофілактика пневмоній у дітей Ці ознаки використовуються ВООЗ у програмах з діагностики та лікування ГРВІ.
Нелікарняні пневмонії. Пневмонії, викликані пневмококами і Haemophilus influenzae типу b, зустрічаються в 10%, звичайно в результаті контакту з хворим на ГРВІ, старшим сібсом або дорослим членом родини.
Нелікарняні пневмонії. У дітей 1-6 місяців переважають атипові форми (20% і більше), викликані Chl. trachomatis, якими вони інфікуються перинатально. У недоношених, як можливий етіопатоген, розглядається Pneumocystis carinii. Часто пневмонії можна пов′взати із звичною аспірацією їжі,а у 5-10% - з першою маніфестацією муковісцидозу або первинного імунодефіциту. Серед збудників переважає грамвід′ємна кишкова флора, стафілококи, рідше - Moraxella catarrhalis.
Нелікарняні пневмонії У дітей віком від 6 міс. до 6 років домінують пневмококи (біля половини усіх нелікарняних і біля 90% ускладнених пневмоній), рідше - H. influenzae типу b.Стафілококи виявляються рідко. Безкапсульні H. influenzae виявляються в пунктатах легень досить часто, звичайно в поєдннанні з пневмококами, однак їхня роль як самостійного збудника пневмонії до кінця не з′ясована.
Нелікарняні пневмонії Атипові пневмонії, викликані M. pneumoniae, виявляються лише у 10-15% хворих, а Chl. pneumoniae - ще рідше . У дітей віком від 7 до 15 років 35-40% пневмоній викликають пневмококи, рідко - піогенні стрептококи. H. influenzae типу b практично не спостерігається. Частка атипових пневмоній перевищує 50% - з них M. pneumoniae (20-60%) і Chl. pneumoniae (6-24%) .
Госпітальні пневмонії В їх етіології відіграє роль як госпітальна флора, звичайно резистентна до антибіотиків, так і аутофлора хворого, стійкість якої залежить від попереднього антибактеріального лікування . Інфікування Pseudomonas aeruginosa, Serratia sp., анаеробами відбувається при маніпуляціях (катетеризації, бронхоскопії, торакоцентезі).
Чутливість збудників пневмонії до антибіотиків На відміну від багатьох країн, де 20-60% штамів пневмококів набули стійкість до пеніцилінів і цефалоспоринів, 30% до макролідів, а H. influenzae - до ампициллину, в країнах Східної Європи до 95% штамів зберігають чутливість, що дозволяє широко використовувати їх при нелікарняних пневмоніях. Мікоплазми і хламідії залишаються чутливими до макролідів і доксицикліну.
Вакцинопрофілактика Щеплення проти кору, кошляку і грипу є важливою ланкою профілактики найбільш важкого ускладнення цих захворювань - пневмонії. Інша, поки що мало використовувана в Україні можливість, це вакцинація проти інфекції, викликаної H. influenzae типу b. За даними Південної. Америки, масова вакцинація знижує захворюваність на пневмонію майже на 22-26%.
Вакцинопрофілактика В Росії ліцензована пневмококова 23-валентна вакцина ”Пневмо - 23”. Її ефективність у зниженні захворюваності на пневмококову пневмонію доведена для організованих колективів (армія), а також для хворих груп ризику: - при функціональній аспленії,спленектомованих та онкогематологічних хворих; - ВІЛ-інфікованих;
Вакцинопрофілактика - на хронічні захворювання серцево-судинної і дихальної систем; - на діабет;
Вакцинопрофілактика з нефротичним синдромом; -у пацієнтів, що отримують імуносупресивну та гормональну терапію, а також у осіб віком старше 60-65 років, незалежно від інших факторів ризику.
Вакцинопрофілактика Для профілактики пневмококової інфекції у дітей до 2 років створені полівалентні кон′юговані з білком пневмококові вакцини. Використання подібної 7-валентної вакцини знизило захворюваність важкими формами інфекції, включаючи пневмонію, на 80-90% .
Вакцинопрофілактика Застосування кон′югованої вакцини введено в Національний календар щеплень США, Австрії і Великої Британії. Однак використання її у більшості інших країн стримується через високу вартість (250 євро за повну серію з 4 щеплень).
ХРОНІЧНІ ОБСТРУКТИВНІ ЗАХВОРЮВАННЯ ЛЕГЕНЬ ХРОНІЧНІ ОБСТРУКТИВНІ ЗАХВОРЮВАННЯ ЛЕГЕНЬ (ХОЗЛ) - це хворобливий стан, що характеризується обмеженням повітряного потоку дихальних шляхів, яке не являється повністю зворотним. Обмеження повітряного потоку зазвичай прогресує і пов’язано з незвичайною запального характеру відповіддю легень на шкідливі частки або гази. (Наказ МОЗ України від 28.10.03 р. №499)
ФАКТОРИ РИЗИКУ РОЗВИТКУ ХОЗЛ Зовнішні фактори ризику: довготривале тютюнопаління (індекс паління 10-20 пачко-рік)*; промислові та побутові шкідливі викиди (повітряні політанти, гази та пари хімічних сполук, продукти згоряння біоорганічного палива); інфекції (дитячі інфекції з тяжким перебігом, респіраторні інфекції, ВІЛ); низький соціоекономічний стан (обмеження харчування, скупченість, переохолодження, шкідливі звички).
ФАКТОРИ РИЗИКУ РОЗВИТКУ ХОЗЛ Внутрішні фактори ризику: генетично зумовлені (спадковий дефіцит альфа-1-антитрипсину); гіперреактивність бронхів (пов’язана з довготривалим палінням, супутньою бронхіальною астмою); незавершений розвиток легень (ускладнення під час вагітності, обтяжливі обставини розвитку в дитячому віці). *- показник, за яким визначають стаж паління (кількість сигарет, що викурює людина за день, помножений на кількість років куріння і поділений на 20).
ПАТОГЕНЕЗ ХОЗЛ Хронічне запалення бронхів, паренхіми та судин легень. Дисбаланс системи протеази/антипротеази в легенях. Оксидантний стрес (дисбаланс системи оксиданти/антиоксиданти, збільшення кількості оксидантів). Клітини запалення – нейтрофіли, макрофаги, Т-лімфоцити, еозинофіли, епітеліальні клітини (збільшення кількості та активності). Медіатори запалення – лейкотрієн В4 (LTB4), інтерлейкін 8 (IL-8), фактор некрозу пухлин α (TNFα) та інші. Обмеження повітряного потоку дихальних шляхів при ХОЗЛ, спричинене поєднанням ураженням бронхів (ХОБ) і руйнування паренхіми легень (емфізема). Ремоделювання та звуження бронхів, руйнування альвеолярних перетинок, зниження еластичної віддачі легень.
І група – зворотні механізми бронхіальної обструкції: бронхоспазм, зумовлений збудженням холінергічних рецепторів і рецепторів неадренергічної, нехолінергічної нервової системи; запальний набряк, інфільтрація слизової та підслизової оболонок бронхів; обтурація дихальних шляхів слизом.
ІІ група – незворотні мехонізми бронхіальної обструкції: стеноз, деформація та облітерація просвіту бронхів; фібропластичні зміни стінки бронхів; експіраторний пролапс мембранозної частини трахеї і крупних бронхів в їх просвіт; експіраторний колапс дрібних бронхів в наслідок змешення продукції сурфактанта та розвитку емфіземи легень.
ПАТОФІЗІОЛОГІЯ ХОЗЛ Гіперсекреція слизу. Дисфункція війчастого епітелію. Обмеження повітряного потоку у бронхах. Надмірне здуття легень. Порушення газообміну. Легенева гіпертензія. Легеневе серце.
Патогенез Патогенез запалення: структурні зміни дихальних шляхів; мукоціліарна дисфункція Хронічний бронхітЗапалення слизової та слизових залоз. У людей, що палять ↑CD8+ відносно CD4+. ↑ субепітеліальна макрофаги, нейтрофіли. В слизових залозах ↑ опасисті клітини і IL4. При загостренні ↑ нейтрофіли і еозинофіли
ДІАГНОСТИЧНІ КРИТЕРІЇ ХРОНІЧНОЇ ОБСТРУКТИВНОЇ ХВОРОБИ ЛЕГЕНЬ (VERMEIRE, 1996) наявність бронхіальної обструкції (клінічні прояви, зниження ОФВ1 менше 84 % і/або зниження індексу Тіфно нижче 88 % від належних величин); незворотна або частково зворотна бронхіальна обструкція, варіабельність значень ОФВ1 менше 12 % на добу; підтвердження стабільності бронхіальної обструкції (не менше 3 разів протягом року); вік, як правило, більше 50 років; виявлення захворювання у курців або у осіб, що підпадають під вплив виробничих аерополлютантів; фізикальні та рентгенологічні ознаки емфіземи легень.
ПАТОФІЗІОЛОГІЯ ХОЗЛ Гіперсекреція слизу. Дисфункція війчастого епітелію. Обмеження повітряного потоку у бронхах. Надмірне здуття легень. Порушення газообміну. Легенева гіпертензія. Легеневе серце.
ОСНОВНІ СКАРГИ 1. Кашель: звичайно являється першим симптомом у розвитку ХОЗЛ, що упереджує задишку; спочатку виникає інколи, з часом – турбує щоденно; частіше турбує вдень, рідше – вночі, може бути непродуктивним, без виділення харкотиння. 2.Виділення харкотиння – зазвичай в невеликій кількості, слизове, після кашлю. 3.Задишка:
ОСНОВНІ СКАРГИ прогресуюча (посилюється поступово впродовж років); персистуюча (турбує хворого щоденно); виникає чи погіршується при фізичному навантаженні, що спричиняє його погану переносимість; в подальшому виникає в спокої і значно обмежує життєдіяльність; посилюється під час респіраторних інфекцій; сприймається хворим як дихальний дискомфорт, стиснення грудної клітини.
ВИДИ І ПРИЧИНИ КАШЛЮ кашель гострий хронічний продуктивний Гострий бронхіт, гострий бронхіоліт, пневмонія ХОЗЛ, бронхоектази, бронхіальна астма (крім кашльового варіанту), туберкульоз легень, рак бронхів, муковісцедоз, застійна лівошлуночкова недостатність
ФІЗИКАЛЬНІ ОЗНАКИ ХОЗЛ Велика діжкоподібна грудна клітина. Участь у диханні допоміжної мускулатури. Ослаблення дихальних шумів. Подовжений видих.
ДОСЛІДЖЕННЯ ФУКЦІЇ ЗОВНІШНЬОГО ДИХАННЯ Найбільш доступними та інформативними показниками для оцінки вираженості обструкції дихальних шляхів, ступеня важкості і прогресування ХОЗЛ є: об’єм форсованого видиху за першу секунду (ОФВ1); форсована життєва ємкість легень (ФЖЄЛ); відношення ОФВ1/ФЖЄЛ.
ДОСЛІДЖЕННЯ ФУКЦІЇ ЗОВНІШНЬОГО ДИХАННЯ Діагностичним критерієм ХОЗЛ є зменшення ОФВ1< 80% від належних у поєднанні з ОФВ1/ФЖЄЛ < 70%, що вказує на неповністю зворотну бронхообструкцію. Для оцінки зворотності обструкції використовують проби з інгаляційними бронходилататорами. Робоча група Асоціації голандських фахівців із легеневих захворювань у 1992 р. затвердила стандарти для проведення бронходилятаційних тестів, у яких в якості бронходилатаційних агентів рекомендують призначати: β2-агоністи короткої дії (сальбутамол 200-800 мкг, тербуталін 250-1000 мкг) із вимірюванням бронходилатаційної відповіді через 15 хвилин;
ДОСЛІДЖЕННЯ ФУКЦІЇ ЗОВНІШНЬОГО ДИХАННЯ антихолінергічні препарати (іпратропію бромід 40-80 мкг) із вимірюванням бронходилатаційної відповіді через 30-45 хвилин. Можна використовувати також Беродуал (2 вдихи) або Комбівент (2 вдихи) з вимірюванням бронходилатаційної відповіді через 30-45 хвилин. Величина приросту ОФВ1, що дорівнює або перевищує 15% від належного, є маркером позитивної бронходилатаційної відповіді. У хворих на ХОЗЛ цей показник менше 15%, а у хворих на бронхіальну астму – більше 15%.
ФІЗИКАЛЬНІ ОЗНАКИ ХОЗЛ Велика діжкоподібна грудна клітина. Участь у диханні допоміжної мускулатури. Ослаблення дихальних шумів. Подовжений видих.
КЛАСИФІКАЦІЯ ХРОНІЧНИХ ОБСТРУКТИВНИХ ЗАХВОРЮВАНЬ ЛЕГЕНЬ - - Стадія та ступінь тяжкості перебігу ХОЗЛ Ознаки ХОЗЛ І, легкий ОФВ1< 80% від належних - ОФВ1/ФЖЄЛ < 70% - Звичайно, але не завжди, хронічний кашель, виділення харкотиння ІІ, помірний ОФВ1< 80% від належних - ОФВ1/ФЖЄЛ < 70% - Симптоми прогресують, з’являється задишка при фізичному навантаженні та під час загострень
КЛІНІЧНА КЛАСИФІКАЦІЯ ДИХАЛЬНИХ ТА ГЕМОДИНАМІЧНИХ ПОРУШЕНЬ ПРИ ЗАХВОРЮВАННЯХ ЛЕГЕНЬ (В.Гаврисюк, 2004) У пацієнтів з захворюваннями легень при визначенні дихальної недостатності доцільно використовувати термін «легенева недостатність», яка поділяється на три ступені важкості: ЛН І ступеня – хворий відмічає появу задишки під час виконання звичного фізичного навантаження (рівень звичного навантаження є індивідуальним для кожного пацієнта і залежить від фізичного розвитку); ЛН ІІ ступеня – задишка з’являється при виконанні незначного фізичного навантаження (при ходьбі по рівній поверхні); ЛН ІІІ ступеня – задишка турбує в стані спокою.
Групування хворих за стадіями недостатності кровообігу: НК І стадії – наявність нерізко виражених ознак застою крові у великому колі кровообігу: набряки на ногах, збільшення печінки, які щезають під впливом терапії тільки основного захворювання або в комбінації з діуретиками;
Групування хворих за стадіями недостатності кровообігу: НК ІІ стадії – наявність різко виражених набряків та гепатомегалії, які вимагають інтенсивного, часто комбінованого, лікування діуретиками; у цій стадії, як правило, спостерігається порушення скоротливої функції міокарду, у зв’язку з чим доцільно використовувати комплексне лікування із застосуванням медикаментозних засобів для корекції судинного тонусу, інотропних препаратів, антиагрегантів; НК ІІІ стадії – термінальна стадія, що характеризується вторинним ураженням інших органів і систем; єдиним засобом, здатним продовжити життя цих пацієнтів, є безперервна оксигенна терапія.
СХЕМА ФАРМАКОТЕРАПІЇ ХВОРИХ НА ХОЗЛ І стадія ІІ стадія ІІІ стадія ІV стадія Припинити паління, уникати факторів ризику, протигрипозна вакцинація Призначити бронхолітики короткої дії у разі необхідності Додати планово бронхолітик пролонгованої дії + реабілітація Додати інгаляційний кортикостероїд При ХДН – додати довготривалу О2-терапію. Розглянути питання про хірургічне лікування
Основні принципи терапії хворих на ХОЗЛ: поступове нарощування інтенсивності лікування в залежності від ступеня тяжкості перебігу захворювання; регулярність, постійність базисної терапії відповідно до ступеня важкості перебігу захворювання; варіабельність індивідуальної відповіді на лікування визначає необхідність проведення уважного і регулярного моніторингу клініко-функціональних ознак захворювання.
Тактика ведення хворих з ХОЗЛ Вважають більш прийнятним симптоматичний підхід до лікування ХОЗЛ відповідно до клінічних стадій захворювання (C.B.Copper i D.P.Tachkin, 2005). Бронхолітики короткої дії – традиційна основа фармакотерапії ХОЗЛ. Їх призначають у разі потреби або в стадії переміжних симптомів (І стадія за GOLD). До них належать β2-агоністи, антихолінергічні препарати або їх комбінація.
Тактика ведення хворих з ХОЗЛ Β2-агоністи короткої дії (сальбутамол, фенотерол). Тривалість їх дії становить 4-6 годин. Препарати використовуються як за вимогою для зменшення гострих симптомів, так і планово для профілактики або зменшення персистуючих проявів захворювання.
Холінолітики короткої дії – іпратропія бромід Атровент Призначення антихолінергічних препаратів обгрунтовано патогенетично, оскільки єдиним зворотнім компонентом бронхоконстрикції при ХОЗЛ є підвищений вагусний тонус. Аргументами на користь застосування холінолітиків при ХОЗЛ є: зниження кількості загострень; відсутність кардіотоксичної дії; ефективність не знижується навіть за тривалого використання; не виникає тахіфілаксія під час повторного застосування; чутливість бронхів до холінолітиків не залежить від віку хворих.
КОМБІНОВАНІ ПРЕПАРАТИ Зручні фіксовані комбінації препаратів в одному інгаляторі – Беродуал (20 мкг іпратропію броміду + 50 мкг фенотеролу) і Комбівент (20 мкг іпратропію броміду + 100 мкг сальбутамолу). Препарати призначають по 1-2 інгаляції 3-4 рази на добу. Дія проявляється через 30 секунд, ефект досягається через 2 хвилини, максимальний ефект – через 1 годину. Препарати ефективні та безпечні.
Бронхолітики тривалої дії Тіотропія бромід (Спірива) є високоселективним антихолінергічним препаратом відносно М1- і М3-рецепторів тривалої дії. У дозі 18 мкг один раз на день забезпечує цілодобову бронходилатацію, зменшує задишку, знижує частоту загострень і поліпшує якість життя. При постійному застосуванні препарату спостерігається сповільнення погіршення показників ОФВ1 протягом року. При ІІ стадії ХОЗЛ пропонується використання бронхолітиків тривалої дії: ТБ (Спірива) вживають один раз на добу; β2-агоністи тривалої дії (салметерол або формотерол) застосовують двічі на добу.
β2-агоністи Салметерол має високу селективність щодо β2-адренорецепторів. Препарат призначається для підтримуючої терапії (по 50 мкг два рази на добу). Для контролю безпечності β2-агоністів слід у динаміці проводити ЕКГ, а також визначати рівні калію та глюкози в сироватці крові.
ХАРАКТЕРИСТИКА ОСНОВНИХ ІНГАЛЯЦІЙНИХ БРОНХОЛІТИКІВ ДЛЯ ЛІКУВАННЯ ХОЗЛ СТАБІЛЬНОГО ПЕРЕБІГУ (Ємельянов А.В., 2005)
ІНГАЛЯЦІЙНІ ГЛЮКОКОРТИКОСТЕРОЇДИ (Ємельянов А.В., 2005) За рекомендацією GOLD, при ХОЗЛ ІІІ стадії додаються інгаляційні глюкокортикостероїди (ІГКС). Однак, тривале лікування ІГКС не впливає на темпи зниження ОФВ1 у пацієнтів з ХОЗЛ. Регулярне лікування ІГКС показано в тому випадку, коли у пацієнта спостерігається позитивний ефект за даними спірометрії. GOLD рекомендує проведення пробної терапії ІГКС для виявлення пацієнтів із позитивним ефектом від тривалої стероїдної терапії. До ІГКС належать флутиказону пропіонат, маметазону фуроат, будезонід і беклометазону дипропіонат. ІГКС при ХОЗЛ використовують не як монотерапію, а лише в поєднанні з бронхолітиками тривалої дії.
ОКСИГЕНОТЕРАПІЯ Оксигенотерапія використовується у вкрай важкій стадії захворювання. Абсолютним показом до її використання є зниження PaO2 < 55 мм рт.ст. або SaO2 < 88% у спокої при диханні повітрям; PaO2 – 56-59 мм рт.ст. або SaO2 – 89% - за наявності легеневої гіпертензії, периферичних набряків та поліцитемії (при гематокриті > 55%) Тривалість лікування киснем – не менше 15 год в день. Швидкість потоку газу – 1-2 л/хв., при необхідності вона може бути збільшена до 4л/хв.
АЛГОРИТМ ІНГАЛЯЦІЙНОЇ ТЕРАПІЇ ХРОНІЧНОГО ОБСТРУКТИВНОГО ЗАХВОРЮВАННЯ ЛЕГЕНІВ (за C.B.Cooper і D.P.Tachkin, 2005)
АЛГОРИТМ ІНГАЛЯЦІЙНОЇ ТЕРАПІЇ ХРОНІЧНОГО ОБСТРУКТИВНОГО ЗАХВОРЮВАННЯ ЛЕГЕНІВ (за C.B.Cooper і D.P.Tachkin, 2005) Клінічна стадія Стадія за GOLD Інгаляційна терапія Немедикаментозна терапія Ризик розвитку захворювання 0 Програма відмови від куріння Інтернітуючі симптоми або стадія переміжних симптомів І Бронходилататори короткої дії (наприклад іпратропій бромід, фенотерол, сальбутамол або комбінації) Вакцинація (протигрипозна, антипневмококова)
АЛГОРИТМ ІНГАЛЯЦІЙНОЇ ТЕРАПІЇ ХРОНІЧНОГО ОБСТРУКТИВНОГО ЗАХВОРЮВАННЯ ЛЕГЕНІВ (за C.B.Cooper і D.P.Tachkin, 2005)
АЛГОРИТМ ІНГАЛЯЦІЙНОЇ ТЕРАПІЇ ХРОНІЧНОГО ОБСТРУКТИВНОГО ЗАХВОРЮВАННЯ ЛЕГЕНІВ (за C.B.Cooper і D.P.Tachkin, 2005)
МУКОЛІТИКИ Муколітична терапія спрямована на розрідження та вилучення бронхіального секрету, гіперсекреція якого є провідним симптомом ХОЗЛ. Хворим рекомендується прийом ацетилцистеіну, який знижує в’язкість харкотиння, збільшує мукоціліарний індекс. Призначення лазолвану сприяє продукції сурфактанту і підтримує прохідність периферичних бронхів. Цей препарат підтримує стабільність дихання і процес самоочищення термінальних бронхів. На фоні прийому лазолвану зменшується неспецифічна гіперреактивність бронхів.
муколітики ГРУПИ МЕХАНІЗМ ДІЇ Препарати Прямої дії Препарати, що розривають полімери секрету (муколітики) Тіолітики – похідні цистеіну з вільною толовою групою Ацетилцистеін Цистеін Метилцистеін Містаброн Протеолітичні ферменти. Не застосовуються у лікуванні ХОЗЛ Лізоцим Трипсин Хімотрипсин Стрептокіназа Препарати, що сприяють гідратації секрету (мукогідратанти) Сприяють проникненню води в структуру секрету Неорганічний йод, гіпертонічні сольові розчини
Протикашльові засоби І. Відхаркувальні засоби Секретомоторні препарати – регідрати (які стимулюють відкашлювання): а) рефлекторної дії б) резорбтивної та місцевої дії 2. Бронхосекретолітичні засоби (муколітичні): а) протеолітичні ферменти б)препарати, що стимулюють утворення сурфактанта в) власне муколітики 3. Препарати, що займають проміжне положення між відхаркувальними та муколітичними засобами Лікарські рослини ( СТОПТУСІН ФІТО), терпінгідрат, бензоат натрію. Натрію та калію йодит, амонію хлорид, натрію гідрокарбонат, ефірні олії. РНК-аза, ДНК-аза, трипсин Бромгексин, амброксол Ацетилцистеїн, карбоцистеїн Гвайфенезин
ІМУНОМОДЕЛЮЮЧІ ЗАСОБИ Рибомуніл Таблетки по 12 шт. в упаковці 1 табл.: 0,25 мг бактеріальних рибосом титрованих до 70 % РНК у співвідношенні: 35 частин рибосом Klebsiella pneumoniae, 35 частин рибосом Diplococcus pneumoniae, 5 частин рибосом Haemophilus influenzae, 0,375 мг протеогліканів мембрани Klebsiella pneumoniae. 3 табл. 1 р. на добу, протягом 3 тижнів 1-го місяця, 4 дні на тиждень. Наступні 5 міс., у перші 4 дні кожного місяця ІРС-19 Дозований назальний аерозоль, місткістю 20 мл, 60 доз У випадках загострень хронічного бронхіту, гострих інфекцій застосовують до 5 доз на день. Профілактична доза – 2-3 рази на рік; по 2 дози на день протягом 2 тижнів.
Реабілітаційні програми при ХОЗЛ спрямовані на зменшення симптомів хвороби, попередження втрати маси тіла, м’язевої слабкості, депресії, соціальної ізоляції важких хворих, покращення фізичних та емоційних можливостей в повсякденному житті і, як наслідок, покращення якості життя. Реабілітаційні програми повинні включати фізичний тренінг, консультації відносно харчування, навчання та психологічну підтримку хворих.
Покази до госпіталізації хворих в спеціалізовані відділення значне погіршення стану (раптове виникнення задишки в стані спокою, важкий перебіг ХОЗЛ); виявлення нових фізичних ознак (ціаноз, периферичні набряки); низька відповідь на початкове лікування загострення; важка супутня патологія (пневмонія, застійна серцева недостатність, ниркова і печінкова недостатність); виникнення аритмій; неможливість достовірно верифікувати діагноз; незадовільне лікування в домашніх умовах; неможливість надання кваліфікованої медичної допомоги в амбулаторних умовах.
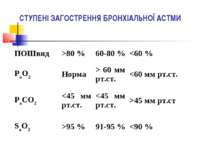
ЗАГОСТРЕННЯ ХОЗЛ (Ю.І.Фещенко, Л.О.Яшина, 2004) Загострення ХОЗЛ поділяються на інфекційні та неінфекційні. Ступінь важкості загострення оцінюють за: рівнем показників ФЗД (зменшення ПОШвид < 100 л/хв або ОФВ1 < 1 л); рівнем показників газів артеріальної крові (PaO2 < 60 мм рт.ст. або SaO2 < 90% із/без PaСO2 > 50 мм рт.ст.), які вказують на наявність дихальної недостатності; рівнем показників газів артеріальної крові (PaO2 < 50 мм рт.ст. або SaO2 < 90% із/без PaСO2 > 70 мм рт.ст.), які вказують на ситуацію, що загрожує життю хворого.
ЗАГОСТРЕННЯ ХОЗЛ (Ю.І.Фещенко, Л.О.Яшина, 2004) Рентгенологічне дослідження органів грудної клітки допомагає визначити такі ускладнення, як пневмонія або іншу патологію з подібною симптоматикою. ЕКГ дозволяє виявити гіпертрофію правого шлуночка серця, аритмії, ішемію міокарда. Дослідження харкотиння та антибіотикограма сприяє ідентифікації інфекційного збудника у випадку, коли немає позитивної відповіді на початкове емпіричне лікування антибіотиками. Біохімічні дослідження крові дозволяють визначити електролітні порушення. Антибактеріальна терапія загострення ХОЗЛ призначається при наявності ознак інфекції (збільшення кількості та підвищення ступеню гнійності харкотиння та/або лихоманки).
ХАРАКТЕРИСТИКА ЗАГОСТРЕНЬ ХОЗЛ Фізикальні данні: Гемодинаміка Стабільна Стабільна Стабільна / нестабільна Участь дихальних мязів, тахіпное ні ++ +++ Персистенція симптомів після початку лікування Ні ++ +++
ХАРАКТЕРИСТИКА ЗАГОСТРЕНЬ ХОЗЛ + - малоймовірно; ++ - ймовірно; +++ - високоймовірно. *- включає визначення Ра О2, Ра СО2 і рН; ** - біохімічний аналіз крові передбачає визначення електролітів і показників, що характеризують функцію печінки і нирок; *** - якщо пацієнт отримує теофілін, варфарин, карбамазепін, дігоксин; **** - призначення можливе, якщо хворий недавно отримував антибіотики
Основні антибіотики, що використовуються при загостренні ХОЗЛ: β-лактам або β-лактам + інгібітор β-лактамаз (амоксицилін/клавуланад 625 мг кожні 8 годин per os); макроліди (азітроміцин 500 мг на добу протягом трьох днів, кларитроміцин 250-500 мг кожних 12 годин протягом п’яти днів); фторхінолони ІІ покоління (офлоксацин 400 мг кожних 12 годин per os або ципрофлоксацин 500 мг кожних 12 годин per os);
Основні антибіотики, що використовуються при загостренні ХОЗЛ: респіраторні фторхінолони (левофлоксацин 500 мг кожних 24 години per os або моксифлоксацин 400 мг кожних 24 години per os); цефалоспорини ІІ-ІІІ покоління (цефуроксим аксетил 750 мг кожних 12 години per os або цефіксим 400 мг кожних 24 години per os); тетрацикліни (доксициклін 100 мг кожних 12 години per os).
Варіанти загострень ХОЗЛ і вибір антибактеріальної терапії Варіанти загострень Характеристика хворих Актуальні мікроорганізми Антибактеріальні засоби І ряду Альтернативні препарати «Прості» загострення Любий вік, менше 4-х загострень в рік, відсутність супутніх захворювань, ОФВ1 < 50 % від належного H. influzae, M.catarrhalis, Str.pneumonie β-лактами (амоксицилін, цефуроксим аксетил), доксициклін, «нові» макроліди (кларитроміцин, азитроміцин, рокситроміцин, диритроміцин) Амоксицилін /клавуланова кислота. Респіраторні фторхінолони
НЕІНВАЗИВНА ШВЛ Неінвазивна ШВЛ забезпечує надходження збагаченого киснем газу через респіратор до пацієнта без інкубації трахеї (через носову чи ротоносову маску або загубник). Вказаний метод відрізняється від інвазивного меншим ризиком механічного пошкодження порожнини рота і дихальних шляхів, інфекційних ускладнень і не потребує введення седативних препаратів, міорелаксантів і анальгетиків. Найчастіше застосовується респіраторна підтримка з позитивним тиском.
Покази до неінвазивної штучної вентиляції легень: важка задишка з участю допоміжної мускулатури і парадоксальними рухами черевної стінки; частота дихання >25 в 1 хвилину; ацидоз (рН 7,3-7,35) і гіперкапнія (Ра СО2 – 45-60 мм рт. ст.).
Інвазивна ШВЛ передбачає інтубацію дихальних шляхів або накладання трахеостоми.Інвазивна ШВЛ повинна застосовуватися лише при важкому стані хворого і тільки при неефективності інших заходів.
Покази до інвазивної штучної вентиляції легень: важка задишка з участю допоміжної мускулатури і парадоксальними рухами черевної стінки; частота дихання >35 в 1 хвилину; важка гіпоксемія (рО2
Лікування важких загострень ХОЗЛ у відділенні невідкладної допомоги передбачає застосування наступних заходів: оксигенотерапії; вентиляційної підтримки (неінвазивної, рідше – інвазивної); Бронхолітиків: 2-адреноміметиків короткої дії і/чи іпратропія броміду через дозований інгалятор із спейсером великого об’єму по два вдоха кожні 2-4 год або через небулайзер. При неефективності можливе в/в введення еуфіліну; глюкокортикостероїдів (преднізолон 30-40мг per os протягом 10-14 днів). При неможливості перорального прийому –еквівалентна доза внутрішньовенно. антибіотиків ( за показах).
БРОНХІАЛЬНА АСТМА БРОНХІАЛЬНА АСТМА – хронічне запальне захворювання дихальних шляхів, яке спричинене значною кількістю клітин та медіатоів запалення. Хронічне запалення призводить до гіперреактивності бронхів, що проявляється рецидивуючими симптомами свистячого дихання, ядухи, скованості у грудній клітці, кашлю, особливо вночі та зранку. Ці епізоди, звичайно, пов’язані з розповсюдженою, але варіабельною бронхообструкцією, яка зворотна спонтанно або під впливом терапії (наказ МОЗ України від 28.10.2003 р. № 499)
В запальному процесі при бронхіальній астмі приймають участь п’ять типів клітин: опасисті клітини та медіатори запалення, що виділяються з них; еозинофільні гранулоцити та їх медіатори; Т-лімфоцити; епітеліальні клітини і пов’язані з ними медіатори; макрофаги.
ХРОНІЧНЕ ЗАПАЛЕННЯ ПРИ БРОНХІАЛЬНІЙ АСТМІ ПРОХОДИТЬ НАСТУПНІ ЕТАПИ: гостра обструкція – зумовлена спазмом гладеньких м’язів бронхів; підгостра обструкція – набряк слизової оболонки дихальних шляхів; хронічна обструкція – обтурація термінальних відділів дихальних шляхів в’язким секретом; прогресуюча обструкція – незворотній процес зумовлений склеротичними змінами в стінці бронхів. Перших три етапи обструкції зворотні.
ФАКТОРИ РИЗИКУ ВИНИКНЕННЯ БРОНХІАЛЬНОЇ АСТМИ Сприяючі фактори Провокуючі фактори Причинні фактори ● Атопія ● Спадковість Побутові алергени ● домашній пил ● алергени домашніх тварин та тарганів ● гриби Зовнішні алергени ● гриби ● пилок Ацетилсаліцилова кислота 4. Професійні алергени Респіраторні інфекції Дитячий вік Їжа Повітряні полютанти Куріння ● пасивне ● активне
ПАТОГЕНЕЗ БРОНХІАЛЬНОЇ АСТМИ В патогенезі бронхіальної астми виділяють 4 стадії: перша – імунологічна (під впливом алергенів утворюються антитіла або виникає сенсибілізація лімфоцитів); друга – патохімічна (при повторному впливі алергенів з опасистих клітин виділяються медіатори); третя – патофізіологічна (клінічні прояви); четверта – умовнорефлекторна.
МЕДІАТОРИ РАННЬОЇ ФАЗИ АЛЕРГІЧНОЇ РЕАКЦІЇ 1-ГО ТИПУ ТА ЇХ БІОЛОГІЧНИЙ ЕФЕКТ Медіатори Біологічний ефект З гранул БГ Гістамін Протеази – триптази Гепарин Еозинофільний хемотоксичний фактор А Нейтрофільний хемотоксичний фактор Вазодилятація, збільшення судинної проникливості, свербіж, бронхоспазм Руйнування базальної мембрани кровоносних судин, підсилення виділення гістаміна та міграція ЕГ Формування комплексу з протеазами, руйнування міжклітинного матрикса Хемотаксис ЕГ Хемотаксис НГ
КЛІТИНИ ТА ЦИТОКІНИ, ЩО ПРИЙМАЮТЬ УЧАСТЬ В ПІЗНІЙ ФАЗІ АЛЕРГІЧНОГО ЗАПАЛЕННЯ СЛИЗОВОЇ ОБОЛОНКИ ДИХАЛЬНИХ ШЛЯХІВ (М. Селюк, Л. Высотюк, Е. Соломьяна, 2002)
Клітини Цитокіни макрофаги Т-хелпери 1-го типу Т-хелпери 2-го типу опасисті клітини еозинофыли епітеліальні клітини дихальних шляхів ІЛ-1, ІЛ-6, ІЛ-8, ІЛ-10, гранулоцитарно-моноцитарний колонієстимулюючий фактор (ГМ-КСФ) гамма-інтерферон, ГМ-КСФ, ФНП ІЛ-4, ІЛ-5, ІЛ-6, ІЛ-9, ІЛ-10, ІЛ-13, ГМ-КСФ ІЛ-4, ІЛ-5, ІЛ-10, ГМ-КСФ ГМ-КСФ, ІЛ-3, ІЛ-4, ІЛ-5, ІЛ-8 ІЛ-1 бета, ІЛ-6, ГМ-КСФ
КЛІНІКА ТА ДІАГНОСТИКА БРОНХІАЛЬНОЇ АСТМИ Діагностика бронхіальної астми базується на даних про наявність: алергічних реакцій в анамнезі (на харчові продукти, медикаменти, хімічні речовини, рослини); спадковості; добової або сезонної варіабельності симптомів; експіраторної задишки; відчуття стиснення в грудях; дихального дискомфорту; кашлю, що виникає переважно в ночі або ранком.
КЛІНІКА ТА ДІАГНОСТИКА БРОНХІАЛЬНОЇ АСТМИ Прояви симптомів здебільшого посилюються вночі та в ранковий час. Перебіг бронхіальної астми погіршується при: фізичному навантаженні; вірусній інфекції; впливі алергенів (харчових, свійських тварин, домашнього пилу, пилку рослин);
КЛІНІКА ТА ДІАГНОСТИКА БРОНХІАЛЬНОЇ АСТМИ палінні; перепаді зовнішньої температури; сильних емоціях (плачу, сміху); дії хімічних аерозолів; прийомі деяких ліків (НПЗП, β-блокатори).
КРИТЕРІЇ ПОРУШЕННЯ ФУНКЦІЇ ЗОВНІШНЬОГО ДИХАННЯ ПРИ БА наявність ознак бронхіальної обструкції: значення пікової об’ємної швидкості видиху (ПОШвид) та об’єму форсованого видиху за першу секунду (ОФВ1) менше 80% від належних; добова варіабельність ПОШвид і ОФВ1 більше 20%; виражена зворотність бронхіальної обструкції: підвищення рівня ПОШвид і ОФВ1 більше 15% або 200 мл за результатами фармакологічної проби з β2-агоністами короткої дії.
АЛЕРГОЛОГІЧНЕ ДОСЛІДЖЕННЯ алергологічний анамнез: наявність у хворого екземи, сінної лихоманки або БА чи атопічних захворювань у членів його родини; позитивні шкірні проби з алергенами; підвищення рівня загального чи специфічного Ig E. прік-тести.
АЛЕРГОЛОГІЧНЕ ДОСЛІДЖЕННЯ ГІПЕРРЕАКТИВНІСТЬ БРОНХІВ Позитивні результати провокаційного тесту з: гістаміном, алергенами та інгаляційними хімічними сполуками; фізичним навантаженнями.
Можливості пікфлоуметрії Дозволяє веріфікувати діагноз на ранніх етапах. Дозволяє визначити: зворотність бронхіальної обструкції; важкість перебігу бронхіальної астми; гіперреактивність бронхів; загострення астми; професійну астму; ефективність лікування.
Додаткові методи обстеження Рентгенографія легень Дослідження харкотиння. Клінічний аналіз крові. ЕКГ. IgE в сироватці крові.
ФАРМАКОТЕРАПІЯ ХВОРИХ НА БРОНХІАЛЬНУ АСТМУ Медикаментозну терапію хворих на БА проводять з використанням різних шляхів введення препаратів – інгаляційного, перорального та парентерального. Найбільшу перевагу має інгаляційний шлях. Препарати для базисної терапії, які контролюють перебіг БА, застосовують щоденно, тривалий термін, що допомагає досягти та підтримувати ремісію захворювання. Препарати швидкої допомоги застосовують для зняття гострого бронхоспазму та інших симптомів БА. Найбільш ефективними являються β2-агоністи короткої дії.
ФАРМАКОТЕРАПІЯ ХВОРИХ НА БРОНХІАЛЬНУ АСТМУ Ознаками контрольованого перебігу БА вважають: мінімально виражені (в ідеалі відсутні) хронічні симптоми, включаючи нічні; мінімальні (нечасті) загострення;
ФАРМАКОТЕРАПІЯ ХВОРИХ НА БРОНХІАЛЬНУ АСТМУ відсутність стану, який вимагає невідкладної допомоги; мінімальна (в ідеалі відсутня) необхідність в застосуванні β2-агоністів короткої дії; відсутність зниження активності, в тому числі фізичної; варіабельність ПОШвид впродовж доби менше 20%; близькі до нормальних значень (кращих для хворого) показники ПОШвид; мінімальні або відсутні побічні ефекти терапії.
Ступінь I – інтермітуюча бронхіальна астма Клінічні симптоми до початку лікування: короткочасні симптоми рідше 1 разу на тиждень; короткі загострення від кількох годин до кількох днів; нічні симптоми астми виникають рідше 2 разів на місяць; відсутність симптомів і нормальна функція легень між загостреннями;
Ступінь I – інтермітуюча бронхіальна астма ПОШвид або ОФВ1 >80 % від прогнозованого значення, відхилення
СТУПІНЬ II- ЛЕГКА ПЕРСИСТУЮЧА БРОНХІАЛЬНА АСТМА Клінічні симптоми до початку лікування: симптоми 1 раз на тиждень або частіше, але рідше 1 разу на день; загострення захворювання можуть порушувати активність і сон; нічні симптоми астми частіше 2 разів на місяць; хронічні симптоми потребують введення бета-2-агоністів майже щодня; ПОШвид або ОФВ1 >80 % від прогнозованого значення, відхилення = 20-30 %.
СТУПІНЬ II- ЛЕГКА ПЕРСИСТУЮЧА БРОНХІАЛЬНА АСТМА Лікування Щоденне тривале лікування протизапальними засобами для контролю за симптомами БА. перевагу надають інгаляційним глюкокортикостероїдам (беклометазону або будесоніду у дозі 200-500 мкг/добу, або флутіказону 100-250 мкг/добу).
СТУПІНЬ II- ЛЕГКА ПЕРСИСТУЮЧА БРОНХІАЛЬНА АСТМА у випадку недостатнього контролю за захворюванням замість підвищення дози ІГКС додатково призначають бета-2-агоніст пролонгованої дії салметерол в дозі 50-100 мкг/добу. Перевагу має призначення фіксованої комбінації в одній лікарській формі салметеролу (25 мкг в одній дозі) та ІГКС флутіказону (50 мкг в одній дозі) – препарат Серетид 25/50 1-2 дози двічі на добу;
СТУПІНЬ II- ЛЕГКА ПЕРСИСТУЮЧА БРОНХІАЛЬНА АСТМА менш ефективним є застосування теофілінів (вони потребують моніторингу вмісту в сироватці крові), кромонів, модифікаторів лейкотрієнів; при необхідності: інгаляційні бета-2-агоністи короткої дії, але не частіше 3-4 разів на день.
СТУПІНЬ III – СЕРЕДНЬОЇ ВАЖКОСТІ ПЕРСИСТУЮЧА БРОНХІАЛЬНА АСТМА Клінічні симптоми до початку лікування: щоденні симптоми; загострення викликають порушення активності і сну; нічні симптоми астми виникають більше 1 разу на тиждень; хронічні симптоми, що вимагають щоденного використання бета-2-агоністів короткої дії; ПОШвид або ОФВ1 60-80 % від прогнозованого значення, відхилення >30 %.
Лікування: беклометазону або будесоніду у дозі 400-1000 мкг/добу, або флутіказону 250-500 мкг/добу). у випадку недостатнього контролю за захворюванням замість підвищення дози ІГКС додатково призначають бета-2-агоніст пролонгованої дії салметерол в дозі 50-100 мкг/добу. Перевагу має призначення фіксованої комбінації в одній лікарській формі салметеролу (25 мкг в одній дозі) та ІГКС флутіказону (125 мкг в одній дозі) – препарат Серетид 25/125 1-2 дози двічі на добу;
Лікування: альтернативою інгаляційним бета-2-агоністам пролонгованої дії можуть бути теофіліни пролонгованої дії (з контролем концентрації препарату в сироватці крові), бета-2-агоністи для перорального прийому, модифікатори лейкотрієнів. Ці препарати менш ефективні, ніж бета-2-агоніст пролонгованої дії, та мають більший ризик виникнення побічних ефектів; при необхідності: інгаляційні бета-2-агоністи короткої дії, але не частіше 3-4 разів на день, інгаляційні холінолітики.
СТУПІНЬ 4 – ВАЖКА ПЕРСИСТУЮЧА БРОНХІАЛЬНА АСТМА Клінічні симптоми до початку лікування: постійна наявність денних симптомів; часті загострення; часті симптоми астми; обмеження фізичної активності через астму; ПОШвид або ОФВ130 %.
Лікування: щоденне тривале лікування протизапальними засобами для контролю за симптомами БА.
Лікування: перевагу надають інгаляційним глюкокортикостероїдам (беклометазону або будесоніду у дозі 1000-2000 мкг/добу, або флутіказону 500-1000 мкг/добу). у випадку недостатнього контролю за захворюванням замість підвищення дози ІГКС додатково призначають бета-2-агоніст пролонгованої дії салметерол в дозі 50-100 мкг/добу. Перевагу має призначення фіксованої комбінації в одній лікарській формі салметеролу (25 мкг в одній дозі) та ІГКС флутіказону (250 мкг в одній дозі) – препарат Серетид 25/250 1-2 дози двічі на добу;
Лікування: можливе призначення інгаляційних глюкокортикостероїдів чотири рази на добу, що інколи підвищує контроль за захворюванням; додатково можуть призначатись теофіліни пролонгованої дії (з контролем концентрації препарату в сироватці крові), бета-2-агоністи для перорального прийому, модифікатори лейкотрієнів; у разі необхідності призначають пероральні глюкокортикостероїди в мінімально можливих дозах для досягнення ефекту, бажано один раз на добу, вранці; при необхідності: інгаляційні бета-2-агоністи короткої дії, але не частіше 3-4 разів на день.
КОНТРОЛЬ ЗА ПЕРЕБІГОМ БРОНХІАЛЬНОЇАСТМИ ВІДСУТНІЙ, ЯКЩО: симптоми (кашель, свистяче дихання, задишка) спостерігаються частіше 3 разів на тиждень; симптоми з’являються в ночі або ранком; хворий збільшив частоту прийому бронходилятаторів короткої дії; збільшились добові коливання ПОШвид.
Препарати мембраностабілізуючої дії Кромоглікат натрію (кромолін) Капсули для інгаляцій 1 капсула 20 мг. Початкова доза 4 капсули на добу. Для тривалого використання 1 капсула 2-3 рази на добу Кромоглікат натрію (інтал) Дозований аерозоль для інгаляцій, 112 доз 1 доза містить 5 мг кромоглікату натрію Недокроміл натрію (тайлет) Дозований аерозоль для інгаляцій, 112 доз 1 доза містить 2 мг недокромілу натрію. Призначається 2-4 рази на день Кромоген Дозований аерозоль для інгаляцій, 112 доз 1 доза містить 5 мг кромоглікату натрію. Добова доза до 8 інгаляцій
Інгаляційні глюкокортикостероїди Беклометазону дипроппіонат (бекломет) Дозований аерозоль для інгаляцій, 200 доз 1 доза містить 200 мкг діючої речовини. Добова доза до 1200 мкг Беклометазону дипроппіонат (бекломет, ізіхелер) Сухопорошковий інгалятор, 200 доз 1 доза містить 200 мкг діючої речовини. Добова доза до 1600 мкг Беклометазону дипроппіонат (беклазон) Сухопорошковий інгалятор, 200 доз 1 доза містить 100 або 250 мкг діючої речовини Добова доза до 2000 мкг
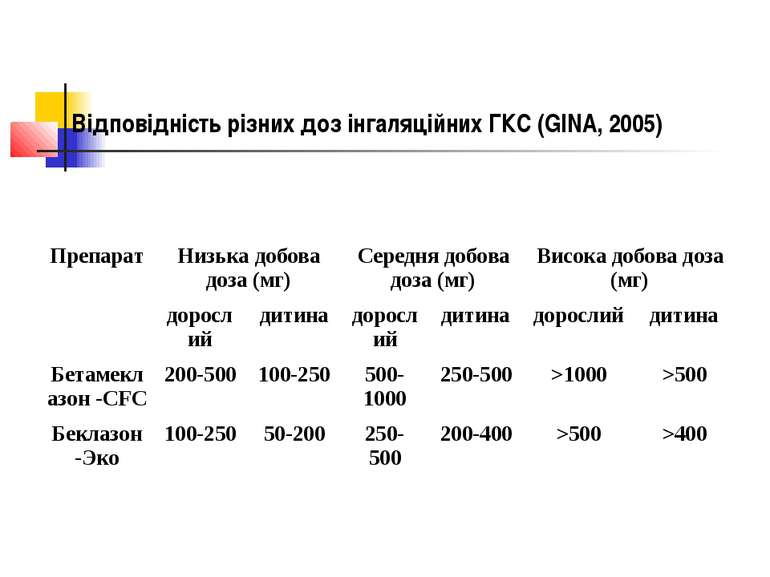
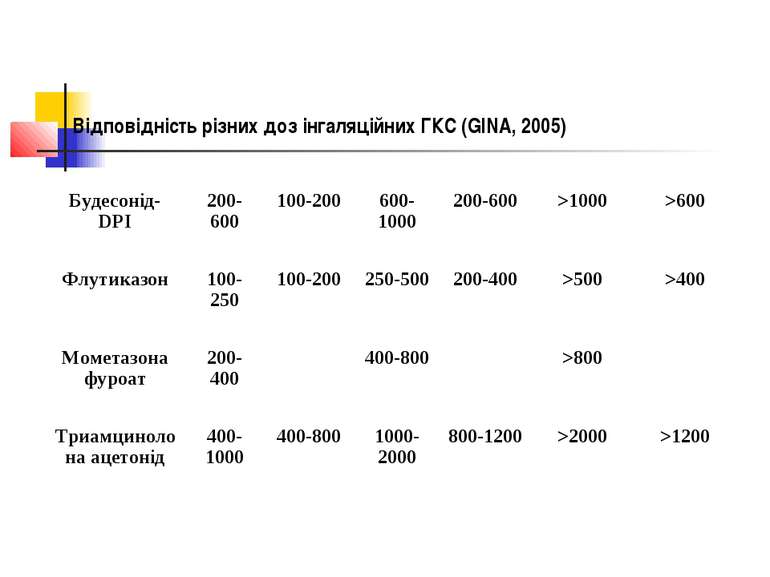
Відповідність різних доз інгаляційних ГКС (GINA, 2005) Препарат Низька добова доза (мг) Середня добова доза (мг) Висока добова доза (мг) дорослий дитина дорослий дитина дорослий дитина Бетамеклазон -CFC 200-500 100-250 500-1000 250-500 >1000 >500 Беклазон -Эко 100-250 50-200 250-500 200-400 >500 >400
БРОНХОРОЗШИРЮЮЧІ ПРЕПАРАТИ Фенотерол гідробромід (беротек) Дозований аерозоль для інгаляцій, 300 доз 1 доза містить 100 мкг діючої речовини. Максимальна добова доза - 8 інгаляцій Сальбутамол (саламол) Дозований аерозоль для інгаляцій, 200 або 400 доз 1 доза містить 0,1 мг діючої речовини. Максимальна добова доза - 8 інгаляцій Таблетки в упаковці 30 або 250 табл. 1 табл. містить 2 або 4 мг сальбутамолу. Максимальна добова доза – 8 мг
Теофіліни пролонгованої дії Тео-Дур Таблетки 100,200,300мг До 600 мг на добу в 2 прийоми Теопек Капсули 100,200,300 мг До 600 мг на добу в 2 прийоми Ретафіл Капсули 300 мг До 600 мг на добу в 2 прийоми Еуфілонг (ІІ покоління теофілінів) Капсули 250, 350,500мг Не більше 500 мг на добу в 1 прийом Тео-24 (ІІ покоління теофілінів) Капсули 1200, 1500 мг Не більше 1500 мг на добу в 1 прийом
Комбіновані протиастматичні препарати Інтал-плюс (кромоглікат натрію + сальбутамол) Дозований аерозоль для інгаляцій, 200 доз Містить кромоглікату натрію 1 мг, сальбутамолу 100 мкг Максимальна добова доза – 8 вд. Дітек (фенотерол+ динатрію кромоглікат) Дозований аерозоль для інгаляцій, 200 доз Містить фенотеролу 0,05 мг, динатрію кромоглікату 1 мг. Максимальна добова доза – 8 вд.
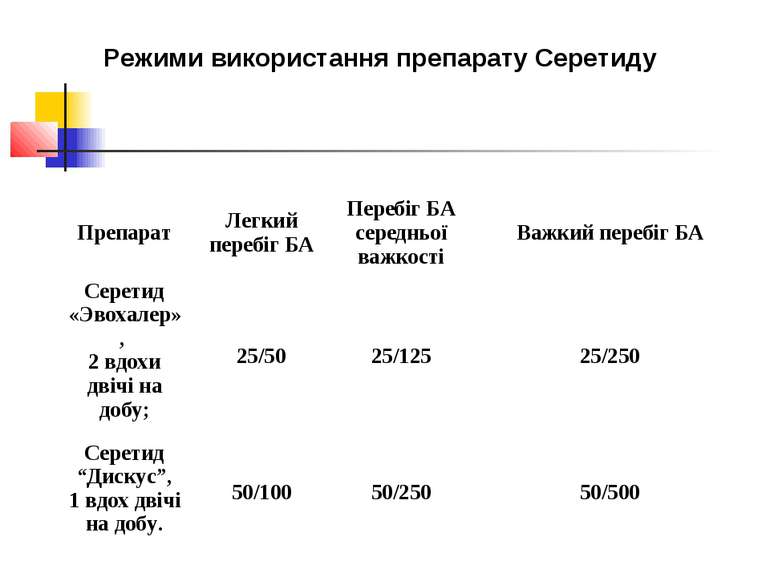
Режими використання препарату Серетиду Препарат Легкий перебіг БА Перебіг БА середньої важкості Важкий перебіг БА Серетид «Эвохалер», 2 вдохи двічі на добу; 25/50 25/125 25/250 Серетид “Дискус”, 1 вдох двічі на добу. 50/100 50/250 50/500
Вагітність (В.І. Медведь, І.М. Мелліна, С.М. Дикусарова, 2000). Протягом вагітності приблизно у 1/3 хворих перебіг астми погіршується, у 1/3 покращується, у 1/3 не змінюється. Недостатній контроль за симптомами астми негативно впливає на плід: зростає перинатальна смертність та частота передчасних пологів, частіше спостерігається знижена маса плоду. Тому використання медикаментів для лікування астми виправдане навіть у тих випадках, коли їх безпечність при вагітності не є повністю доведеною.
Вагітність (В.І. Медведь, І.М. Мелліна, С.М. Дикусарова, 2000). Більшість препаратів, які використовуються для лікування БА та ринітів, за вийнятком альфа-адреноміметиків (бромфеніраміну і епінефрину), не мають значного впливу на плід. Вживання теофілінів (контроль концентрації в крові обов’язковий), натрію кромоглікату, інгаляційних беклометазону та бета-2-агоністів не супроводжується негативним впливом на плід. Для уникнення гіпоксії плоду всі загострення БА повинні інтенсивно лікуватися. Лікування включає бета-2-агоністи короткої дії, введені за допомогою небулайзера, кисень, за необхідності – системні глюкокортикостероїди.
Хірургія Гіперчутливість бронхів, бронхообструкція та гіперсекреція слизу сприяють інтра- та післяопераційним респіраторним ускладненням. Оцінку перебігу астми та визначення легеневої функції необхідно проводити за кілька днів до оперативного втручання. Якщо у хворого ОФВ1 < 80% від найкращого індивідуального показника, хворому рекомендовано за кілька днів до операції провести лікування коротким курсом ГКС.
Хірургія Пацієнтам, що отримували системні ГКС протягом останніх шести місяців, оперативні втручання повинні проводитись під прикриттям системних ГКС (гідрокортизон в дозі 100 мг кожні 8 годин довенно), які відміняють через 24 години після оперативного втручання.
Фізична активність Для більшості хворих з БА фізична активність є важливим тригером у виникненні приступу астми. Інгаляція бета-2-агоністів короткої дії перед навантаженням є найефективнішим методом профілактики загострень БА. Більшість медикаментів (натрію кромоглікат, недокроміл, антихолінергічні, теофіліни, ІГКС, антигістамінні, антилейкотрієнові, бета-2-агоністи тривалої дії) ефективно усувають симптоми АФН.
Респіраторні інфекції. Епідеміологічне дослідження вказують, що погіршення симптомів астми можуть викликати віруси, хламідії, мікоплазму і рідше – бактерії. Вірусна інфекція є «ад’ювантом» у виникненні запалення і призводить до розвитку пошкодження під впливом запальних медіаторів. Лікування інфекційних ускладнень включає короткодіючі бета-2-агоністи і раннє призначення оральних ГКС чи підвищення дози ІГКС протягом кількох тижнів після інфекції.
Аспірин-зумовлена астма АЗА У пацієнтів з АЗА спостерігається постійне запалення, що проявляється еозинофілією, злущенням епітелію, продукцією цитокінів і порушенням регуляції адгезії молекул. У випадку визначення непереносимості аспірину чи НПЗП цей діагноз діє протягом всього життя.
Аспірин-зумовлена астма АЗА Пацієнти повинні уникати аспірину, інших аналгетиків, що інгібують ЦОК та гідрокортизону гемісукцинату. Основними препаратами для лікування таких хворих є ГКС, антилейкотрієнові препарати. Для хворих, що вимагають лікування НПЗП, можливе проведення десенсибілізації в стаціонарних умовах.
ГОСТРИЙ ПЕРЕБІГ БРОНХІАЛЬНОЇ АСТМИ (Б.М.Пухлик, 2006) Ознаками розвитку гострого перебігу БА (раніше визначалось як астматичний стан) являються: скарги на підсилення задишки, кашлю, поява свистящих хрипів; мала ефективність бронхолітиків; об′єктивні дані: підвищена частота дихання, вимушене положення хворого, участь в акті дихання допоміжної мускулатури, поява свстящих хрипів; функціональні дані: зниження ПШВ або ОФВ1 менше 80№ від належної величини.
ГОСТРИЙ ПЕРЕБІГ БРОНХІАЛЬНОЇ АСТМИ (Б.М.Пухлик, 2006) Завдання лікаря: при можливості – припинення контакту хворого з антигеном; поставити під сумнів доцільність та адекватність лікування БА; виявити можливість наявності ускладнень БА (ателектаз, спонтанний пневмоторакс) або наявність супутніх захворювань (інфекція, пневмонія); виключити наявність медикаментозної, харчової, інсектицидної алергії. Якщо стан хворого зумовлено тільки гострим перебігом БА необхідно провести:
ГОСТРИЙ ПЕРЕБІГ БРОНХІАЛЬНОЇ АСТМИ (Б.М.Пухлик, 2006) дві інгаляції β-агоністами короткої дії адренорецепторів короткої дії (салшьбутамол, фенотерол) бажано через спейсер. При неефективності або наявності можливості – через небулайзер (1-2 небули сальбутамолу (2,5-5,0 мг)на інгаляцію або по 0,5-1,5 мл розчину фенотеролу у фізіологічному розчині протягом 5-10 хвилин. Якщо покращення не наступає, виконують повторні інгаляції сальбутамола по 2,5 мг кожні 20 хвилин протягом години. Якщо покращення не наступає, виконують повторні інгаляції в тій же дозі препарату кожних 20 хвилин. Дітям – 0,5-1,0 мл (10-20 крапель) на одну інгаляцію;
ГОСТРИЙ ПЕРЕБІГ БРОНХІАЛЬНОЇ АСТМИ (Б.М.Пухлик, 2006) використання беродуалу через небулайзер або безперервну інгаляцію розчину сальбутамолу чи тербуталіна.. В такий спосіб інгаляційні β2-агоністи можуть бути використані в більш високих дозах протягом тривалого терміну, чим було рекомендовано до останнього часу. Однак, така процедура повинна виконуватись тільки в умовах шпиталя;
ГОСТРИЙ ПЕРЕБІГ БРОНХІАЛЬНОЇ АСТМИ (Б.М.Пухлик, 2006) ввести довенно крапельно ГКС. Адекватною дозою гідрокортизону являється 4 мг/кг кожні 6 годин, а преднізалону – 1-2 мг/кг кожні 6 годин відносно обидвох препаратів;
ГОСТРИЙ ПЕРЕБІГ БРОНХІАЛЬНОЇ АСТМИ (Б.М.Пухлик, 2006) сучасна стратегія лікування не рекомендує використання амінофіллінів, однак при відсутності небулайзерів або за проханням хворого можливе введення еуфілліну 2,4.% розчину 10,0-20,0 мл довенно протягом 10 хвилин, або в дозі насичення 6мг/кг амінофілину протягом 10-20 хвилин, з наступною пролонгованою інфузією із швидкістю 1 мг/кг/год, за умови ретельного моніторінгу сороваткової концентрації теофіліна та підтримання його рівня в межах 10-20 мкг/мл;
ГОСТРИЙ ПЕРЕБІГ БРОНХІАЛЬНОЇ АСТМИ (Б.М.Пухлик, 2006) оксигенотерапія. Контроль адекватного насичення за даними пульсоксиметрії, черезшкірної капнометрії; при неефективності інтубація хворого з проведенням ШВЛ.
ГОСТРИЙ ПЕРЕБІГ БРОНХІАЛЬНОЇ АСТМИ (Б.М.Пухлик, 2006) Ознаками виходу хворого з гострого перебігу БА є покращення загального стану, зменшення страху смерті, задишки, кількості сухих хрипів або, навпаки, поява хрипів в легенях при стані “німої легені” , покращення покаників ФЗД.
ЗАГОСТРЕННЯ БА це епізоди прогресивного наростання кашлю, задишки, поява свистящих хрипів, ядухи, відчуття нестачі повітря та різні поєднання цих симптомів.
ЗАГОСТРЕННЯ БА Характеризується зменшенням об”єму повітря, що видихається (ОФВ 1 та ПШВ < 60% від належного або найкращого значення для даного пацієнта).
ПРИЧИНИ ЗАГОСТРЕННЯ БА НЕДОСТАТНЯ ТРИВАЛІСТЬ ЛІКУВАННЯ БАЗИСНИМИ ПРЕПАРАТАМИ: іГКС, пролонгованими бронходилятаторами. Припинення вживання або зменшення дози системних кортикостероїдів хворими, що тривало їх використовували. Вірусна інфекція.
Госпітальний етап лікування Початкова оцінка тяжкості загострення За результатами обстеження – аускультація, участь в диханні допоміжної мускулатури, ЧСС, ЧД, ПОШвид, ОФВ1, Sa O2, вимірювання газів артеріальної крові у вкрай тяжких випадках, інші дослідження за показами
Госпітальний етап лікування Початковий етап лікування:інгаляційні - агоністи короткої дії кожні 20 хв протягом 1 години;оксигенотерапія до досягнення рівня Sa O2 90%;системні глюкокортикоїди (у разі відсутності негайної відповіді на лікування або хворий недавно приймав глюкокортикоїди, або приступ ядухи тяжкий)
Госпітальний етап лікування оксигенотерапія до досягнення рівня Sa O2 90%, - системні глюкокортикоїди (у разі відсутності негайної відповіді на лікування або хворий недавно приймав глюкокортикоїди, або приступ ядухи тяжкий
Госпітальний етап лікування Повторна оцінка ПОШвид, ОФВ, Sa O2, інші дослідження за показами
Тяжке загострення БА - це важкий приступ бронхіальної астми, який має затяжний перебіг і характеризується гостро-прогресуючою дихальною недостатністю, що зумовлена обструкцією дихальних шляхів при формуванні резистентності до бронхолітиків.
ПРИЧИНИ ВИНИКНЕННЯ ТЯЖКОГО ЗАГОСТРЕННЯ БРОНХІАЛЬНОЇ АСТМИ: вірусна інфекція; раптова відміна кортикостероїдів у гормонозалежних хворих; передозування β2-агоністів; медикаментозна алергія на фоні прийому нестероїдних протизапальних засобів, β-блокаторів, інгібіторів ангіотензинперетворюючого ферменту, антибіотиків; масивний контакт із специфічним алергеном.
ПРИНЦИПИ ТЕРАПІЇ ТЯЖКОГО ЗАГОСТРЕННЯ БРОНХІАЛЬНОЇ АСТМИ: усунення гіпоксимії усунення гіперкапнії покращення прохідності бронхів відновлення чутливості β2-адренорецепторів бронхів нормалізація гемостазу
Тактика призначення глюкокортикостероїдів при середній важкості загострення БА: початкова доза преднізолону 60 мг в/в струминно; через 2-3 години, якщо стан хворого не покращується, разова доза збільшується до 90 мг або до преднізолону додається гідрокортизону гемісуксинат або фосфат в/в по 125 мг кожних 6-8 год. Якщо стан хворого покращується, то продовжують вводити преднізолон по 30 мг кожних 3 години з поступовим збільшенням інтервалу.
Тактика призначення глюкокортикостероїдів при середній важкості загострення БА: Поряд з парентеральним введенням преднізолону призначають преднізолон внутрішньо по 30-40 мг на добу. Після виведення хворого із стадії тяжкого загострення добову дозу преднізолону щоденно зменшують на 20-25%.
Тактика призначення глюкокортикостероїдів при важкому загостренні БА: в порівнянні з першою стадією астматичного статусу разова доза преднізолону збільшується в 1,5-3 рази і введення його здійснюється кожних 1-1,5 години або безперервно в/в крапельно. При відсутності ефекту разову дозу збільшують до 150 мг і одночасно вводять гідрокортизону гемісукцинату 125-150 мг кожні 3 години.
Тактика призначення глюкокортикостероїдів при важкому загостренні БА: Відсутність ефекту впродовж 1,5-3 години і збереження картини “німої легені” вказує на необхідність проведення бронхоскопії та посегментарного лаважу бронхів. На фоні глюкокортикоїдної терапії продовжується киснева інгаляційна терапія, інфузійна терапія, в/в введення еуфіліну, заходи по покращенню дренажної функції бронхів.
Інгаляційна терапія Режим дозування 2 агоністів швидкої дії (сальбутамол, альбутерол) переривчастий: 0,03мг/кг 0,5% (2,5-5,0мг) розчину сальбутамолу для інгаляції розчинити в 3-5 мл візіологічного розчину хлориду натрію Інгалюють через небулайзер кожні 20 хвилин по 2-4 вдохи до покращення стану; за умови використання дозованого аерозольного інгалятора (рДМІ) одноразова адекватна доза становить 400 – 1000 мкг. Препарат вводять 3 рази на годину.
Інгаляційна терапія безперервний: постійна інгаляція вказаної дози препарату через небулайзер одночасно з подачею кисню 6-7 л/хв. Режим дозування антихолінергічних засобів (іпрапропіуму броміду): 0,5 мг розчиненого в 3-5мл фізрозчину інгалюють через небулайзер кожні 20хв. Можливе змішування сальбутамолу та іпрапропіуму броміду в камері небулайзера (Ю.М.Мостовий, 2002). Аналіз численних рандомізованих досліджень дає право вважати, що інгаляційні антихолінергічні засоби забезпечують додаткові ефекти у дітей та дорослих з гострою астмою, що лікувалися 2 агоністами у відділеннях невідкладної допомоги.
Тактика лікування еуфіліном Еуфілін вводиться в/в в початковій дозі 5-6 мг/кг (15 мл 2,4% розчину для людини з масою 70 кг) на протязі 10-15 хв. Після цього препарат вводиться в/в крапельно із розрахунку 0,9 мг/кг за годину (2,5 мл/год) до покращення стану хворого, а потім така ж сама доза на протязі 6-8 год (підтримуюча доза). За добу хворому дозволяється ввести 1,5- 2 г (62-83 мл 2,4% розчину еуфіліну).
Інфузійна терапія проводиться з метою гідратації, покращення мікроциркуляції, розрідження бронхіального секрету, корекції електролітного та кислотно-лужного стану організму. Загальна кількість рідини, що вводиться, складає 2-3 л на добу під контролем ЦВТ (не вище 12 мм вод.ст.) та швидкості сечовиділення (не менше 80 мл/год без застосування діуретиків). Використовуються гепаринізовані (2500 ОД гепарину на 500 мл рідини) розчини глюкози ізотонічного розчину хлориду натрію, реополюглюкін.
Режим дозування ІГКС в залежності від віку дитини та ступеню важкості БА Групи хворих Перебіг Фліксотид Беклометазон Будесонід 6 міс.-4роки середньоважкий важкий 50мкг 1-2рази 50мкг 3 рази 50мкг 4 рази 50мкг 4 рази - - 4-7 років середньоважкий важкий 50мкг 3 рази 50мкг 4 рази 50мкг 4 рази 100мкг 3 рази 200мкг 2 рази
Сучасна медицина використовує широкий арсенал антибактеріальних засобів. Однак клінічна практика свідчить, що призначення антибіотиків, ще не являється гарантією успішного лікування. Неефективність антибактеріальної терапії може бути пов’язана з причинами медичного характеру: зростання ролі маловідомих збудників з вузьким спектром чутливості до найбільш вживаних антибіотиків;
набута резистентність мікроорганізмів до антибіотиків; збільшення чисельності імуноскомпроментованих осіб (особи похилого та старечого віку; хворі з новоутворами, діабетом, захворюваннями нирок та печінки, важкими хронічними захворюваннями; алкоголіки; наркомани; особи, що отримують кортикостероіди, імунодеприсанти); Друга група об’єктивних причин – виробнича (якість субстанцій антибіотиків, умови виробництва, імідж виробника).
ПЕНІЦИЛІНИ Діючим компонентом молекули пеніцилінів є ß- лактамне кільце. Механізм дії – інгібіція синтезу клітинної стінки бактерій за рахунок пригнічення транспептидаз і порушення синтезу пептидоглікану, що формує клітинну стінку.
ПЕНІЦИЛІНИ Тип дії – бактеріцидний (стрептококи, менінгококи, гонококи, дифтерія, спірохети, сибірка та ін.). Побічні ефекти: алергічні реакції, дисбактеріоз (оксацилін, ампіцилін), нейротоксичність (карбеніцилін), кровоточивість (карбеніцилін, тикарцилін).
КЛАСИФІКАЦІЯ СУЧАСНИХ ПЕНІЦИЛІНІВ: (Нетяженко В.З. і співав., 2003) 1.Природні: бензилпеніцилін, феноксиметилпеніцилін 2.Напівсинтетичні 2.1. Пеніциліназостабільні: метицилін, оксацилін 2.2. Амінопеніциліни: ампіцилін. амоксицилін 2.3. Карбоксипеніциліни: карбеніцилін, тикарцилін 2.4. Уреїдопеніциліни: азлоцилін, мезлоцилін, піперацилін
ОСНОВНІ ПРЕДСТАВНИКИ ПРЕПАРАТІВ ГРУПИ ПЕНІЦИЛІНУ Назва препарату Форма випуску, разова, добова доза Захищені пеніциліни Амоксиклав (амоксицилін+клавулано-ва кислота) Таблетки 0,625, суспензія (форте) 6,25 г/100 мл у флаконі, суспензія (міте) 3,12 г/200 мл у флаконі, 100 мл флакон для приготування розчину для ін’єкції (600 мг сухої речовини) Ампіциліну натрію+сульбактам натрію (ампісульбін КМП) Флакони для ін’єкції 0,75 та 1,5 г. Разова доза 0,75/1,5 в/м, в/в 3-4 рази на день. Максимальна добова доза 12 г. Аугментин (амоксицилін+ клавуланова кислота) Суха речовина для ін’єкцій 600 мг, 1,22 г у флаконах, таблетки 0,625 Уназін (ампіцилін+сульбактам) Флакон для ін’єкцій по 750 мг, 1,5 г, 3,0 г. Добова доза 3,0 г
Пеніциліни з антипсевдомонадною активністю Пеніциліни третього покоління (карбоксипеніциліни) Тикарцилін з клавулановою кислотою 3 г кожні 3-6 годин в/в, в/м Карбеніцилін 4-8 г на добу, 4-6 введень в/в Пеніциліни четвертого покоління (уреідо-та піперазинопеніциліни) Піперацилін з тазобактамом 3-4 г кожних 4-6 годин (0,2-0,3 г/кг/доб) в/в, в/м Азлоцилін (азлин) 2-16 г, 4-6 введень в/в Мезлоцилін (мезлин) 6-16 г, 4-6 введень в/в Амдиноцилін (коактин) 40-60 мг/кг, 4-6 введень в/в, в/м
ЦЕФАЛОСПОРИНИ – β-лактамні антибіотики з бактерицидною дією, спектр дії залежить від генерації, не діють на ентерококи, лістерії, MRSA. Препарати руйнуються β-лактамазами Г(-) бактерій, але стабільні до β-лактамаз, що продукуються стафілококами.
Препарати І-го покоління. Специфіка антибактеріальної активності: висока активність по відношенню до Г(+)коків (стафілококів, стрептококів, пневмококів, в т.ч. пеніциліноутворюючих штамів, крім ентерококів). Покази до застосування:
Препарати І-го покоління. інфекції верхніх і нижніх дихальних шляхів; інфекції сечовивідних шляхів; інфекції шкіри, м’яких тканин, кісток і суглобів; профілактика післяопераційних ускладнень.
ЦЕФАЛОСПОРИНИ ПЕРШОГО ПОКОЛІННЯ Цефазолін поруч з цефатоксином і цефтріаксоном є одним з препаратів, ефективним для профілактики хірургічної інфекції; Цефалоридин – нефротоксичний; Цефазолін не застосовують в монотерапії при невідомому збуднику, так як він менш активний по відношенню до грамнегативної мікрофлори. Цефалоспорини 1-го покоління не активні по відношенню до синьогнійної палички, не діють на ентерококи, лістерії, MRSA.
Препарати ІІ-го покоління Специфіка антибактиріальної активності: зберігають високу активність по відношенню до грампозитивної мікрофлори як і цефалоспорини І покоління, однак при цьому, більш високо активні до грамнегативної мікрофлори (особливо до: ешерхій, клебсіел, сальмонел, протея). Препарати стійкі до β-лактамаз, що продукуються H. influenzae, M. сatarrhalis, E. сoli, P. mirabilis.
Препарати ІІ-го покоління Покази до застосування: інфекції нижніх дихальних шляхів; тазові та інтраабдомінальні інфекції; сепсіс; менінгіт; гонорея; післяопераційні септичні ускладнення; цефалоспорини ІІ покоління (цефуроксим, цефамандол) застосовують у лікуванні тяжких інфекцій, викликаних H. іnfluenzae
Препарати ІІ-го покоління Біклор (цефаклор) – ретардна форма високоефективна при середньому отиті та синуситі, в тому числі при резистентності міклофлори до амінопеніцилінів (ампіциліну, амоксициліну). Цефалоспорини ІІ покоління не застосовують для лікування інфекцій, викликаних синьогнійною паличкою; Цефокситин, цефметазол, цефатитан активні щодо анаеробних бактерій, в т.ч. B. Fragilis.
Препарати ІІІ-го покоління Специфіка антибактеріальної активності: висока активність по відношенню до грамнегативної мікрофлори (родина Enterobacteriaceae, H. Influenzae, M. Catarralis, N. Gonorrheae, N. meningitidis, включаючи сиьогнійну паличку та анаероби, а також висока стійкість до дії -лактамаз грамнегативних бактерій. По відношенню до грампозитивної мікрофлори поступаються цефалоспоринам І і ІІ поколінь.Цефалоспорини ІІІ покоління використовують для лікування різноманітних тяжких інфекцій, переважно госпітальних.
Препарати ІІI-го покоління Покази до застосувань: інфекції верхніх і нижніх дихальних шляхів; системні інфекції: сепсис, перитоніт; мінінгіт; тяжкі аеробно-анаеробні інфекції; синьогнійна інфекція.
Препарати ІІI-го покоління Цефотаксим (клафоран, талцеф, кефотекс, цефабол, цефтакс, цефантрал) Суха речовина для ін‘єкцій 250 мг, 500 мг, 1 г, 2 г, добова доза – 2-6г; при менінгіті 12-16 г / добу за 4 введення Цефоперазон (цефобід, дар дум, медоцеф, таміцин, гепацеф) Суха речовина для ін’єкцій 1 г, 2 г, разова доза 0,5-1 г, добова – 2-4 г максимальна добова – 12 г; в/в Цефтріаксон (цефтріаксон натрію, роцефін, лонгацеф, цефаксон, триаксон) Суха речовина для ін’єкцій 250 мг, 500 мг, 1 г, разова доза – 1,0-2,0 г, добова доза – до 4,0 г
Препарати ІІI-го покоління цефалоспорини ІІІ покоління ефективні по відношенню до інфекцій, викликаних синьогнійною паличкою (Pseudomonas aeruginosa), причому цефтазидим є найбільш ефективним препаратом цієї групи; цефаперазон /сульбактам – використовують для лікування тяжких госпітальних інфекцій, викликаних стійкими до цефаперазону мікроорганізмами;
Препарати ІІI-го покоління по силі дії на Р. aeruginosa антибіотики можливо розмістити в слідуючій послідовності: цефтазидим – цефоперазон – цефтріаксон – цефотаксим. поєднання цефалоспоринів ІІІ покоління з аміноглікозидами (гентаміцином, амікацином) – посилює дію на чутливі і резистентні штами Pseudomonas aeruginosa, Serratia marcescens, Klebsiela pneumoniаe, Proteus mirabilis, ентеробактерії (в т.ч. Escherichia coli, Enterobacter cloacae). Для зменшення токсичного ефекту при одночасному застосуванні цефалоспоринів і аміноглікозидів їх необхідно вводити окремо за місцем та часом (з різницею не менш 1 години). цефатоксим - препарат першого ряду для лікування аеробно-анаеробних інфекцій, в тому числі аспіраційної пневмонії, інфекціях тазу і черевної порожнини, профілактики інфекційних ускладнень при хірургічних втручаннях на кишечнику.
Препарати IV покоління Специфіка антибактеріальної активності: Зберігають основні властивості цефаспоринів ІІІ покоління, але при цьому мають більш широкий спектр антибактеріальної активності, особливо по відношенню до анаеробів. Основна галузь застосування - тяжкі госпітальні інфекції, викликані полірезистентними штамами бактерій.
Покази до застосування інфекції верхніх і нижніх дихальних шляхів; системні інфекції: сепсис, перитоніт; менінгіт; тяжкі аеробно-анаеробні інфекції; деструктивний панкреатит; синьогнійна інфекція.
Препарати IV покоління Цефепім (аксепім, максипім).Флакони для в/в ін‘єкцій 0,5 г, 1,0 г, 2,0 г добова доза – 4,0 г
ІНГІБІТОРЗАХИЩЕНІ β-ЛАКТАМНІ АНТИБІОТИКИ (комбінація напівсинтетичних пеніцилінів і цефалоспоринів з інгібіторами бактеріальних β-лактамаз) Одним із методів боротьби з резистентністю мікробів, пов’язаною з продукцією ними бета-лактамаз, є застосування спеціальних речовин - лактамного походження, які зв’язують ферменти і тим самим попереджують їх руйнівну дію на - лактамні антибіотики. Ці речовини отримали назву “інгібітори - лактамаз”, а їх комбінації з - лактамними антибіотиками – “інгібіторзахищені - лактами”.
До інгібіторзахищених пеніцилінів відносять: ампіциллін з сульбактамом; амоксіциллін з клавулановою кислотою; піперациллін з тазобактамом; цефаперазон з сульбактамом; тікарциллін з клавулановою кислотою. Амоксіциллін/клавуланат і амоксіцилін/сульбактам переважно використовують для лікування позалікарняних інфекцій, а тікарциллін/клавуланат і піперациллін/тазобактам – при госпітальних.
КАРБАПЕНЕМИ (тієнаміцини)– бета-лактамні антибіотики - інгібітори синтезу клітинної стінки бактерій. Проявляють бактерицидну дію до широкого спектру грампозитивних та грамнегативних патогенних мікроорганізмів, аеробних та анаеробних. Високостійкі до бактерійних β-лактамаз. Ця група препаратів є антибіотиками резерву і призначаються для для лікування тяжких госпітальних інфекцій та сепсису.
Макроліди Макроліди поділяються на: нативні: еритроміцин, олеандоміцин, джоземіцин, мідекаміцин, рокситроміцин, спіроміцин; напівсинтетичні: азитроміцин, кларитроміцин, диритроміцин, мідекаміцину ацетат, флуритроміцин.
Макроліди Сучасні макроліди активні не тільки проти збудників типової пневмонії (стрептококів, гемофільної палички), але і по відношенню до атипових збудників (мікоплазм та хламідій). Вони здатні накопичуватися в тканинах (паренхімі легень, слизовій оболонці бронхів), трахіобронхіальному секреті. Враховуючи безпечність макролідів нової генерації, їх можна застосовувати для лікування хворих з алергією до бета-лактамних антибіотиків, поєднувати з серцевими глікозидами та теофіліном. Механізм дії: бактеріостатична дія шляхом блокування синтезу білку на рибосомах клітин-прокаріотів внаслідок порушення взаємодії між рибосомою та пептидил-тРНК.
Макроліди Макроліди і азоліди проявляють антагонізм з пеніцилінами, лінкозамінами та синергізм з тетрациклінами, аміноглікозидами
Фторхінолони (ФХ) Єдиний клас синтетичних препаратів здатний конкурувати з природніми і напівсинтетичними антибіотиками.
Специфіка антибактеріальної активності: швидка бактерицидна дія по відношенню до більшості чутливих до них мікроорганізмів, що дозволяє лікувати захворювання будь-якого ступеню важкості; проявляють високу активність по відношенню до внутрішньоклітинних збудників; концентрація фторхінолонів в органах і тканинах значно перевищує плазменну.
Специфіка антибактеріальної активності: За механізмом дії фторхінолони відносяться до бактеріцидних препаратів, основний механізм дії яких полягає в порушенні синтезу ДНК бактеріальної клітини. В якості основної точки прикладання ФХ вибирають дві мішені: 1) блокада ДНК-гірази – ферменту, що відповідає за процес спіралізації ДНК бактеріальної клітини (руйнування генетичного коду бактерій без зворотнього відновлення); 2) блокада топомерази IV-фермента, що відповідає за відокремлення дочірних молекул ДНК (Сидоренко С.В., 2003).
ХІНОЛОНИ / ФТОРХІНОЛОНИ ПОДІЛЯЮТЬСЯ НА: І покоління, нефторовані хінолони: налідиксова кислота, оксолінієва кислота; ІІ покоління, фторовані хінолони: норфлоксацин, ципрофлоксацин, пефлоксацин, офлоксацин, флероксацин, еноксацин;
ХІНОЛОНИ / ФТОРХІНОЛОНИ ПОДІЛЯЮТЬСЯ НА: ІІІ покоління, “респіраторні” фторхінолони: левофлоксацин, спарфлоксацин, темафлоксацин, ломефлоксацин; IV покоління, “респіраторні” та антианаеробні фторхінолони: тровафлоксацин, клінафлоксацин, моксифлоксацин, геміфлоксацин.
КЛАСИФІКАЦІЯ ФТОРХІНОЛОНІВ ТА ЇХ АКТИВНІСТЬ (F. van Bambeke et al., 2005) Покоління Міжнародна назва 1 Налідиксова кислота 2а Норфлоксацин Пефлоксацин Ломекфлоксацин Ципрофлоксацин Офлоксацин Левофлоксацин 2б Спарфлоксацин Грепафлоксацин 3а Гатифлоксацин Тровафлоксацин Моксифлоксацин 3б Геміфлоксацин 4 Гареноксацин
Курсивом у таблиці виділено антибіотики, комерційне поширення яких зупинено або заборонено внаслідок серйозних побічних ефектів або рішення реєстраційних органів; жирним шрифтом виділено фторхінолони, які найчастіше призначають в Європі. Препарати 2б покоління мають особливості хімічної структури, яка підвищує їх активність проти Streptococcus pneumoniae, проте ці препарати знято з фармацевтичних ринків більшості країн через їх токсичні властивості.
В постмаркетингових дослідженняї визначено спектр побічних ефектів гатифлоксацину (вплив на метаболізм глюкози, подовження інтервалу QT, периферичну нейропатію, розрив сухожиль), що струмує його застосування в деяких країнах світу.
Постмаркетінгові дослідження засвідчили аналогічні зміни у пацієнтів, що отримували геміфлоксацин, а також появу макулопапульозної висипки частіше у жінок у віці понад 40 років. Тому FDA рекомендує зменшити тривалість лікування цим препаратом до 5-7 днів. Дезфторхінолони – препарати четвертого покоління, утворенні шляхом усунення фтору з шостої позиції. Перший представник цієї групи – гареноксацин. Існують повідомлення про досить високу частоту алергічних реакцій при використанні цього препарату (до 20 %).
ОСНОВНІ ПРЕДСТАВНИКИ ГРУПИ ФТОРХІНОЛОНІВ Пефлоксацин (абактал, пефлоцин, пелокс - 400 Таблетки 400 мг, ампули 5мл/400 мг, добова доза – 800 мг per os, або в/в крапельно Офлоксацин (таривід, флоксин, заноцин, офлотарицин, джеофлокс) Таблетки № 10 по 200 мг, розчин для інфузій 100, 200 мг Добова доза – 0,4 г двічі на добу per os, або в/в крапельно
Фторхінолони не застосовують дітям до 16 років, вагітним та матерям у період лактації через можливість ураження хрящової тканини.
АМІНОГЛІКОЗИДИ - антибіотики широкого спектру дії, що мають виражену бактерицидну дію по відношенню до більшості Г(-) та деяких Г(+) бактерій, включаючи кислотостійкі. Механізм дії: Зв’язуються з рибосомами, що приводить до незворотного пригнічення протеосинтезу, фіксуються на цитоплазматичних мембранах бактерій.порушують їх
АМІНОГЛІКОЗИДИ І – покоління аміноглікозидів: стрептоміцин, неоміцин, каноміцин, мономіцин; ІІ – покоління аміноглікозидів: гентоміцин, тобраміцин, сизоміцин; ІІІ – покоління аміноглікозидів: нетилміцин, амікацин, ізепамаміцин, пароміцин.
АМІНОГЛІКОЗИДИ Антибіотики даної групи не поєднуються з іншими ото- і нефротоксичними препаратами. Побічні ефекти: ото- і нефротоксичність, гарячка, диспепсія, шкірні висипи.
АМІНОГЛІКОЗИДИ Антибіотики даної групи не поєднуються з іншими ото- і нефротоксичними препаратами. Побічні ефекти: ото- і нефротоксичність, гарячка, диспепсія, шкірні висипи.
ГЛІКОПЕПТИДИ Механізм дії: інгібіція синтезу клітинної стінки. Побічні дії: гарячка; діарея; флебіти; шкірні висипи; головний біль, запаморочення;
ГЛІКОПЕПТИДИ нефротоксичність; бронхоспазм; гематотоксичність; ототоксичність; гепатотоксичність. Тип дії: бактеріцидний. Специфіка дії: тільки на Г (+) бактерії
ЛІНКОЗАМІНИ Механізм дії: інгібіція синтезу білка в бактеріальній клітині. Побічні дії: диспепсія; дисбактеріоз; псевдомембранозний коліт. Тип дії: бактерицидний і бактеріостатичний на стрептококи, бактерицидний – на анаероби. Специфіка дії: Г (+) бактерії, анаероби, хламідії, плазмідії
СИСТЕМНІ АНТИМІКОТИКИ ШИРОКОГО СПЕКТРУ ДІЇ Механізм дії: пошкодження ендоплазматичної мембрани грибкових клітин за рахунок звязування з ергостеролом, що входить до їх складу. Побічні дії: гарячка; нудота, блювота; нефротоксичність;
СИСТЕМНІ АНТИМІКОТИКИ ШИРОКОГО СПЕКТРУ ДІЇ асистолія, фібриляція шлуночнів; гематотоксичність; ототоксичність; гепатотоксичеість. Тип дії: фунгіцидний. Специфіка дії: кандіди, аспергили, криптококки, гістоплазми.
ПРОТИВІРУСНІ ЗАСОБИ Арбідол –ленс (активний відносно вірусів грипу А і В, вірусів ГРВІ), Таблетки 0,1 г. Для профілактики грипу, ГРВІ 0,2 г кожні 3-4 дні протягом 3 тижнів; для лікування грипу ГРВІ 0,2 г 3-4 рази на добу 3 дні, для лікування хронічного бронхіту 0,1 г 3 рази на день протягом 3-4 тижнів Амізон Таблетки 0,25. Комплексне лікування грипу (5 – 7 днів), менінгоенцефаліту герметичної етіології (10 – 15 днів), вірусного гепатиту А перших 5 днів
За даними українських науковців після 12 тижнів вагітності терапевтичний вплив медичних засобів малоймовірний, однак, слід враховувати, що часом наслідки токсичної дії препаратів можуть бути тяжкими, аж до внутрішньоутробної загибелі плоду.
АНТИБОТИКОРЕЗИСТЕНТНІСТЬ Перше повідомлення про неефективність до антибактеріальних засобів зроблена T.F. Grean в 1937 р. Він описав неефективність сульфаніламідів при лікуванні гонореї. Через 5 років C.H. Rammelcamp i T. Maxon оприлюднили дані про зниження чутливості Str. аureus до пеніциліну на фоні лікування.
АНТИБОТИКОРЕЗИСТЕНТНІСТЬ Розповсюдженість антибіотикорезистентності зростає щороку. У 50-60 роки минулого сторіччя 100% штамів пневмококів були високочутливими до пеніциліну. У 90-х роках 5-6 % штамів виявилися антибіотикорезистентними. У 90-х роках ця цифра досягла 47 % в Азії. 46 % - у Південній Африці. Резистентність E. сoli до аміноглікозидів досягла 70 % в Іспанії, 48 % у Великій Британії, а до ко-тримаксазолу – 99% у Франції, 30 % - у Німеччині.
АНТИБОТИКОРЕЗИСТЕНТНІСТЬ Виділяють клінічну і мікробіологічну стійкість до антибіотиків, кожна з яких може бути природньою або набутою. Про природню резистентність говорять тоді, коли у мікроорганізмів відсутня мішень для дії антибіотиків (наприклад, мікоплазми не мають ПЗБ, з якими зв’язуються - лактамні антибіотики). Про набуту мікробіологічну стійкість свідчить поява субпопуляцій мікроорганізмів з підвищеним значенням МПК. Набута резистентність виникає або в наслідок мутацій, або шляхом передачі генів, що кодують резистентність, від резистентних бактерій чутливим мікроорганізмам (І.Березняков,2003).
Виділяють 4 основних механізма, що опосередковують набуту стійкість до антибіотиків деструкція (руйнування) або інактивація (модифікація) антибіотика); зміна мішені дії антибіотика; зменшення проникливості клітинної стінки, блокада механізмів транспортування антибіотика вередину бактеріальної клітини або активне виведення медекаментів з мікроорганізмів; перехід на новий метаболічний шлях замість того, який пригнічується антибіотиками.
Перспективи підходу до подолання резистентності: (БЕРЕЗНЯКОВ І.Г., 2001) захист відомих антибіотиків від руйнування ферментами бактерій або вилучення з клітини за допомогою мембранних насосів; використання інших антибіотиків вибраної групи; використання цільової та вузько-направленої антибактеріальної терапії; синтез нових сполук відомих класів антибіотиків; пошук нових класів антибактеріальних препаратів.
ЛЕГЕНЕВА АРТЕРІАЛЬНА ГІПЕРТЕНЗІЯ (ЛАГ) трактується як хвороба малих легеневих артерій, що характеризується судинною проліферацією та ремоделюванням. ЛАГ призводить до прогресуючого збільшення легеневого судинного опору та в результаті – до правошлуночкової недостатності та смерті. ЛАГ - це підвищення середнього тиску у легеневій артерії більше 25 мм рт. ст. в стані спокою або 30 мм рт. ст. при фізичному навантаженні
Легенева артеріальна гіпертензія, пов’язана з захворюваннями легень, гіпоксією або їх поєднанням: хронічні обструктивні захворювання легень; інтерстиціальна хвороба легень; апное у сні; альвеолярні гіповентиляційні порушення; гірська хвороба; дефекти розвитку.
Патофізіологічні особливості ЛАГ: вазоконстрикція; трансформація стінки легеневих судин; ендотеліальна дисфункція.
Функціональні механізми: виникнення рефлексу Савіцького-Ейлера-Лільєстранда; збільшення хвилинного об’єму крові в наслідок подразнення хеморецепторів аортальнокаротидної зони; вплив біологічно активних судинозвужуючих речовин (гістаміну, серотоніну, молочної кислоти); недостатня активність вазодилатуючих факторів (азоту оксида, простацикліну);
Функціональні механізми: двищення внутрішньогрудного тиску та тиску в бронхах; збільшення внутрішньогрудного тиску до 4, 5 – 6 мм рт. ст. (в нормі – 3-4 мм рт. ст.), що сприяє екстракорпоральному депонуванню крові; розвиток бронхо-пульмональних анастомозів та розширення бронхіальних судин; підвищення в’язкості крові; часті загострення бронхопульмональної інфекції.
Анатомічні механізми розвитку легеневої артеріальної гіпертензії Анатомічний механізм розвитку легеневої гіпертензії-це редукція судинного русла легеневої артерії
Геодинаміка при ЛАГ Середній тиск в легеневій артерії (СТЛА) залежить від легеневого судинного опору (ЛСО), хвилинного об’єму (ХО) і тиску в лівому передсерді (Рлп), що витікає із рівняння: СТЛА=ЛСО*ХО +Рлп.
Геодинаміка при ЛАГ При цьому виміряний в стані спокою СТЛА в меншій мірі співвідноситься з переносимістю фізичного навантаження. Співвідношення СТЛА/ХО у здорових осіб не перевищує 1 мм рт. ст./ (л*хв.-1), з віком збільшуючись до 2,5 мм рт. ст./ (л*хв.-1), в той час як у пацієнтів із ЛАГ під час фізичного навантаження визначаються більш високі показники (в межах 9-10 мм рт. ст./ (л*хв.-1)). У молодих осіб середній тиск в легеневій артерії знаходиться на рівні 12-14 мм рт. ст., ніколи не перевищуючи 20ммрт.ст., хвилинний об’єм становить 4,5 – 8,5 л/хв., а тиск в лівому передсерді – 5-14 мм.рт.ст
Ендотеліальна дисфункція Зміни функції ендотелію при ЛАГ проявляються порушеннями співвідношення вазоконстрикторних і вазодилятуючих субстанцій. Плазменний рівень NO у пацієнтів з ЛАГ суттєво нижчий, ніж в нормі та значно знижується при підвищенні СТЛА. При розвитку ЛАГ плазменна концентрація ендотеліїну – 1 збільшується і позитивно корелює з показниками СТЛА та негативно – із сатурацією кисню.
Патоморфологічні зміни в серці при ХОЗЛ та ЛАГ характеризуються двома типами: При першому типі (гіпертрофічно-гіперпластичному) має місце не стільки дилятація, як гіпертрофія правого шлуночка (ПШ). При другому типі ремодулювання міокарда спостерігається поєднання міогенної дилятації правого шлуночка з його гіпертрофією, рідше – з розширенням порожнини ПШ.
Ступені ЛЕГЕНЕВОЇ ГІПЕРТЕНЗІЇ ЗА РІВНЕМ ТИСКУ В ЛЕГЕНЕВІЙ АРТЕРІЇ: І ступінь – 50 мм рт.ст. ІІ ступінь – 50-75 мм рт.ст. ІІІ ступінь – 75-100 мм рт.ст. IV ступінь – вище 100 мм рт.ст.
ФУНКЦІОНАЛЬНА КЛАСИФІКАЦІЯ ЛАГ КЛАС І - ЛАГ без результуючого обмеження фізичної активності. Звичайна фізична активність не викликає задишки або втоми, болю в грудній клітці або передсинкопального стану; КЛАС ІІ – ЛАГ з наявністю деякого обмеження фізичної активності. Пацієнт відчуває себе комфортно у стані спокою, але звичайна фізична активність викликає неадекватну задишку або втому, біль у грудній клітці або передсинкопальний стан;
ФУНКЦІОНАЛЬНА КЛАСИФІКАЦІЯ ЛАГ КЛАС ІІІ – ЛАГ з наявністю вираженого обмеження фізичної активності. Пацієнт відчуває себе комфортно у стані спокою, але менше ніж звичайна фізична активність викликає неадекватну задишку або втому, біль у грудній клітці або передсинкопальний стан; КЛАС ІV – ЛАГ з неможливістю виконувати будь-яке фізичне навантаження без виникнення симптомів. Пацієнти мають симптоми правошлуночкової недостатності. Задишка, втома або їх поєднання можуть бути присутні навіть у спокої. Дискомфорт підвищується за будь-якої фізичної активності.
КЛІНІЧНА ДІАГНОСТИКА 1. Комплекс симптомів, зумовлених дихальною недостатністю: задишка при фізичному навантаженні або в спокої; відсутність ортопное; кардіалгія, зумовлена гіпоксією та пульмокоронарним рефлексом; дифузний теплий сірий ціаноз зумовлений артеріальною гіпоксемією; головні болі, сонливість вдень, безсоння вночі,пітливість.
КЛІНІЧНА ДІАГНОСТИКА 2. розширення правої межі серця (не завжди); зміщення лівої границі серця назовні від середньоключичної лінії (за рахунок зміщення збільшеним правим шлуночком); наявність серцевого поштовху вздовж лівої границі серця; пульсація та краща аускультація тонів серця в епігастральній ділянці; Клінічні ознаки гіпертрофії правого шлуночка:
КЛІНІЧНА ДІАГНОСТИКА поява систолічного шуму в ділянці мечовидного відрістка, що підсилюється при вдиху (симптом Риверо-Корвалло) – ознака відносної недостатності трьохстулкового клапана. 3. Клінічні ознаки легеневої гіпертензії: збільшення зони судинної тупості в ІІ міжребір’ї за рахунок розширення легеневої артерії; акцент ІІ тону та його розщеплення в ІІ міжребір’ї зліва;
КЛІНІЧНА ДІАГНОСТИКА поява венозної сітки в ділянці грудини; поява діастолічного шуму над легеневою артерією (симптом Грехема-Стілла). 4. Клінічні ознаки декомпенсованого легеневого серця: ортопное; холодний акроціаноз; набухання шийних вен, що не зменшується на вдосі; збільшення печінки; симптом Плеша; при серцевій декомпенсації виникнення набряків, асциту, гідротораксу.
ІНСТРУМЕНТАЛЬНІ ОБСТЕЖЕННЯ Електрокардіографія. Ознаки гіпертрофії правого шлуночка (Соколов-Лайон, 1947) 1. RV1>7 мм 2.SV1 < 1,0 3.SV5610,5мм 5.RV565 мм 13. Зниження SТаvL та інверсія ТаvL або ТаvF
Реографія грудної клітки . Визначити величину тиску в легеневій артерії можна за допомогою “легеневої” реограми за формулою: Систолічний тиск в легеневій артерії = 702*Т-52,8 мм рт.ст. Діастолічний тиск в легеневій артерії=345,4*Т-26,7ммрт.ст. Т-період напруження правого шлуночка.
Ехокардіографія Ехокардіографія. За допомогою ехокардіографії визначають: ознаки гіпертрофії правих відділів серця; ознаки легеневої гіпертензії; кількісну оцінку легеневої гіпертензії; основні параметри центральної гемодинаміки.
Рентгенографія грудної клітки За допомогою рентгенологічного обстеження визначають: збільшення правого шлуночка та передсердя; вибухання конусу і стовбура легеневої артерії; значне розширення прикореневих судин при збідненому периферійному судинному малюнку;
Рентгенографія грудної клітки “обрубленість” коренів легень; збільшення діаметру низхідної гілки легеневої артерії (в нормі 19 мм); збільшення індексу Мура (в нормі 30+0,8 %); збільшення відстані між гілками легеневої артерії(в нормі 7-10,5 см).
Магнітно-резонансна томографія дозволяє визначити об’єм порожнини ПШ та фракцію викиду. Катетерезація правих відділів серця дозволяє аизначити тиск в правих відділах серця, змішану венозну сатурацію кисню, хвилинний об’єм та гостру пробу з вазодилятаторами. Гостра медикаментозна проба з вазодилятаторасми дозволяє визначити групу хворих, у яких тривале лікування оральними вазодилятаторами буде ефективним.
Дослідження функції зовнішнього дихання. Знаходять зміни зумовлені основним захворюванням: при хронічному обструктивному бронхіті ознаки обструктивної дихальної недостатності; при важкій емфіземі легень ознаки рестриктивного типу дихальної недостатності. Тест з 6-хвилинною хотьбою дозволяє визначити ступінь важкості ЛАГ. Тест виконується відповідно до стандартного протоколу (Enright &
Лабораторні дані Для хронічного легеневого серця характерні: еритроцитоз, високий вміст гемоглобіну, сповільнена ШОЕ, схильність до гіперкоагуляції. При загостренні ХОЗЛ можливі: лейкоцитоз, прискорена ШОЕ.
ЗАГАЛЬНІ ПРИНЦИПИ ЛІКУВАННЯ ЛЕГЕНЕВОЇ АРТЕРІАЛЬНОЇ ГІПЕРТЕНЗІЇ Терапевтичні підходи до лікування поділяються на: вплив на альвеолярну гіпоксію; розширення просвіту легеневих судин; зниження в’язкості крові; стимуляцію інотропної функції серця. Вплив на альвеолярну гіпоксію здійснюється за допомогою тривалої (не менше 15 год на добу) оксигенотерапії. Для розширення судин малого кола кровообігу використовуються переважно антагоністи кальцію (дігідроперідінового та бензодіазепінового ряду).
Простогландини призначаються хворим із зниженням серцевого індексу < 2,1 л/хв/м2 або із сатурацією венозної крові < 63% та/або тиском в правому передсерді > 10 мм рт. ст. Лікування простогландинами не поєднується з антагоністами кальцію. Використовується епопростенол (в/в), терпростиніл (в/в, п/ш), ілопрост (в/в, інгаляційно) та берапрост (per os). Препарати не зареєстровані в Україні.
Антагоністи рецепторів ендотеліїну-1: бозентан призначається по 62,5 мг двічі на день перших 4 тижні, в подальшому – по 125 мг двічі на день. Тривалість лікування 12 тижнів; ситаксентан використовуються по 100 – 300 мг двічі на день протягом 12 тижнів. Препарати не зареєстровані в Україні. Дигоксин збільшує інотропну функцію серця, зменшує вираженість клінічної симптоматики та частоту госпіталізації, однак його ефективність при тривалому використанні не доказана.
ЛІКУВАННЯ ЛЕГЕНЕВОГО СЕРЦЯ ВІДПОВІДНО ДО СТУПЕНЯ ЛЕГЕНЕВОЇ ГІПЕРТЕНЗІЇ І ступінь: оксигенотерапія, еуфілін 2,4 % 5-10 мл на 10-15 мл фіз.розчину в/в 2-3 рази на добу (7-10 днів) або теофілін у супозіторіях 0,2 рази на добу; гепарин 5000 ОД п/ш 4 рази на добу (10-14 днів) з подальшим призначенням дезагрегантів (курантіл 0,25 чотири рази, тринтал 100-200 мг 3-4 рази, аспекард 100 мг на добу); серцеві метаболічні препарати (панангін, мілдронат, неотон, рібоксин) у середньотерапевтичних дозах протягом 3-4 тижнів.
ЛІКУВАННЯ ЛЕГЕНЕВОГО СЕРЦЯ ВІДПОВІДНО ДО СТУПЕНЯ ЛЕГЕНЕВОЇ ГІПЕРТЕНЗІЇ ІІ ступінь: адекватна терапія основного захворювання; оксигенотерапія (концентрація кисню у суміші 30-50 %) під контролем рН крові; еуфілін, гепарин в дозах аналогічних І ступені; периферичні вазодилятатори (нітрати, антагоністи кальцію, блокатори ангіотензинперетворюючого ферменту); серцеві метаболічні препарати.
ЛІКУВАННЯ ЛЕГЕНЕВОГО СЕРЦЯ ВІДПОВІДНО ДО СТУПЕНЯ ЛЕГЕНЕВОЇ ГІПЕРТЕНЗІЇ ІІІ-IV ступінь: засоби, що застосовуються на другому ступені; сечогінні препарати, серцеві глікозиди за показами під контролем ЕКГ.
МЕДИКАМЕНТОЗНЕ ЛІКУВАННЯ ЛЕГЕНЕВОГО СЕРЦЯ (М.Фрід, С.Грайнс, 1996) Вид легеневої гіпертензії Лікування Первинна ЛГ Обмеження ізометричних навантажень; Вакцинація проти грипу і пневмококової інфекції; Антикоагулянти: варфарин (підтримувати МНО на рівні 2-3); Дигоксин: призначається емпірично; Діуретики: призначаються при значному підвищенні тиску в правому передсерді та проявах правошлуночкової недостатності; Кисень: призначають при гіпоксимії в спокої та при навантаженні; Антагоністи кальцію; Добутамін: при гострій правошлуночковій недостатності; Дофамін: при артеріальній гіпотонії. ХОЗЛ Вакцинація проти грипу і пневмококової інфекції; Активне лікування легеневої інфекції; Кисень; Діуретини; Бронходилятатори в поєднанні з ГКС; Антикоагулянти: ефективність не доведена; Дигоксин: зазвичай не використовується за виключенням декомпенсованої правошлуночкової недостатності; Вазодилятатори: антагоністи кальцію пригнічують гіпоксичну вазоконстрикцію і тим самим підсилюють гіпоксимію.
ХОЗЛ Вакцинація проти грипу і пневмококової інфекції; Активне лікування легеневої інфекції; Кисень; Діуретики; Бронходилятатори в поєднанні з ГКС; Антикоагулянти: ефективність не доведена;
ХОЗЛ Дигоксин: зазвичай не використовується за виключенням декомпенсованої правошлуночкової недостатності; Вазодилятатори: антагоністи кальцію пригнічують гіпоксичну вазоконстрикцію і тим самим підсилюють гіпоксимію. ЕмболектоміяПроводиться при локалізації тромбу проксимальніше дольової біфуркації; Антикоагулянтна терапія і тромболізис не проводиться; Трансплантація легеньВиживання на протязі 2 років складає 60 % Трансплантація комплексу серце-легеніВиконується рідко
При гострому інфаркті міокарду, а також при післяінфарктному кардіосклерозі рішення про призначення ß- адреноблокаторів визначається клінічною ситуацією та прогнозом. Перевага надається препаратам з високою селективністю (бісопрололу фумарату, небівололу, карведілолу).
ТЕЛА - це раптова закупорка артеріального русла легень тромбом (емболом), що утворився у венозній системі, правому передсерді чи правому шлуночку серця, або іншим матеріалом, що потрапив у судини системи легеневого кровообігу (краплі жиру, кісткового мозку, пухлинні клітини, повітря, паразити, фрагменти катетера та ін.) в результаті чого припиняється кровопостачання легеневої паренхіми (Ю.М. Мостовий, Т.В. Констатинович-Чічірельо, 2003)
Фактори ризику розвитку тромбоемболії (Європейське товариство кардіологів, 2000) Первинні: дефіцит антитромбіну, природжена дисфібриногенемія, гіпергомоцистеїнемія, антикардіоліпінові антитіла, надлишок інгібітора активатора плазміногену, дефіцит протеїну С, дефіцит плазміногену, дефіцит протеїну S, дефіцит ХІІ фактора та ін.
Вторинні: травми, переломи, інсульт, похилий вік, центральний венозний катетер, хронічна венозна недостатність, паління, вагітність, післяпологовий період, хвороба Крона, нефротичний синдром, підвищена в’язкість крові (поліцитемія, макроглобулінемія Вальденстрема), оперативні втручання, іммобілізація, злоякісні пухлини, ожиріння, серцева недостатність, оральні контрацептиви, довготривала поїздка, антикоагулянти при вовчаку, поверхня протезу ( В.З. Нетяженко, Я.В. Короб, 2003).
Клінічна симптоматика Масивна ТЕЛА – основними ознаками є симптоми шоку та/або зниження систолічного артеріального тиску < 90 мм рт.ст. або зниження САТ на 40 мм рт.ст. протягом 15 хв., якщо немає явної причини падіння тиску – аритмії, гіповолемії, сепсису.
Клінічна симптоматика Субмасивна ТЕЛА – ознаки гіпокінезії правого шлуночка, підтверджені при ехокардіографічному обстеженні. Немасивна ТЕЛА – функція правого шлуночка без змін.
Клінічна симптоматика Клінічні синдроми гострої дихальної недостатності гострої судинної недостатності гострого легеневого серця гострої коронарної недостатності церебральний абдомінальний легенево-плевральний лихоманки імунологічний
Діагностичні тести 1-ої лінії: ЕКГ; рентгенографія органів грудної порожнини; аналіз газового складу крові; дозволяють оцінити вірогідність ТЕЛА та загальний стан пацієнта (Європейське товариство кардіологів, 2000)
Обстеження ЕКГ – інформативна при масивних ТЕЛА. Класичний ЕКГ – симптом: Q3 – S1, Q - Т ІІІ, аVF, V1-2; P-pulmonale. Ехокардіографія (-скопія). Типові ЕхоКГ-ознаки ТЕЛА – розширення та гіпокінез правого шлуночка, розширення проксимальної частини легеневої артерії, збільшення швидкої, трикуспідальної регургітації; підвищення тиску в легеневій артерії, виявлення тромба в правих відділах серця.
Обстеження Легенева ангіографія. Прямі ознаки: дефект накопичення в просвіті судини, “ампутація” судини, візуалізація тромба. Опосередковані ознаки: розширення головних легеневих судин, зменшення числа контрастованих периферичних судин, стаз контраста, асиметрія заповнення судин контрастною речовиною. Визначається ангіографічний індекс Міллера. Спіральна комп’ютерна томографія – є точний метод встановлення центральної або лобарної ТЕЛА. використовується самостійно або в комбінації з легеневою сцинтиграфією та ультрасонографією.
Обстеження Рентгенографія органів грудної клітки – ознаки гострого легеневого серця; розширення конусу легеневого стовбура; розширення кореня легень та його обрубаність; с-м Вестермарка; високе стояння діафрагми; дископодібні ателектази; інфаркт легень. Визначення Д-дімера в крові (методом ELISA). Специфічність метода сягає 99%. Вентиляційно-перфузійна сцинтиграфія. Легенева сцинтиграфія складається з двох компонентів: візуалізації перфузії та вентиляції легень. У випадку гострої оклюзії гілок легеневої артерії утворюються “холодні” ділянки, незаповнені поміченими частинками.
Обстеження Магнітно-резонансна томографія – дає можливість чітко диференціювати судинні, тканинні та рідинні структури. Дослідження вен нижніх кінцівок. Використовується кольорове доплерівське сканування та/або контрастна флебографія, та/або флебосцинтиграфія з технецієм – 99m.
Лікувальна тактика У пацієнтів з субмасивною ТЕЛА проводиться ретельний контроль гемодинамічних показників (визначається ЦВТ, тиск в легеневій артерії, розміри правого шлуночка) та газового складу крові. Для корекції останнього використовують інгаляції кисню у високих концентраціях, при необхідності – штучна вентиляція легень. Для купування больового синдрому призначають морфій (болюсно, дробно до сумарної дози 5-10 мг). При системній артеріальній гіпотензії призначають в/в введення симпатоміметиків – допаміна, починаючи з малих доз. Проводять повільну інфузію декстрана для підвищення серцевого викиду. Незважаючи на високий ЦВТ введення діуретиків та нітратів протипоказано через небезпеку знизити венозний приток до ПШ. Вазопресорні препарати (адреналін, норадреналін) застосовують у хворих з гіпотензією
Лікувальна тактика Антиагреганти: ацетилсаліцилова кислота – інгібітор циклооксигенази, пригнічує утворення тромбоксану в тромбоцитах. Призначається у початковій дозі – 0,325 г, а в подальшому – 0,1 – 0,125 г/добу дипіридамол (курантил) – пригнічує фосфодіестеразу, разова доза 0,075 г 3-4 рази на добу. клопідогрель (плавікс) – блокує АДФ, що зупиняє активацію глікопротеїнових комплексів.
Лікувальна тактика Антикоагулянтна терапія. Стандартом гепаринотерапії є внутрішньовенне введення нефракціонованого гепарину під контролем активованого часткового тромбопластинового часу (аЧТЧ), який на фоні терапіїї має зростати в 1,5-2,5 рази. Нефракціонований гепарин вводиться в дозі від 5000 до 10000 Од залежно від маси тіла з подальшою внутрішньовенною інфузією за номограмою (В.З.Нетяженко, Я.В. Короб, 2003)
НОМОГРАМА ЗАЛЕЖНОСТІ ДОЗИ ГЕПАРИНУ ВІД ВАГИ Початкова доза 80 ОД/кг болюсно, потім 8 ОД/кг (постійно) аЧТЧ < 33 с 80 ОД/кг болюсно, потім підвищуючи швидкість інфузії на 4 ОД/кг/год аЧТЧ 35-45 с 40 ОД/кг болюсно, потім підвищуюучи швидкість інфузії на 2 ОД/кг/год аЧТЧ 46-70 с Без змін аЧТЧ 71-90 с Зменшити швидкість інфузії на 2 ОД/кг/год аЧТЧ > 90 с Зупинити інфузію на 1 год., потім зменшити швидкість інфузії на 3 ОД/кг/год.
Антикоагулянтна терапія У хворих на немасивну ТЕЛА можуть використовуватись низькомолекулярні гепарини (НМГ), які на відміну від нефракціонованих гепаринів переважно пригнічують Ха фактор. Введення НМГ не потребує лабораторного контролю. Однак доцільно визначати кількість тромбоцитів до початку лікування , на 5-й день і кожні 3 дні до закінчення терапії.
Антикоагулянтна терапія Надрепарин (фраксипарин) для лікування тромбозів вводять кожні 12 годин протягом 10 діб в залежності від маси тіла хворого – 86 МО/кг болюсом (до 45 кг – разова доза 0,4 мл; до 55 кг – 0,5 мл; до 70 кг – 0,6 мл; до 80 кг – 0,7 мл; до 90 кг – 0,8 мл; 100 кг – 0,9 мл). Еноксипарин (клексан) по 1 мг/кг (осмо/кг) кожні 12 годин протягом 10 днів. Дальтепарин (фрагмін) по 120 МО/кг кожні 12 годин, підшкірно.
Тромболітична терапія Тромболітична терапія показана пацієнтам з масивною ТЕЛА, яка маніфестується також та/або гіпотензією. Доцільність застосування тромболітичної терапії у пацієнтів з субмасивною ТЕЛА є сумнівною і не доведена у великих рандомізованих дослідженнях. Тромболізис найбільш ефективний протягом перших 2-5 діб після виникнення ТЕЛА. однак, “часове вікно” для його проведення складає 2 тижні.
Тромболітична терапія Препаратом вибору для проведення тромболітичної терапії є тканинний активатор плазміногену (актилізе). Його вводять по 100 мл в/в крапельно протягом 2 годин. Дещо поступаються за ефективністю стрептокіназа (1,5 млн ОД за год) та урокіназа (4400 МО/кг/год) протягом 12-24 год.
Тромболітична терапія Абсолютні протипокази до проведення тромболізису: внутрішня кровотеча, недавня спонтанна інтракраніальна кровотеча. Відносні протипокази: серйозна хірургічна операція, біопсія або пункція судин; ішемічний інсульт протягом останніх 2 місяців; шлунково-кишкова кровотеча протягом останніх 10 діб; нейрохірургічна або офтальмологічна операція протягом минулого місяця;
Тромболітична терапія неконтрольована тяжка гіпертензія; недавня кардіореспіраторна реанімація; вагітність; септичний ендокардит; діабетична геморагічна ретинопатія; кількість тромбоцитів менше 100*109 /л; протромбіновий час менше 50%.
Тромболітична терапія Абсолютні протипокази до проведення тромболізису: внутрішня кровотеча, недавня спонтанна інтракраніальна кровотеча. Відносні протипокази: серйозна хірургічна операція, біопсія або пункція судин; ішемічний інсульт протягом останніх 2 місяців; шлунково-кишкова кровотеча протягом останніх 10 діб; нейрохірургічна або офтальмологічна операція протягом минулого місяця;
Тромболітична терапія неконтрольована тяжка гіпертензія; недавня кардіореспіраторна реанімація; вагітність; септичний ендокардит; діабетична геморагічна ретинопатія; кількість тромбоцитів менше 100*109 /л; протромбіновий час менше 50%.
Непрямі антикоагулянти Непрямі антикоагулянти призначаються одночасно з гепаринотерапією, початкова терапія становить 5 мг/добу варфарину, 3 мг/добу ацекумарину або 120 мг/добу феніліну.
Непрямі антикоагулянти Лікування проводять під контролем INR (international normalized ratio). Досягяється збільшення INR в межах 2,0-3,0. Після чого відміняєтьмя гепаринотерапія. Подальший контроль INR при продовженні лікування пероральними антикоагулянтами проводиться кожні 2-3 дні протягом 2-3 тижнів до стабілізації показника. Потім контроль достатньо проводити один раз на 4 тижні.
Венозні фільтри Венозні фільтри для профілактики ТЕЛА показані хворим: з абсолютними показами до антикоагулянтної терапії; з рецидивуючим тромбозом глибоких вен, резистентним до антикоагулянтної терапії; після хірургічної тромбектомії; з масивною легеневою емболєю з високим ризиком рецидиву.
Хірургічна емболектомія Хірургічна емболектомія показана пацієнтам: з гострою масивною ТЕЛА;
Хірургічна емболектомія з протипоказами до тромболітичної терапії; у яких застосуванням інтенсивної терапії не дало результату. Протипоказами до емболектомії є супутні захворювання з несприятливим прогнозом (злоякісні пухлини, виражена серцева недостатність), а також рецидивуюча тромбоемболія без ангіографічних ознак оклюзії великих гілок легеневої артерії. Рівень летальності при застосуванні оперативного втручання становить 20-50 %. Виконується тромб- та ендартеректомія в умовах глибокої гіпотермії з пластикою трикуспідального клапана.
Хірургічна емболектомія Перевага надається кава-фільтрам типу Грінфільда або Гюнтера, які можна імплантувати рентгенохірургічним шляхом на рівні ІІ-ІІІ поперекових хребців. Тромби, що осідають на сітці в більшості випадків підлягають аутолізу. Первинна профілактика ТЕЛА полягає в попередженні венозної тромбемболії (ВТЕ). Для цього виділяють групи хворих з підвищеним ризиком ВТЕ
ФАКТОРИ РИЗИКУ ВЕНОЗНОЇ ТРОМБЕМБОЛІЇ У ХВОРИХ ТЕРАПЕВТИЧНОГО ПРОФІЛЮ (Greets W. Et al., 2001).
Профілактика ВТЕ Хворі, яким згідно до рекомендацій Міжнародного консенсусу - 2001 необхідно проводити профілактику ВТЕ (В.Г. Передерій, М.М. Безюк, 2003) Захворювання: ішемічний інсульт; гострий інфаркт міокарда; злоякісні новоутвори; хронічні респіраторні захворювання; серцева недостатність; хворі реанімаційного відділення; важка патологія внутрішніх органів; венозна тромбоемболія в анамнезі.
Фактори ризику: Ліжковий режим Найбільше зниження ризику при проведенні первинної профілактики ВТЕ відмічено у хворих, що отримували антикоагулянти і низькомолекулярні гепарини (НМГ); непрямі інгібітори тромбіну (гірудин); нефракціонований гепарин. Найбільш вивчено використання НМГ. З прфілактичною метою НМГ призначають 1 раз на добу (п/ш): надропарин (фраксипарин) – 0,3 мг (3800 МО) перші 3 дні
ЗАГАЛЬНА КІЛЬКІСТЬ БАЛІВ Ризик ТГВ і ТЕЛА (бали) Низький (< 6 балів) Помірний (6-10 балів) Високий (понад 10 балів) Профілактика рання активізація пацієнта ЛФК НМГ (фраксипарин 0,3 мл п/ш за 2-4 год до операції, у подальшому 0,3 мл п/ш 7-10 діб) (Гепарин в малих дозах + еластична компресія м’язів гомілки: панчохи, бинтування); Рання активізація пацієнта ЛФК НМГ (фраксипарин 0,3 мл п/ш за 2-4 год до опреації, у подальшому 0,3 мл п/ш 7-10 діб) (Гепарин в малих або контрольованих дозах + еластична компресія м’язів гомілки: панчохи, бинтування); Рання активізація пацієнта ЛФК
Згідно до результатів міжнародного дослідження CURE (2000) для первинної профілактики ВТЕ та ТЕЛА у осіб з високим та середнім ступенем ризику слід використовувати клопідогрель. Застосовуються наступні дози препарату: 1-й день – 300 мг, а в подальшому – 75 мг/добу протягом місяця.
Основними методами хірургічної профілактики ВТЕ і ТЕЛА є тромбектомія, перев’язка магістральних вен, плікація нижньої порожнинної вени та імплантація кава-фільтра.
Схожі презентації
Категорії