Презентація на тему:
Вступ до клінічної фармації
Завантажити презентацію
Вступ до клінічної фармації
Завантажити презентаціюПрезентація по слайдам:
Клінічна фармація - інтегративна прикладна наука, що поєднує фармацевтичні і клінічні аспекти лікознавства, головною задачею якої є створення надійних теоретичних основ і методологічних підходів раціонального застосування лікарських препаратів.
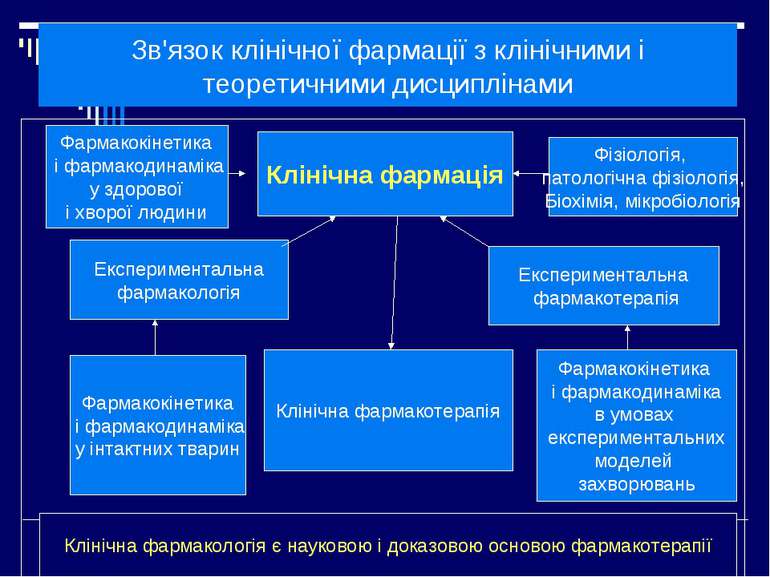
Зв'язок клінічної фармації з клінічними і теоретичними дисциплінами Клінічна фармація Експериментальна фармакологія Експериментальна фармакотерапія Клінічна фармакотерапія Фармакокінетика і фармакодинаміка у інтактних тварин Фармакокінетика і фармакодинаміка в умовах експериментальних моделей захворювань Фармакокінетика і фармакодинаміка у здорової і хворої людини Клінічна фармакологія є науковою і доказовою основою фармакотерапії Фізіологія, патологічна фізіологія, Біохімія, мікробіологія
Мета викладання клінічної фармації Підготовка спеціалістів-провізорів, що володіють достатнім обсягом теоретичних знань та практичних навичок для проведення сумісно з лікарем роботи по забезпеченню максимально раціональної медикаментозної терапії у конкретного хворого, а також для здійснення фармацевтичної опіки пацієнтів в аптеці.
Основні задачі клінічної фармації засвоєння загальної синдромології і а клінічної симптомології найбільш поширених захворювань в клініці внутрішніх хвороб; - засвоєння основних принципів симптоматичної лікарської терапії захворювань і патологічних станів, при яких можливе самолікування, - засвоєння загальної методології та принципів вибору лікарських препаратів для ефективної та безпечної лікарської терапії, враховуючи функціональний стан хворого та фармакологічні особливості препарату; - придбання необхідних теоретичних знань та навичок для здійснення фармацевтичної опіки пацієнтів; - вивчення факторів ризику розвитку та клінічних проявів побічної дії лікарських засобів та їх комбінацій; - засвоєння принципів оцінки ефективності та безпечності застосування конкретних фармакологічних груп та лікарських препаратів під час проведення к клінічної апробації; - засвоєння навичок придбання, аналізу та подання інформації про фармакологічні властивості лікарських препаратів; - ознайомлення з принципами медичної деонтології, етичними нормами поведінки провізора в клініці, взаємовідношеннями провізора та лікаря, провізора та хворого, - ознайомлення з основними видами медичної документації та методами клінічного обстеження хворих.
Питання, які ставить перед собою лікар і клінічний фармацевт перед початком лікування хворого Яких конкретно змін у стані хворого він хоче домогтися? Які лікарські засоби можуть зробити бажану дію? Який препарат найбільше підходить даному хворому? Яким чином застосувати препарат, щоб дія його було найбільш ефективною? Які побічні реакції може викликати препарат, чи може він нашкодити хворому? Яке співвідношення можливих користі і шкоди при використанні лікарського засобу?
Номенклатура лікарських засобів 3 типи назв ліків: „хімічна назва”, “міжнародна непатентована назва”, „патентова (торгова, фірмова) назва”. Хімічна назва– відображає структуру молекули Міжнародна непатентована назва (МНН, генерична, дженерична): - утворюється за міжнародно визнаними правилами “- оксацин” – фторхінолони “- прил” – інгібітори АПФ - використовується у медичній і науковій літературі повинен знати і використовувати в першу чергу кожен лікар і провізор Патентова (торгова) назва - належить фірмі виробнику - велика кількість - пацієнти «прив’язані» до торгових назв Приклад: хімічна - 1 -ізопропіламіно-3- (1-нафтаолеїнокси)-2 реопол МНН (генерична) – пропранолол Торгові (патентові) Індерал – АстраЗенека (Швеція) Обзідан - Гермед (Німеччина) Анаприлін (Росія) + 60 інших торгових назв.
Термінологія Біологічно активна речовина – речовина, яка здатна вплинути на біологічні процеси в організмі Фармакологічний засіб – речовина (чи суміш речовин) із встановленою фармакологічною активністю, які є суб'єктом клінічних досліджень Лікарська речовина – індивідуальна хімічна сполука або біологічна речовина, дозволена до застосування Лікарський засіб (ліки) – фармакологічний засіб, дозволений відповідним органом країни в установленому порядку до застосування з метою лікування, попередження чи діагностики у людини чи тварин Лікарський препарат – лікарський засіб у вигляді певної лікарської форми Лікарська форма – зручний для використання стан, який придається лікарському засобу, при якому досягається клінічний ефект Діюча речовина – компонент(и) фармакологічних чи лікарських засобів, що має терапевтичну, діагностичну чи профілактичну дію
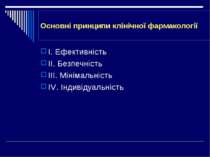
Основні принципи клінічної фармакології І. Ефективність ІІ. Безпечність ІІІ. Мінімальність IV. Індивідуальність
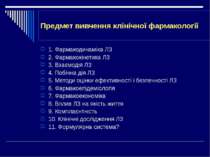
Предмет вивчення клінічної фармакології 1. Фармакодинаміка ЛЗ 2. Фармакокінетика ЛЗ 3. Взаємодія ЛЗ 4. Побічна дія ЛЗ 5. Методи оцінки ефективності і безпечності ЛЗ 6. Фармакоепідеміологія 7. Фармакоекономіка 8. Вплив ЛЗ на якість життя 9. Комплаєнтність 10. Клінічні дослідження ЛЗ 11. Формулярна система?
Основні принципи проведення доклінічних і клінічних досліджень ліків GLP - good laboratory practice - якісні лабораторні дослідження (або практика) - передбачає ретельне вивчення нового препарату на різних тваринах з їхнім сучасним якісним обстеженням для виключення несподіваних несприятливих наслідків при застосуванні препарату у людей. GCP - good clinical practice - якісні клінічні дослідження (або практика) - включає основні принципи і вимоги до організації цих досліджень, що гарантують надійність і достовірність отриманих даних і забезпечуючі захист прав людини. GMP - good manufacturing practice - якісне виробництво, що забезпечує випуск ліків, відповідних затвердженим державним органом стандартам.
Оригінальні (брендові) і генеричні препарати Оригінальний (брендовий) лікарський препарат – це препарат, який є виключною власністю компанії, яка його розробила, або власністю компанії – власника першої ліцензії на продажу. Активна речовина оригінального препарату має патент, отриманий в установленому законом порядку. До завершення терміну дії патенту ніяка інша фармацевтична компанія не в праві синтезувати чи використовувати цю активну речовину в комерційних і некомерційних цілях. Генеричний лікарський препарат, або препарат-генерик – це лікарський препарат, термін дії патентного захисту на активну речовину якого закінчився і він (вірніше активна речовина), не є виключною власністю фармацевтичної компанії, яка його розробила чи була власником першої ліцензії на його реалізацію. Препарат-генерик містить активну лікарську речовину, ідентичну відповідній лікарській речовині оригінального препарату, однак допоміжні речовини (барвники, смакові добавки тощо), форма таблеток, технологія виробництва препаратів-генериків можуть відрізнятись від оригінальних.
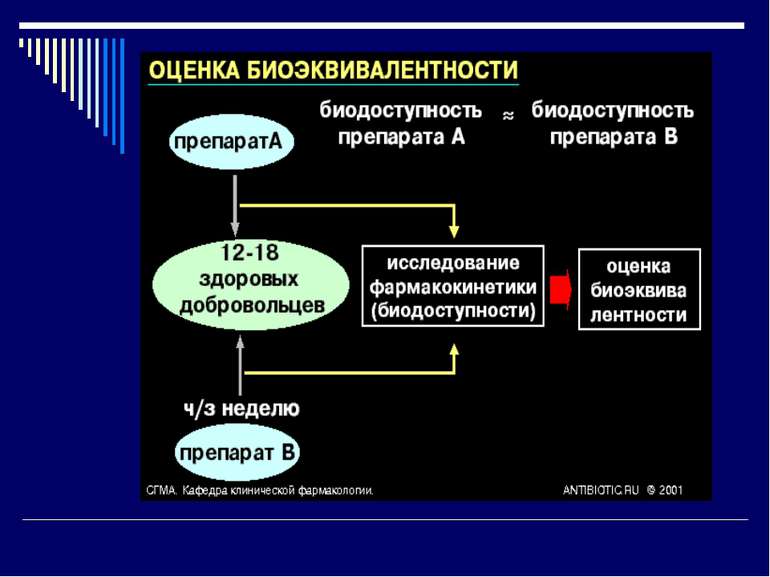
Вимоги до генеричного лікарського препарату Генеричний лікарський препарат повинен відповідати наступним вимогам: містити ту ж активну речовину, що і оригінальний лікарський препарат; бути ідентичним оригінальному лікарському препарату по силі дії; мати ті ж показання до застосування, що оригінальний лікарський препарат; бути біоеквівалентним оригінальному препарату (тобто після перорального прийому тієї ж кількість лікарського засобу, що й оригінального, концентрація в крові повинна бути такою, що й при прийомі оригінального засобу).
Біодоступність ліків Біодоступність - частина препарату, що потрапила в системний кровотік при пероральному, внутрішньом'язовому, підшкірному або інгаляційному шляху введення. При внутрісудинному введенні біодоступність становить 100%. При інших шляхах введення (навіть при внутрішньом'язовому і підшкірному) біодоступність майже ніколи не досягає 100%, оскільки ліки повинні пройти через ряд біологічних мембран клітин (слизової оболонки шлунка, печінки, м'язів і т. д.), і лише частина його потрапляє в системний кровотік. Фактори, що впливають на біодоступність: - шлях введення препарату; - індивідуальні особливості організму хворого; - стан шлунково-кишкового тракту, серцево-судинної системи, печінки, нирок; - біофармацевтичні чинники (лікарська форма її склад, особливості технології виробництва препарату).
Типи еквівалентності лікарських засобів Хімічна еквівалентність Фармацевтична еквівалентність Біоеквівалентність Терапевтична еквівалентність
Фармацевтично еквівалентні лікарські препарати - препарати в однаковій лікарській формі, які містять одні і ті ж активні субстанції в однаковій кількості, що відповідають вимогам одних і тих же або схожих стандартів. (Фармацевтично еквівалентні препарати можуть відрізнятися за ступенем всмоктування, тому вони не обов'язково будуть біоеквівалентними) Фармацевтично альтернативні лікарські препарати - препарати, які містять однакову лікарську речовину, але відрізняються по хімічній формі цієї речовини (є різними солями, ефірами або комплексами цих речовин) або ж відрізняються лікарською формою або ж силою дії. Терапевтично еквівалентні лікарські препарати - препарати, які містять однакову активну субстанцію або лікарську речовину і володіють однаковою ефективністю і безпекою. (Терапевтично еквівалентними лікарські препарати можуть вважатися тільки в тому випадку, якщо вони фармацевтично еквівалентні.)
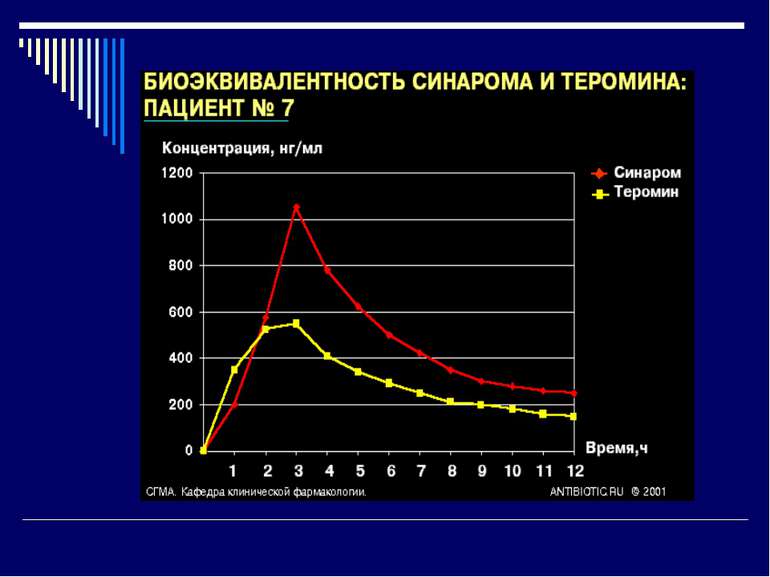
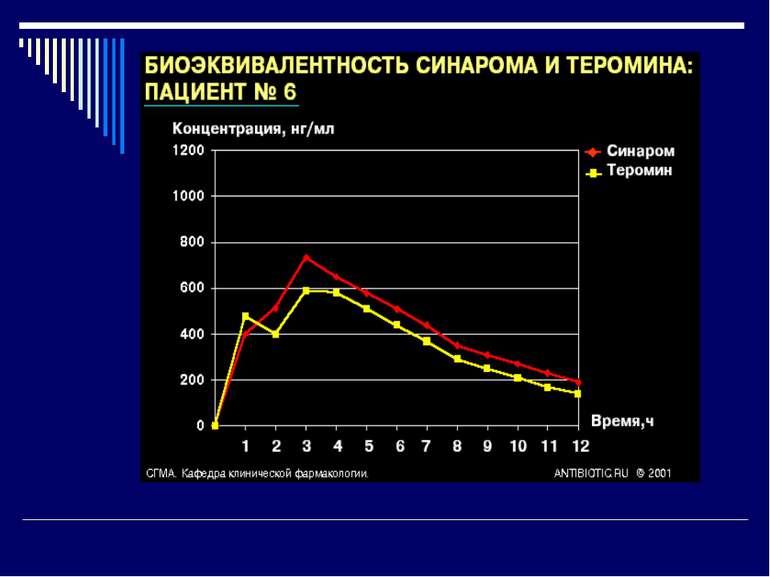
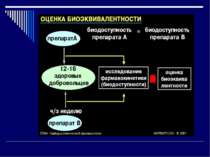
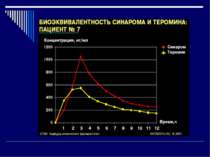
Біоеквівалентність лікарських препаратів Біоеквівалентні лікарські препарати мають: фармацевтичну еквівалентність; однакову біодоступність (різниця ПФК не більше 20 %); практично однакову ефективність. Біоеквівалентність означає, що біоеквівалентні оригіналу препарати-генерики забезпечують однаковий фармакодинамічний ефект, однакову ефективність і безпеку медикаментозної терапії. Дослідження біоеквівалентності необхідне для підтвердження якості препаратів-генериків і їхньої відповідності оригінальному препарату.
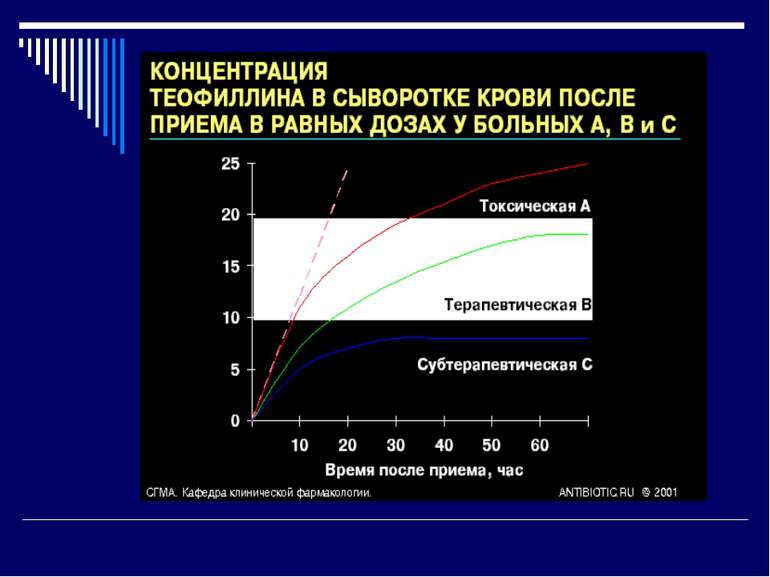
Терапевтичний моніторинг ліків (ТМЛ) Спостереження за концентрацією ЛЗ в крові, що має наступну мету: а) установка відповідності його терапевтичному діапазону б) вироблення рекомендацій щодо корекції дози, яка вводиться конкретному хворому
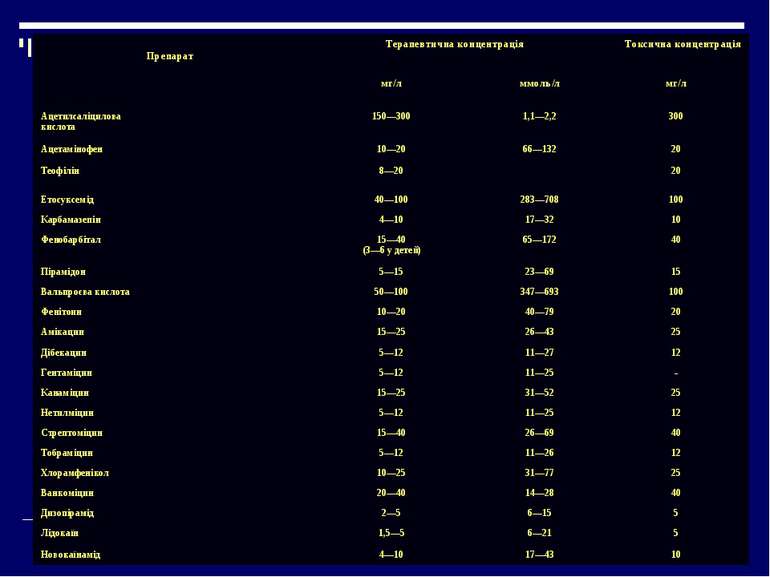
Препарати, які підлягають моніторуванню: Якщо є пряма залежність “концентрація-ефект” Якщо є пряма залежність “концентрація-токсичність” Якщо у них низький терапевтичний індекс, тобто вузький діапазон між терапевтичною і токсичною кконцентраціями
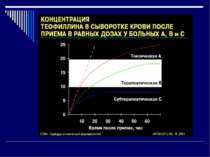
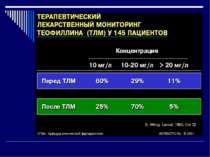
Препарат Терапевтична концентрація Токсична концентрація мг/л ммоль/л мг/л Ацетилсаліцилова кислота 150—300 1,1—2,2 300 Ацетамінофен 10—20 66—132 20 Теофілін 8—20 20 Етосуксемід 40—100 283—708 100 Карбамазепін 4—10 17—32 10 Фенобарбітал 15—40 (3—6 у детей) 65—172 40 Пірамідон 5—15 23—69 15 Вальпроєва кислота 50—100 347—693 100 Фенітоин 10—20 40—79 20 Амікацин 15—25 26—43 25 Дібекацин 5—12 11—27 12 Гентаміцин 5—12 11—25 - Канаміцин 15—25 31—52 25 Нетилміцин 5—12 11—25 12 Стрептоміцин 15—40 26—69 40 Тобраміцин 5—12 11—26 12 Хлорамфенікол 10—25 31—77 25 Ванкоміцин 20—40 14—28 40 Дизопірамід 2—5 6—15 5 Лідокаїн 1,5—5 6—21 5 Новокаїнамід 4—10 17—43 10
Генерична заміна лікарських засобів Система тотальної генеричної заміни - по кожному рецепту, виписаному на оригінальний лікарський препарат (який може бути замінений генеричним) відпускають генеричний лікарський препарат. Система заборонних поміток в рецепті – лікар повинен зробити помітку в рецепті, якщо він заперечує супроти заміни будь-якого указаного їм в рецепті лікарського препарату. В цьому випадку замінити препарат можна за відсутності помітки, але лікарю надається можливість перешкодити заміні. Система дозволяючих поміток в рецепті – лікар повинен зробити спеціальну помітку, якщо він не заперечує проти заміни указаного в рецепті лікарського препарату. В цьому випадку заміна іншим препаратом не обов'язкова, а лікарю надається можливість вирішувати, чи припустима така заміна. Терапевтична заміна - заміна ліків, виписаних лікарем, на інші, відмінні по хімічному складу (наприклад, заміна антагоніста Н2-рецепторів антацидним препаратом при лікуванні хворих з пептичної виразки). Терапевтична заміна розглядається як порушення взаємин лікаря і хворого, тому повна терапевтична заміна заборонена у всіх країнах.
Сучасна концепція самолікування Самолікування - це використання споживачем лікарських препаратів, що знаходяться у вільному продажу, для профілактики і лікування порушень самопочуття і симптомів, розпізнаних їм самим. На практиці поняття самолікування включає також лікування членів сім'ї і знайомих, особливо коли справа торкається лікування дітей ВООЗ
Об'єктивні причини розвитку концепції самолікування в сучасних умовах 1. Зменшення державної участі в питаннях охорони здоров'я населення у зв'язку із значним подорожчанням системи охорони здоров'я 2. Підвищення ролі пацієнтів в збереженні свого здоров'я
Позитивні моменти впровадження концепції самолікування в структуру охорони здоров'я • економія часу і засобів пацієнтів; • зменшення навантаження на лікувально-профілактичні установи і лікарів; • економія бюджетних засобів; • потреба системи охорони здоров’я у фахівцях нового покоління - клінічних провізорах; • активне впровадження в практику аптечних установ фармацевтичної опіки; • збільшення прибутку аптечних установ; • активна участь лікарів у формуванні номенклатури ОТС-препаратів.
Негативні моменти впровадження концепції самолікування небезпека невчасного звернення до лікаря високий ризик ускладнення захворювань високий ризик ускладнень від застосування медикаментів
Необхідні умови впровадження концепції відповідального самолікування 1. Створення державної організаційної структури управління реєстрацією і рухом безрецептурних лікарських препаратів в Україні і визначення її функцій. 2. Розробка і затвердження нормативних документів відносно самолікування і відпуску лікарських засобів без рецепту лікаря. 3. Розробка Положення про безрецептурний відпуск лікарських засобів населенню України. 4. Моніторинг вітчизняного фармацевтичного ринку ОТС-препаратів і відповідального самолікування
Рецептурні і безрецептурні препарати (ОТС-препарати) Препарати безрецептурного відпуску (ОТС-препарати - від англ. оvег the counter) - обширна група ліків які пацієнт може отримати для самолікування прямо в аптеці (а деякі ліки і не тільки в аптеці) без рецепту лікаря. Вони поступають до хворого безпосередньо з рук провізора, минувши лікаря. Відповідно до положень Директиви Ради ЄС 92/ 26/ЄЄС всі препарати доступні для відпуску без рецепту, окрім випадків, якщо вони: можуть представляти пряму або непряму небезпеку, навіть при правильному застосуванні, але без спостереження лікаря; звичайно виписуються лікарем для парентерального застосування; застосовуються часто і в більшості випадків неправильно, у зв'язку з чим можуть представляти небезпеку для здоров'я людини; містять субстанції або інгредієнти, активність або побічні ефекти яких потребують подальшого вивчення.
Критерії віднесення препаратів до рецептурних чи безрецептурних 1. Відпуску по рецепту підлягають лікарські препарати, які можуть представляти пряму або непряму загрозу для здоров'я споживача у разі їхнього використання без лікарського контролю навіть при їхньому правильному застосуванні. 2. Відпуску по рецепту лікаря підлягають лікарські препарати, якщо багато споживачів часто використовують їх неправильно, внаслідок чого лікарські препарати можуть представляти пряму або непряму загрозу здоров'ю людини. 3. Відпуску по рецепту лікаря підлягають лікарські препарати, якщо в їхній склад входять субстанції, дія чи/або побічні ефекти яких вимагають подальшого вивчення. Відпуску по рецепту підлягають лікарські препарати, які лікар звичайно призначає для парентерального застосування (наприклад, внутрівенно).
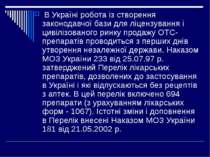
В Україні робота із створення законодавчої бази для ліцензування і цивілізованого ринку продажу ОТС-препаратів проводиться з перших днів утворення незалежної держави. Наказом МОЗ України 233 від 25.07.97 р. затверджений Перелік лікарських препаратів, дозволених до застосування в Україні і які відпускаються без рецептів з аптек. В цей перелік включено 694 препарати (з урахуванням лікарських форм - 1067). Істотні зміни і доповнення в Перелік внесені Наказом МОЗ України 181 від 21.05.2002 р.
Найпоширеніші стани, які лікуються за допомогою безрецептурних препаратів головний біль простуда (кашель, риніт, болі в горлі, лихоманка) розлади збоку шлунково-кишкового тракту (печія, замки або діарея) розлади з боку центральної нервової системи (підвищена тривожність, емоційна лабільність, безсоння, підвищена стомлюваність) вугрова висипка м'язовий біль суглобовий біль порізи забої легкі опіки (у 2001 році західноєвропейський ринок безрецептурних ліків оцінювався сумою близько 17,8 млрд доларів, а світовий - 64 млрд доларів, річний приріст при цьому склав близько 13%)
Категорії пацієнтів, що вимагають підвищеної уваги провізора при відпуску рецептурних та безрецептурних ліків. Літні люди - вони в більшості країн є основними споживачами ліків, у тому числі безрецептурних. Через вікові особливості фармакокінетики у них частіше виникає побічна дія ліків, а в результаті застосування значного числа препаратів - проблема лікарської взаємодії. Діти - їм самим, крім батьків, потрібно роз'яснювати як необхідність застосування ліків, так і небезпеку, пов'язану з їх неправильним застосуванням. Раціонально роз'яснювати дитині (а не тільки її батькам) важливість своєчасного прийому ліків, її поєднання з їжею, особливості їх смаку і ін. Вагітні жінки - активні споживачі безрецептурних ліків. На жаль, інформація відносно тератогенної дії препаратів в даний час явно недостатня, тому єдиним гарантованим способом уникнути можливої несприятливої дії ліків на плід є попередження їхнього невиправданого використання. Годуючі матері - також вимагають особливої уваги провізора (фармацевта), оскільки ліки, поступаючи в молоко, можуть надавати несприятливу дію на дитину. Крім того, цілий ряд препаратів здатний впливати на продукцію молока. На жаль, дані про проникнення безрецептурних препаратів в молоко і їхні здібності впливати на дитину більшості провізорів мало відомі.
Поняття про фармацевтичну опіку Фармацевтична опіка – це комплексна програма взаємодії провізора і пацієнта на протязі всього періоду медикаментозної терапії, починаючи від моменту відпуску лікарського засобу до повного припинення його дії. Для здійснення фармацевтичної опіки при відпуску безрецептурних препаратів в аптеці провізор повинен виконати ряд обов'язкових дій, що передбачені вимогами належної аптечної практики (НАП): 1. Правильно оцінити проблему пацієнта 2. Забезпечити пацієнта безрецептурним лікарським засобом (засобами) 3. Забезпечити пацієнту подальше спостереження
Алгоритм дій провізора при здійсненні фармацевтичної опіки Встановити, для лікування якого симптому хворий вирішив отримати даний препарат Визначити на основі опитування пацієнта, чи не є даний симптом проявом захворювання,яке потребує обов'язкового втручання лікаря Визначити фармакологічну (фармакотерапевтичну) групу препаратів, які можна призначити даному хворому Вибрати серед медикаментозних засобів даної групи оптимальний препарат для цього хворого Надати хворому належну інформацію про вибраний препарат
Алгоритм надання провізором належної інформації про лікарський препарат при здійсненні фармацевтичної опіки пацієнтів КОНТРОЛЬ ІНФОРМАЦІЇ ПРО ЛІКАРСЬКИЙ ПРЕПАРАТ • Запитати пацієнта, чи все йому зрозуміло. • Попросити пацієнта повторити найважливішу інформацію. • Дізнатись у пацієнта, чи залишилися у нього які-небудь запитання. Дія лікарського препарату Побічні ефекти Умови раціо- нального приймання препарату Попередження • Навіщо потрібний цей лікарський препарат? • Які симптоми захворювання зникнуть, а які - ні? • Коли розпочнеться дія препарату? • Що станеться при неправильному застосуванні препарату або відмові від нього? • Які побічні ефекти можуть виникнути? • Як їх розпізнати? • Як довго вони будуть зберігатися? • Що потрібно зробити? • Як приймати лікарський препарат? • Коли його приймати? • Як довго продовжувати лікування? • Що робити із залишками препарату? • Коли не можна приймати лікарський препарат? • Яка максимальна доза? • Чому необхідно пройти повний курс лікування?
Комплаєнс Комплаєнтність (прихильність) пацієнта до лікування – це готовність пацієнта виконувати рекомендації і призначення лікаря чи провізора, тобто схильність пацієнта до лікування.
Чинники, що впливають на комплаєнтність пацієнта вік, рівень освіти хворого і емоційний стан хворого; частота дозування; кількість таблеток, що приймаються, за добу (необхідність прийому великої кількості таблеток препарату не тільки незручно для пацієнта, але може поколивати його довір'я і до препарату, і до лікуючого лікаря і навіть стати причиною відмови від лікування); лікарська форма препарату, що приймається (нерідко лікарська форма не може приховати неприємний смак препарату або незручна для прийому); швидкість настання очікуваного ефекту при прийомі препарату; обмеження при прийомі препарату (наприклад, неможливість управляти автомобілем, вживати певну їжу і др.); побічні ефекти лікування (часто пацієнти відмовляються від прийому призначених ним лікарських препаратів через неприємні відчуття, викликані останніми: закрепи, нудота і др.); повнота і доступність інформації про препарат; ціна препарату і вартість всього курсу лікування; кількість одночасно препаратів, що приймаються (одночасне призначення великого числа препаратів різко знижує виконавську дисципліну пацієнта; в такому разі доцільно рекомендувати комплексні комбіновані препарату).
Якість життя як критерій оцінки дії лікарських засобів Якість життя – це інтегрований (сумарний) якісний показник, який включає: Функціональний стан пацієнта (працездатність) Психічний стан Соціальну активність Духовне благополуччя Залежить від Захворювання Побічної дії ЛЗ Визначення якості життя особливо важливе при хронічних захворюваннях (АГ, ревматоїдний артрит, цукровий діабет, ІХС, бронхіальна астма), які потребують постійного лікування на протязі тривалого часу.
Лікарські форми з контрольованим вивільненням Оральні форми (капсули, таблетки) Нашкірні форми - трансдермальні системи (пластирі, диски), які дозволяють контролювати дозування лікарських засобів шляхом регулювання площі пластиря чи диска (нітрогліцерин, скополамін) Парентеральні форми подовженої дії (ефіри, солі, суспензії, імплантанти).
Оральні терапевтичні лікарські системи пролонгованої дії В основі їх будови лежать спеціальні технології, що забезпечують сповільнене вивільнятися лікарської речовини з постійною швидкістю протягом довгого часу (slow release, extended release). Ретардні лікарські форми не підлягають дробленню, якщо відсутня розділова смужка, оскільки при цьому втрачаються їхні властивості. За допомогою різних технологій ретардування створено чотири оральні лікарські форми пролонгованої дії: Таблетки ретард (slow-release, extended release) з пошаровим вмістом речовини і біополімеру 12- і 24-годинної дії розроблені для: антагоністів кальцію (ніфедипін SR, фелодипин ER, дилтиазем SR), теофіліну, індапаміду, НПЗЗ (диклофенак), нітратів (ізосорбіду динітрат, ізосорбіду мононітрат), пентоксифіліну, хінідину (хінідин сульфат), новокаїнаміду (прокаїнаміду гідрохлорид), β-адреноблокаторів (метопролол, окспренолол); Капсули ретард (розчинні капсули з мікрогранулами речовини, покритии біополімерною оболонкою, 12 і 24-вартової дії) представлені наступними ЛЗ: антагоністи кальцію (дилтіазем РР, ісрадипін SRO, верапаміл SR), НПВС (диклофенак), β-адреноблокаторів (пропранолол); Таблетки ретард з двофазним вивільненням 12-годинної дії містять швидкорозчинну і повільнорозчинну фракції речовини і представлені ніфедипіном SL; Шлунково-кишкові (гастроінтестинальні) терапевтичні системи - таблетки і капсули 24-годинної дії, покриті нерозчинною напівпроникною оболонкою, з контрольованою швидкістю вивільняється речовини: ніфедипін-GITS (gastrointestinal therapeutic system), верапаміл-SODAS (spheroidal oral drug-absorbtion system).
Критерії вибору лікарської форми для конкретного хворого Стан хворого Перебіг захворювання (гострий, хронічний) Вік хворого Стать Фінансові можливості
Методи оцінки ефективності і безпечності застосування лікарських препаратів 1. Лабораторні: визначення концентрації препарату в крові; клінічні аналізи крові, сечі і т. п.; копрограма; дослідження біохімічних бактеріологічних і імунологічних показників і т. д. 2. Параклінічні (інструментальні): електрокардіографія, ехокардіографія, електроенцефалографія, рентгенографія, фіброгастроскопія, спірометрія і т. д. 3. Клінічні: врахування динаміки стану хворого і небажаних реакцій на препарат. В деяких випадках дуже значущим може виявитися щоденна оцінка лікування самим хворим. Оцінка названих критеріїв при тривалому застосуванні препаратів повинна здійснюватися до, на початку і під час лікування. При зміні режиму дозування і при використанні препаратів з малою широтою терапевтичної дії проведення такого контролю украй необхідне.
Поняття про захворювання За визначенням ВООЗ: хвороба – це життя, порушене у своєму перебігу пошкодженням структури і функцій організму під впливом зовнішніх і внутрішніх факторів при мобілізації його компенсаторно-пристосувальних механізмів. Хвороба характеризується загальним або частковим зниженням пристосування до середовища і обмеженням свободи життєдіяльності хворого
Причини захворювань механічні (закриті і відкриті травми, струси і ін. ); фізичні (висока або низька температура, електричний струм, світло, радіація); хімічні (промислові отрути, бойові отруйні речовини та ін. ); біологічні (дія мікробів, які проникають в організм і їх токсинів); психогенні; генетичні (спадкові).
Поняття про діагноз Коротке лікарське заключення про суть захворювання і стан хворого, виражене в термінах сучасної медичної науки, називається діагнозом (від грецького diagnosis –розпізнавання). За ступенем обгрунтованості розрізняють такі види діагнозу: 1) попередній діагноз; 2) клінічний діагноз; 3) остаточний (заключний) діагноз
Поняття про прогноз захворювання Види прогнозу: прогноз стосовно життя хворого – prognosis guoad vitam; прогноз стосовно видужання хворого – prognosis guoad valitudinem s. sanationem; прогноз подальшого розвитку хвороби – prognosis guoad decursum morbi; прогноз для можливості відновлення функції певних органів чи систем організму – prognosis guoad functionem; прогноз відносно тривалості життя хворого – prognosis guoad longitudinem vitae; прогноз щодо працездатності – prognosis guoad laborem. Крім того, загальний прогноз може бути добрим або сприятливим (prognosis bona s. fausta), сумнівним або невизначеним (prognosis dubia s. іnserta), поганим або несприятливим (prognosis mala s. іnfausta) та дуже поганим (prognosis pessima)
Загальна методологія клінічного діагнозу Діагноз (diagnosis) - заключення про хворобу, виражене в медичних термінах прийнятої класифікації захворювань, що за змістом відповідає сучасному науковому рівню
Вимоги до діагнозу Діагноз повинен відповідати таким вимогам: - Бути максимально раннім, переконливим, достовірним. - Шлях розпізнання хвороби має бути найбільш економним і встановлюватися в максимально короткий термін. - Принципи діагностичного мислення повинні бути найбільш універсальними, дозволяючи за єдиною методологією діагностувати будь-яку патологію всіх органів і систем людини. - На шляху до діагнозу необхідно з вичерпною повнотою використовувати ті методи обстеження, які найбільш доступні лікареві і найменш обтяжливі для хворого. - Переходити до більш складних методів слід в тих випадках, коли окремі відомості виявляються недостатніми для встановлення діагнозу
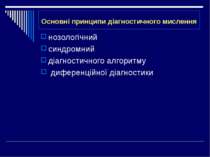
Основні принципи діагностичного мислення нозологічний синдромний діагностичного алгоритму диференційної діагностики
Нозологічний принцип - це розпізнання хвороб, в основі якого відомі ознаки про конкретні прояви різних захворювань (нозологічних одиниць). Це еталонний принцип. Діагноз вважають встановленим, якщо ознаки недуги конкретного хворого співпадають з збереженими в пам‘яті лікаря, чи відповідній літературі ознаками будь-якого певного нозологічного захворювання, симптоми якого вважають еталонними
Синдромний принцип - розпізнання і розмежування захворювань, в основі яких операції мислення, пов‘язані тільки з тим колом патологічних процесів і хвороб, які проявляються спільним провідним синдромом, незалежно від їх належності до різних нозологічних одиниць, груп захворювань або навіть уражень різних органів і систем (наприклад: “кругла тінь” в легенях, гепатоліенальний синдром). Переваги синдромного принципу діагностики в тім, що різні синдроми настільки відрізняються один від одного, що сплутати їх неможливо. Вже цей, перший етап лікарської думки є запорукою максимально ефективного діагностичного мислення. Вся наступна робота відбувається всередині синдрому.
Діагностичний алгоритм (ДА) - пунктуальний загальноприйнятий припис про поетапне виконання в певній послідовності елементарних розумових операцій і дій для встановлення діагнозу всіх захворювань, що проявляються цим провідним синдромом Алгоритмічне мислення має ряд принципових особливостей, що дозволяє при мінімумі етапів оптимального мислення віддиференціювати всі або найбільш значимі нозологічні одиниці (діагнози), що проявляються даним синдромом. ДА опирається не на нозологічні одиниці, а відразу на синдром, містить найбільш значимі симптоми, що мають вирішальне значення в диференціальній діагностиці захворювань
Основні методи обстеження 1. Методи клінічного обстеження хворого: а) скарги; б) анамнез хвороби; в) анамнез життя; г) фізикальні методи: • огляд; • пальпація; • перкусія; • аускультація 2. Допоміжні методи дослідження: а) антропометрія; б) термометрія тіла; в) лабораторні обстеження: • загальний аналіз крові; • загальний аналіз сечі; • основні біохімічні показники; • бактеріологічне доспідження; г) інструментальні методи: • рентгенодіагностика; • ультрасонографія; • ендоскопічні дослідження;
Схожі презентації
Категорії