Презентація на тему:
Види знеболювання
Завантажити презентацію
Види знеболювання
Завантажити презентаціюПрезентація по слайдам:
Тема лекції . Організація анестезіологічної служби і відділень інтенсивної терапії в Україні та за кордоном. Наука анестезіологія. Підготовка хворих до наркозу та їх анестезіологічне забезпечення.
Наказ МОЗ України № 303 Відповідно до наказу МОЗ України від 08.10. 97 р. за № 303 ”Про регламен-тацію діяльності анестезіологічної служби України“, залежно від виду діяльності і необхідності, у більшості лікувальних закладів (міських, ЦРЛ, хірургічних клініках та ін.) створені відділення анестезіології з ліжками для інтенсивної терапії.
Основні завдання анестезіологічної служби України Основними завданнями анестезіологічної служби є: здійснення комплексу заходів з підготовки і проведення різних видів знеболювання під час операції, пологів, діагностичних та лікувальних процедур; проведення заходів з корекції порушень функцій жеттево-важливих органів і систем організму при захворюваннях, травмах, оперативних втручаннях та ін.
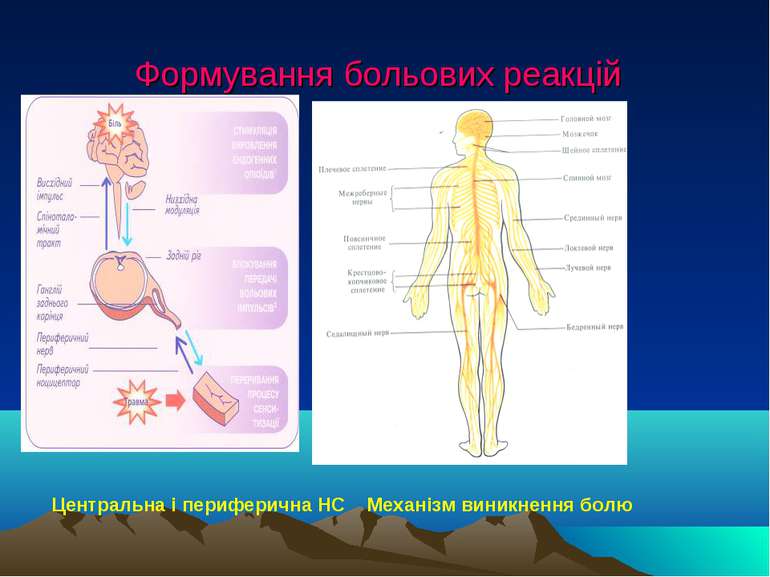
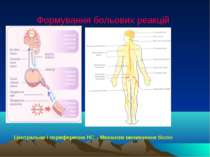
Поняття про біль Біль – це неприємний, попереджуючий сигнал організму про небезпеку, що відіграє важливу роль у його захисті. Це особливе відчуття, яке виникає внаслідок дії різних травмуючих чинників (механічна травма, запалення, пухлини та ін.) і характе-ризується відповідними реакціями та рефле-кторними змінами функцій внутрішніх органів, спрямованих на звільнення організму від дії пошкоджуючого чинника. Біль явище (відчуття) не фізіологічне, а патологічне.
Розрізняють: а) кірковий біль або, його ще називають – соматичний біль, який виникає при подразненні нервових рецепторів поверхні тіла, проводиться в центральну нервову систему по аферентних волокнах і є чітко локалізованим; б) вісцеральний біль, який виникає при подразненні внутрішніх органів. Цей біль важко піддається локалізації, має розлитий характер і може іррадіювати (передаватись) в інші ділянки організму, що відповідає так званим зонам Захар’їна-Геда. Види болю
Вегетативний біль У відтворенні больових реакцій приймає участь і вегетативний відділ нервової системи. Подразнення симпатико-адреналової системи призводить до накопичення на нервових закін- ченнях гістаміну, ацетилхоліну, які є подразни- ками больових рецепторів. На больові подраз- нення реагують залози внутрішньої секреції, поси- люючи або зменшуючи виділення гормонів (над- ниркові залози, щитоподібна залоза, різні утворення мозку тощо).
Прояви болю При відчутті болю у постраждалого виникає відповідна реакція у вигляді захисних рухів скелетної мускулатури, голосових звуків, міміки та ін. Клінічно больові реакції проявляються порушенням гемодинаміки, дихання, функцій залоз внутрішньої секреції, обміну речовин тощо, сумарно такі зміни можуть призвести до розвитку шокового стану. “Зменшити біль є труд божественний” – Гіппократ.
Анестезіологія (від грец. an – заперечення, aеstesiа – відчуття, logos – наука). Наука про знечулювання та інші методи захисту організму від надмірних подразнень, зумовлених хірургічним втручанням. На сьогодні ні одна операція не проводиться без знеболювання. Для попередження болю використовується ціла система заходів. Сучасна анестезіологія охоплює проблеми анестезії, інтенсивної терапії та реанімації.
Історія знеболювання Розвиток сучасної анестезіології розпочався на початку ХVІІІ ст. і пов’язаний з іменем французького вченого Антонія Лавуазьє, що займався вивченням газів, англійського хіміка Гумфрі Даві, який вперше вивчив дію закису азоту (звеселяючого газу) та англійського лікаря Хораса Уельса, який випробував цей засіб на собі і вперше у 1844 р. застосував у хворих при видаленні зубів. "Хорас Уельс, який відкрив анестезіологію"
Розвитку анестезіології сприяли Роботи американського хіміка Ч. Джексона з Бостона, який відкрив ефір для наркозу; Досліди зубного лікаря Вільяма Мортона, який випробував дію препарату на собі і вперше сконтруював пристрій для наркозу. Роботи лікаря-хірурга Д. Уорена, який вперше в світі 16 жовтня 1846 року в присутності студентів і лікарів видалив велику пухлину підщелепної ділянки шиї зі застосуванням ефірного наркозу.
Загальне знеболювання (наркоз; від грецького inarcao – ціпеніти) Стан глибокого штучного сну (заціпеніння), який характеризується тимчасовою втратою притомності, больової чутливості та деяких рефлекторних реакцій що здійснюються за допомогою різних наркотичних речовин. Усі засоби для наркозу пригнічують діяльність різних відділів ЦНС.
Теорії механізму виникнення загального знеболювання. 1. Адсорбційна теорія, згідно якої наркотичні речовини адсорбуються на поверхні нервових клітин і змінюють їх фізико-хімічні властивості (порушуються ферментативні обмінні процеси та ін.). 2. Теорія порушення окисно-відновних процесів – наркотична дія виникає внаслідок порушення окисно-відновних процесів у мозковій тканині. 3. Ліпідна теорія побудована на тому, що наркотичні речовини розчиняються жирами і жироподібними речовинами мозкової тканини і гальмують її діяльність. 4. Неврогенна теорія – наркотичний ефект пов’язаний із гальмівною дією на кору головного мозку і її підкірки. 5. Мембранна теорія – ґрунтується на дії наркозу на субклітинному молекулярному рівні. Наркотичні речовини викликають деполяризацію клітинних мембран, погіршують проникність іонів Na+, K+ і Ca2+, тим самим порушують генерацію збудження і потенціал дії.
Види наркозу Залежно від шляхів введення речовин- інгаляційний і неінгаляційний наркоз. Залежно від методики проведення : 1) мононаркоз, коли використовується одна речовина (ефір, фторотан, пентран тощо); 2) змішаний наркоз, коли застосовують суміш препаратів, близьких за своєю дією; 3) комбінований наркоз, при якому використовують не тільки суміш речовин а і шляхи введення (в/в, інгаляційний та ін.).
Інгаляційний наркоз (леткі і газоподібні наркотичні засоби) А. Леткі наркотичні речовини. Ефір (Aether pronarcosi) – прозора летюча рідина зі своєрідним запахом і пекучим смаком. Хлороформ (Chloroforneium) – прозора летка рідина, що розкладається під дією світла. Фторотан (Phthorothanum), флюотан, галотан, наркотан – прозора рідина з приємним запахом. Етран (Etran), енфлуран, пенфлуран, ізофлуран, севофлуран – за своєю дією подібний до фторотану. Пентран (Pentran), метоксилфлурон, інгалан – прозора рідина з характерним фруктовим запахом. Трихлоретилен (Trichlorethylenum), трилен, ротилан – наркотична прозора летка рідина із своєрідним запахом.
Б. Газоподібні наркотичні засоби. Закис азоту – діазот оксид (Nitrogenium oxydulatum) – звеселяючий газ без запаху. Циклопропан (Cyclopropanum) - вогненебезпечний газ.
Міорелаксанти Препарати, що мають здатність блокувати передачу збудження в нервово-м’язових синапсах скелетної і дихальної мускулатури. За типом дії їх поділяють на: а) недеполяризаційні (d-тубокурарин, ардуан, павулон, тракріум і ін.). Ці препарати є антагоністами ацетилхоліну, вони паралізують нервово-м’язову передачу і відносяться до справжніх курареподібних речовин; б) деполяризаційні препарати – викликають розслаблення мускулатури за рахунок деполяризації клітинних мембран, що призводить до порушення проведення збудження з нерва на м’яз (дитилін); в) препарати змішаної дії – можуть викликати антидеполяризаційну і деполяризаційну дію. Найбільш широко застосовують імбретил. За механізмом дії міорелаксантів розрізняють: короткочасну, періодичну, часткову і тотальну м’язову релаксацію.
Протипоказання до інгаляційного наркозу Абсолютними протипоказаннями є: Відсутність кисню, непереносимість препаратів, несправна апаратура. Захворювання серцево-судинної системи в стадії декомпенсації. Захворювання органів дихання з вираженою легеневою недостатністю – гострої пневмонії. Захворювання печінки з вираженою її функціональною недостатністю. Захворювання нирок із порушенням функції. Важкий ступінь анемії. Захворювання із вираженим підвищеним внутрішньочерепним тиском (пухлин, кіст тощо). Відносними протипоказаннями є вищеперераховані захворювання, але з менш вираженими функціональними порушеннями.
Визначення операційного ризику Ризик операції та анестезії визначають у балах: - Американська асоціація анестезіологів (АSA), - Московське наукове товариство анестезіо-логів та реаніматологів. Для його визначення слід оцінити: а) загальний стан хворого; б) припустимий об’єм і характер операції; в) вид анестезії. Всі ці дані оцінюють у бальній системі.
Оцінка ступеня ризику анестезії та операції I ступінь (незначний ризик) – 1,5 бала; II ступінь (помірний ризик) – 2-3 бала; III ступінь (значний ризик) – 3,5-5 балів; IV ступінь (високий ризик) – 5,5-8 балів; V ступінь (надто високий ризик) – 8,5-11 балів.
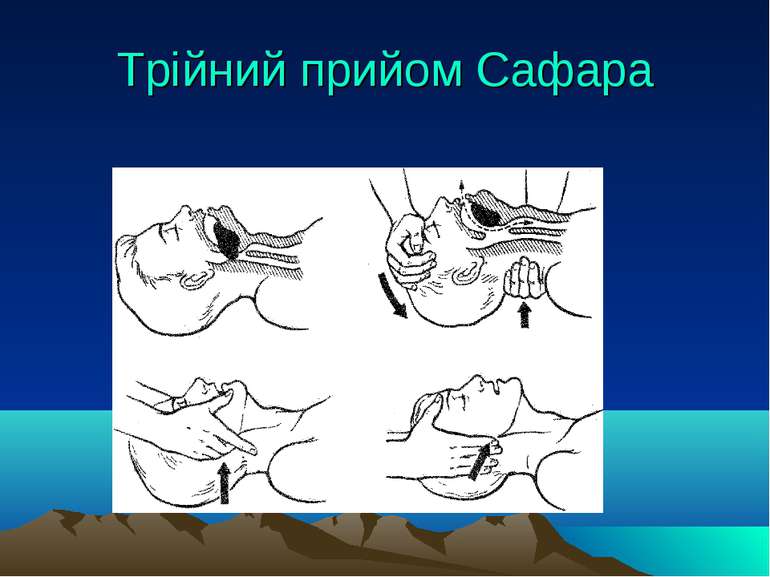
Підготовка хворого до наркозу 1.Перед операцією кожному хворому проводять повне клінічне та лабораторне обстеження. 2.Перед загальним знеболюванням кожному хворому слід: перевірити стан ротової порожнини (наявні в ній вставні протези видаляють); виміряти температуру і вагу тіла; оглянути очі (визначити їх форму, розміри зіниць, реакцію їх на світло); перевірити прохідність дихальних шляхів (носових ходів); виявити рухомість нижньої щелепи, шиї; порахувати пульс і виміряти артеріальний тиск; зібрати анамнез (алергологічний, гемотрансфузійний) ; визначити групу крові, резус-фактор; відмити шлунок; вставити катетер у сечовий міхур і випустити сечу. 3.Провести профілактичну премедикацію напередодні операції: снодійні (фенобарбітал – 0,1 або ноксірон – 0,2 та ін.); транквілізатори (триоксазин – 0,3-0,6 або хлордіазепоксид – 0,01-0,015, діазепам, седуксен, сібазон та ін.); антигістаміні препарати (димедрол, піпольфен, супрастин, діазолін і ін.). Особливо збудливим хворим це призначення здійснюють вранці за 2 год до операції. 4.Провести безпосередню премедикацію, суть якої полягає у введенні за 40 хв до оперативного втручання антихолінергічні засоби (0,1%-розчину атропіну сульфату з розрахунку 0,01 мг/кг (скополамін, метацин), наркотичного аналгетика (1% розчину – 1 мл промедолу або 2% розчину – 1 мл омнопону, фентанілу, трамадолу) і антигістамінних препаратів ( димедролу, піпольфену, супрастину, діазоліну і ін.) внутрішньомязово, або за 5-10 хв внутрішньовенно. 5. Після премедикації хворим забороняється вставати з ліжка, ходити, до операційної їх привозять на каталці.
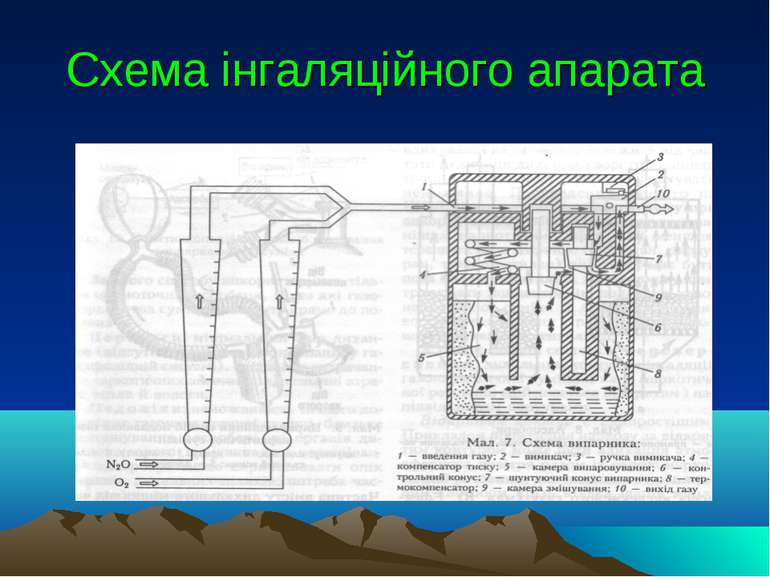
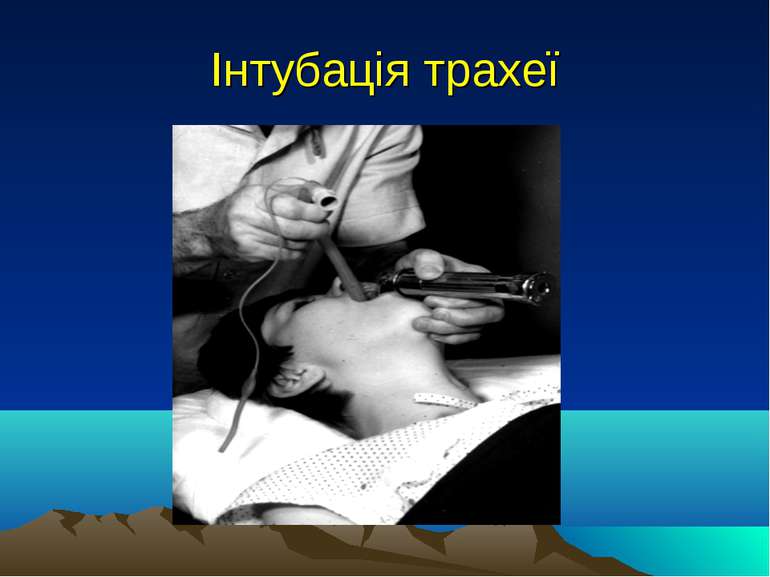
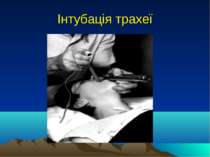
Методи інгаляційного наркозу Масковий інгаляційний наркоз - проводять краплинним способом. Ендотрахеальний наркоз - здійснюють за допомогою трубок, які вводять у дихальні шляхи
Розрізняють 4 стадії наркозу: А.А. Гведел – 1920 рік 1. Стадія аналгезії - характеризується поступово наростаючим розлитим гальмуванням кори. 2. Стадія збудження - виникає через 5-6 хв від початку наркозу (бунт підкорки). 3. Стадія хірургічного сну: 1 рівень – поверхневий наркоз (рівень руху очних яблук); 2. рівень – наркоз середньої глибини (рівень зникнення рогівкового рефлексу); 3. рівень – глибокий наркоз (рівень розширення зіниць) – це гранично допустиме наркотичне гальмування життєво важливих функцій організму; 4.рівень – надзвичайно глибокий наркоз – є недопустимим !!!. 4. Стадія – агональна або пробудження - виходу з наркозу.
Ускладнення інгаляційного наркозу. Гіпоксія (порушення прохідності дихальних шляхів, пригнічення дихального центру внаслідок передозування наркотичних речовин, неполадки в апаратурі). Механічна закупорка дихальних шляхів (регургітація та аспіраціїя). Зупинка серця.
. Неінгаляційний наркоз і його види. Внутрішньовенний наркоз - базис-наркоз (тіопентал натрію, метогекситал, оксибутірат натрію, кетамін (кеталар, каліпсол), предіон (віадрил, пресурен), сомбревін, пропофол та ін.). Нейролептаналгезія –атараксія, відчуття байдужості та сонливість фентаніл, дроперидол та ін.) + наркотичний аналгетик Атаралгезія - поєднання похідних бензодіазепину (транквілізатора) - діазепаму з наркотичними анальгетиками (фентанілом, пентазацином та ін). Центральна анальгезія – застосовують кілька анальгетиків (фентаніл+промедол+оксибутірат натрію, кетамін та ін.
Місцева анестезія Значну частину оперативних втручань при наявності противопоказань до наркозу або відсутності його технічного забезпечення, можна провести під місцевою анастезією. Окрім того застосування блокад у хворих з больовими синдромами є одним із патогенетичних методів лікування. Тому медичні працівники повинні володіти методиками місцевої анестезії.
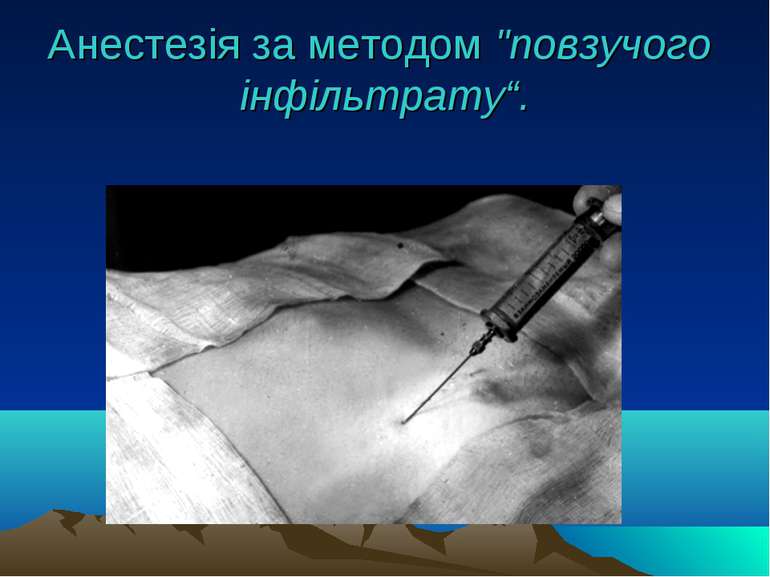
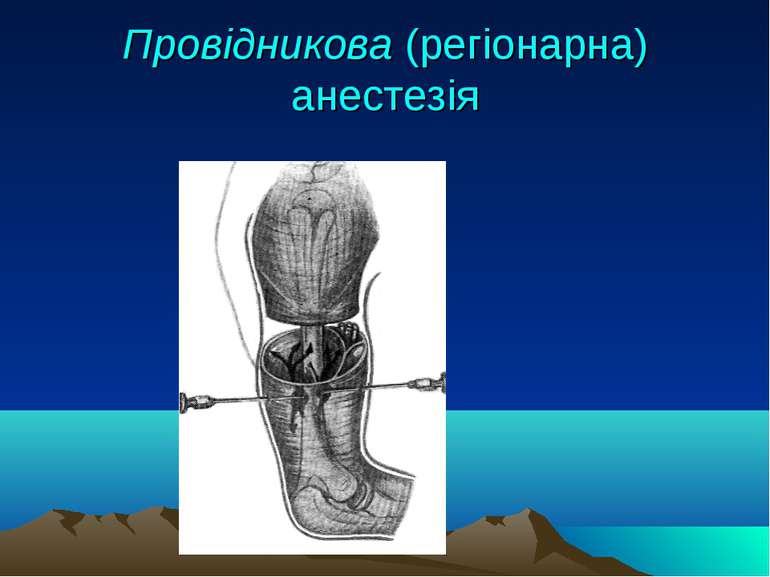
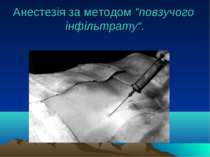
Види місцевої анестезії 1. Поверхнева (термінальна) анестезія (змащування слизових оболонок, зрошення їх, охолодження, інфільтрацієя розчином анестетика за методом "повзучого інфільтрату"; футлярну анестезію за Вишневським; 2. Провідникова (регіонарну) анестезія (блокада нервових стовбурів, сплетінь; внутрішньосудинне або внутрішньокісткове введення анестетика, новокаїнові блокади, а також уведення анестетика в спинномозковий канал або перидуральний простір.
Види місцевої анестезії 1. Поверхнева (термінальна) анестезія (змащування слизових оболонок, зрошення їх, охолодження, інфільтрація розчином анестетика за методом "повзучого інфільтрату"; футлярну анестезію за Вишневським; Анестезуючі засоби:0,25-10% новокаїн, 0,5-2% лідокаїн, 0,5-2% мелівакаїн, 0,25-3% совкаїн, 0,25-3% дикаїн, 1-10% р-н кокаїн та ін.
Показання і протипоказання до місцевої анестезії Показання: Амбулаторні операції Невеликі за об'ємом оперативні втручання У ослаблених та виснажених хворих У старих та похилого віку пацієнтів з захворюваннями серцево-судинної та дихальної систем Протипоказання до загального знеболення Протипоказання. Підвищена чутливість організму до анестетика Психічні захворювання Різке нервове збудження Ранній дитячий вік (до 10 років) Екстренні оперативні втручання пов'язані з кровотечею. Виражені фіброзні зміни м'яких тканин Оперативні втручання пов'язані з порушенням газообміну і які вимагають застосування керованого дихання. Довготривалі операції на порожнинах тіла. Відмова хворого від місцевої анестезії.
Стадії перебігу місцевої анестезії. 1.Період введення анестезуючого розчину - включає в себе виконання ін'єкції анестетика. 2. Період вичікування - забезпечення дії анестезуючого розчину на нервові рецептори. Залежить від виду анестезії, анестетика та його концентрації. 3. Період повної анестезії - зникає больова чутливість, в той час як рухова функція та рефлекси можуть бути збережені. 4. Період відновлення чутливості - характеризується появою болю в ділянці оперативного втручання та набряку м'яких тканин.
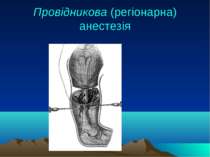
Провідникова (регіонарна) анестезія Провідникова (регіонарна) анестезія: блокада нервових стовбурів, сплетінь; внутрішньосудинне або внутрішньокісткове введення анестетика, новокаїнові блокади, а також уведення анестетика в спинномозковий канал або перидуральний простір.
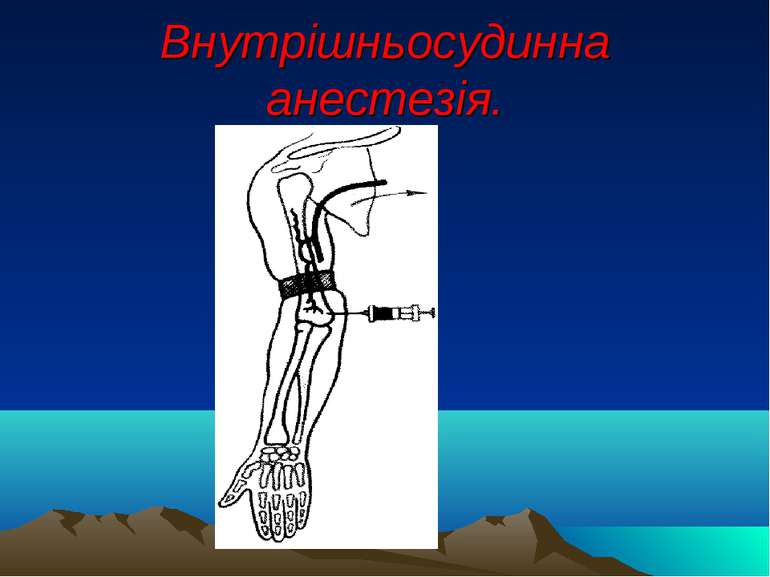
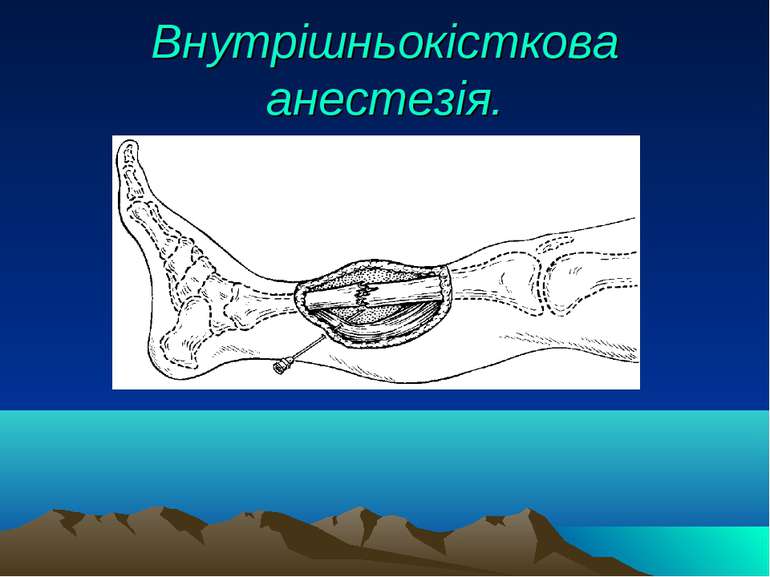
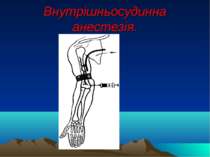
Інші види анестезії Перидуральна, епідуральна анестезія. Спинномозкова анестезія. Внутрішньосудинна анестезія. Внутрішньокісткова анестезія. Акуптурна анальгезія.
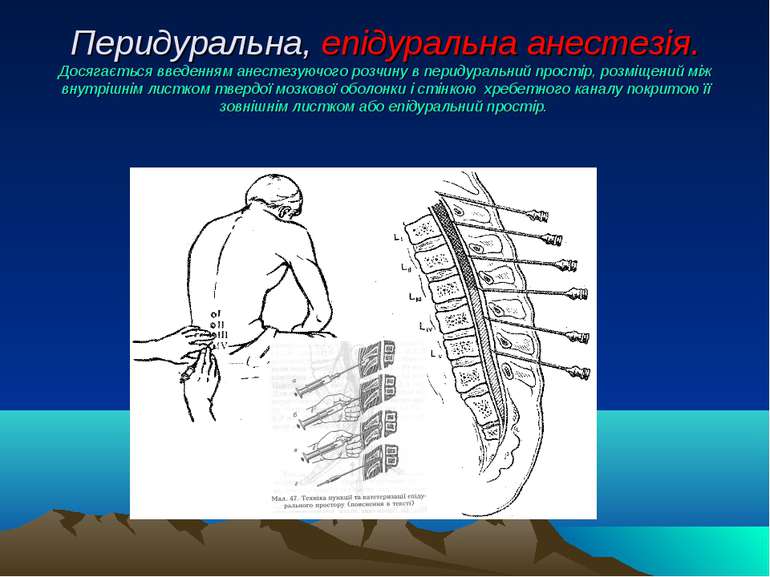
Перидуральна, епідуральна анестезія. Досягається введенням анестезуючого розчину в перидуральний простір, розміщений між внутрішнім листком твердої мозкової оболонки і стінкою хребетного каналу покритою її зовнішнім листком або епідуральний простір.
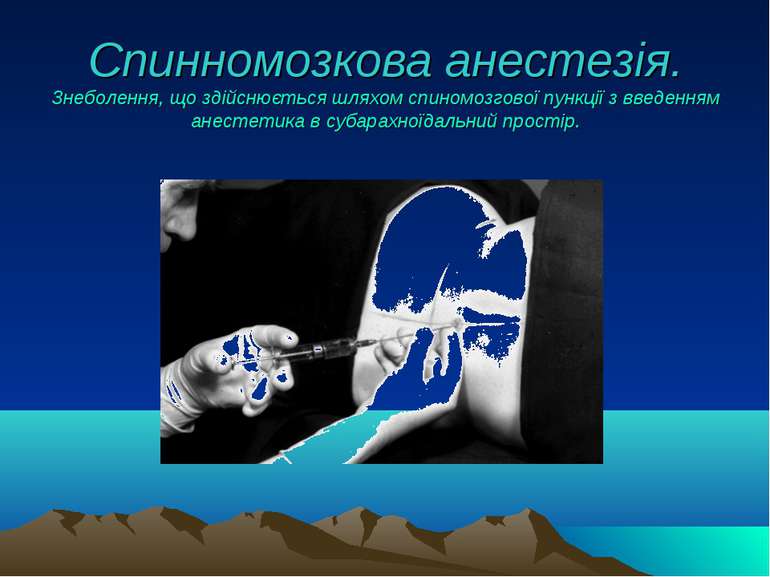
Спинномозкова анестезія. Знеболення, що здійснюється шляхом спиномозгової пункції з введенням анестетика в субарахноїдальний простір.
Методика проведення субдураль-ної спиномозкової анестезії Хворий сидить, або в положенні на боці, спиною до лікаря. Голову і ноги хворого приводять до тулуба, максимально згинаючи хребет. Пункцію проводять між остистими відростками L ІІІ та L ІУ або L ІІ - L ІІІ. Пункційну голку з мандреном вводять строго по середній лінії між остистими відростками поперекових хребців під кутом 5-100. При проходженні зв'язкового апарату хребта листка і твердої мозкової оболонки відчувають провалювання. Видаляють мандрен і просувають голку на 2-3 мм вперед, перфоруючи внутрішній листок твердої мозкової оболонки. Після попадання голки в субдуральний простір починає виділятися спиномозкова рідина. Голку з”єднують з шприцом, який містить 2 мл 5% розчину ефедрину. Набравши в шприц 1 мл рідини змішують її з ефедрином і повільно вводять в субарахноїдальний простір. Через 5-6 хв після введення ефедрину іншим шприцом вводять 0,1% розчин совкаїну 0,7-0,8 мл попередньо розвівши його спиномозковою рідиною. Тривалість анестезії совкаїном - 4 години, новокаїном - 1 година.
Схожі презентації
Категорії