Презентація на тему:
Карантинні інфекції: холера, чума, геморагічні гарячки у хворих.
Завантажити презентацію
Карантинні інфекції: холера, чума, геморагічні гарячки у хворих.
Завантажити презентаціюПрезентація по слайдам:
Схильність до швидкого розповсюдження з виникненням епідемій і пандемій. Можливі летальні висліди. КРИТЕРІЇ ОСОБЛИВО НЕБЕЗПЕЧНИХ (КАРАНТИННИХ) ІНФЕКЦІЙ (відповідно до міжнародної конвенції 1926 р.).
Холера (лат. – cholera) – це гостра, особливо небезпечна кишкова інфекція, що спричиняється холерним вібріоном і характеризується переважно функціональним ураженням тонкої кишки, шлунка, з приєднанням проносу, блювання, зневоднення організму.
Історичні відомості та актуальність Холера відома з глибокої давнини. Назву «холера» запропонував Гіппократ, розуміючи під цим терміном витікання жовчі (chole, rheo), або, ймовірно, ринву (cholero). В її історії розрізняють 2 періоди: ендемічний – до 1817 р. (осередок азійської холери – басейн річок Гангу і Брахмапутри на півострові Індостан) і пандемічний – із 1817 по 1926 рр. спостерігалося 6 великих пандемій холери з високою летальністю, остання, 7-а, пандемія розпочалася в 1961 р. і триває досі. Ендемічний осередок сучасної холери сформувався в Індонезії (о. Сулавесі) на початку XX століття. Збудник холери був відкритий у 1854 р. Ф. Пацині, а у чистій культурі виділений Р. Кохом в у 1883-1885 рр. під час спалаху в Єгипті.
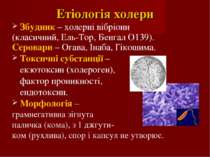
Етіологія холери Збудник – холерні вібріони (класичний, Ель-Тор, Бенгал О139). Серовари – Огава, Інаба, Гікошима. Токсичні субстанції – екзотоксин (холероген), фактор проникності, ендотоксин. Морфологія – грамнегативна зігнута паличка (кома), з 1 джгути- ком (рухлива), спор і капсул не утворює.
Джерело збудника – хворий, реконвалесцент, вібріоносій (1:10-1:20). Хворий заразний протягом всієї недуги – з моменту появи перших клінічних симптомів, а також у стадії реконвалесценції. Хворі на маніфестну форму виділяють до 10-20 л випорожнень за добу, а в окремих випадках на тлі регідратації й більше. В 1 мл таких випорожнень міститься 107-109 вібріонів.
Механізм і шляхи передачі – фекально-оральний. Типи епідемій – водна (найчастіше), харчова, контактно-побутова (змішана) . Сезонність – літньо-осіння. Сприйнятливість – загальна, проте наявність безлічі легких форм і первинного (неімунного) носійства свідчить про можливість відтворення тяжких маніфестних форм інфекції лише при зараженні досить великою дозою збудника. Інкубаційний період триває до 5 діб, частіше 2-3 доби. Імунітет - антибактерійний і антитоксичний. Він видоспецифічний і відносно стійкий, утримується близько 1-3 років. Повторні захворювання рідкісні.
Особливості сучасної пандемії холери: кількісно переважають легкі, стерті й атипові форми (на 100 і більше хворих припадає лише 1 алгідна форма); після перенесеного захворювання часто зберігається тривале вібріоносійство; вібріоносіїв значно більше, ніж хворих; інфекція може «укорінятися» на нових територіях з формуванням вторинних ендемічних осередків (це сталося в Африці, Південній Америці) й навіть «зимувати» у південних областях України; задовго до епідемії з водоймищ виділяється збудник холери; значно менша летальність: при класичній холері – близько 40 %, при холері Ель-Тор – близько 1 %.
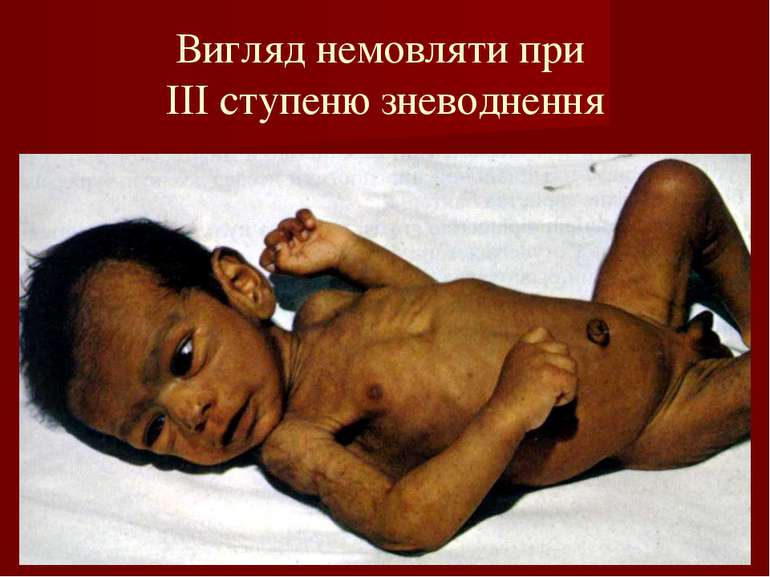
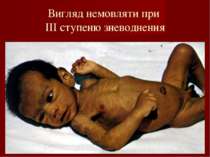
КЛІНІКА ХОЛЕРИ Початок гострий. Пронос (випорожнення водянисті, на кшталт «рисового відвару»), без болю в животі, без підвищення температури тіла. Блювання фонтаном, без нудоти. Зневоднення (I- ІV ст.). Випорожнення при холері («рисовий відвар»)
Клініко-епідеміологічні особливості холери: зв’язок з епідемічним осередком; початок з проносу, потім – блювання; розвиток зневоднення; випорожнення знебарвлені, водянисті; відсутність болю в животі, тенезмів; знижена або нормальна температура тіла.
ЛАБОРАТОРНА ДІАГНОСТИКА ХОЛЕРИ Виявлення збудника у випорожненнях, блювотинні: експрес-методи (мікроскопія «висячої» краплі, реакція імобілізації; реакція аглютинації протихолерною О-сироваткою; реакція імунофлюоресценції); посів на 1 % пептонну воду з наступним пересівом на середовище Ресслера. Визначення титру вібріоцидних антитіл (ретроспективно).
Протиепідемічні заходи в осередку Нейтралізація джерела збудника: Виявлення та ізоляція в провізорний госпіталь усіх осіб з розладами травлення. Виявлення та ізоляція на максимальний інкубаційний період – 5 діб в ізолятор усіх, хто перебував у контакті з тілами померлих або їх речами (за відсутності клінічної симптоматики). Переведення хворих на холеру в холерний госпіталь. Термінове повідомлення в місцеву санепідемстанцію, управління охорони здоров'я і МОЗ про кожний випадок холери і вібріоносійства.
Перехворілих виписують після клінічного видужання, завершення курсу антибіотикотерапії і негативного результату триразового бактеріологічного дослідження випорожнень (для декретованих – п’ятиразове дослідження калу й одноразове – жовчі). П’ятиденна обсервація з бактеріологічним обстеженням калу осіб, які прибули з ендемічних щодо холери регіонів. Різко обмежують (у разі карантину – повністю припиняють) контактування осіб в осередку з населенням за його межами.
Протиепідемічні заходи, спрямовані на розрив механізму передачі: Обмежувальні заходи – забороняють користування відкритими водоймами (купання, риболовлю), з якими, ймовірно, пов’язаний спалах. Систематичний санітарно-гігієнічний контроль – щоденно обстежують водогони, відкриті водойми, стічні води; стежать за повнотою і своєчасністю санітарної очистки території від нечистот, санітарним станом торгових місць, закладів громадського харчування і харчової промисловості, водопостачання населення; проводять гіперхлорацію води для пиття. Проведення поточної і заключної дезінфекції. Організація санітарно-освітньої роботи.
Заходи, спрямовані на третю ланку епідпроцесу При особливо неблагополучній ситуації за рішенням надзвичайної протиепідемічної комісії усім контактним з хворими (носіями), які перебували в однакових умовах з хворим щодо ризику зараження, призначають антибіотики (екстрена профілактика). Дози препаратів для екстреної профілактики холери: тетрациклін - 0,5 г 2-3 р/д протягом 4-х днів; доксициклін - 0,1 г 1-2 р/д протягом 4-х днів; левоміцетин - 0,5 г 4 р/д протягом 4-х днів; еритроміцин - 0,5 г 4 р/д протягом 4-х днів; ципрофлоксацин - 0,5 г 2 р/д протягом 4-х днів; фуразолідон - 0,1 г 4 р/д протягом 4-х днів.
ЧУМА (син. – чорна смерть; лат. – реstis) - зоонозна природно-осередкова карантинна інфекція, що характеризується найтяжчою інтоксикацією, специфічним геморагічно-некротичним запаленням лімфатичних вузлів, у ряді випадків пневмонією, тенденцією до септицемії та високою летальністю.
Історичні відомості До нашого часу дійшли відомості про 3 спустошливі пандемії чуми. Так, у VI ст. спалахнула «юстиніанова чума» (час правління римського імператора Юстиніана), яка охопила країни Європи, Близького Сходу і північ Африки. У деяких містах тодішньої Римської імперії загинуло до 80-100 % мешканців. В середні віки, започаткувавшись в Китаї та Індії, «чорна смерть» (2-а пандемія) поширилася на країни Близького Сходу, Європи й Африки. Вона періодично активізувалася протягом усього XIV і частково XV ст. Ця епідемія призвела до загибелі кожного п’ятого європейця і різкого скорочення чисельності населення.
Наприкінці XIV ст. для захисту від чуми почали вводити карантини (від італ. quaranta giorni – сорок днів). Ізоляція на сорок днів, відповідно до біблійних канонів, очищала людський організм від усякої скверни. Перші карантини були організовані в 1368 р. у Венеції. Одним із перших у 1383 р. увело карантин для прибулих кораблів портове місто Марсель. У 1894 р. спалахнула третя пандемія чуми, яка започаткувалася в Гонконзі. За 10 років вона охопила всі континенти, населені людьми, й забрала життя близько 15 млн мешканців планети. Із цим періодом (1894 р.) пов’язане відкриття збудника чуми, честь якого належить швейцарцю А.Е. Yersin, котрий виділив збудника з тканин щурів, та японцю S. Kitasato, який незалежно від Єрсена знайшов бактерію у бліх.
Актуальність Потенційну небезпеку для людини мають природні осередки цієї інфекції, оскільки вони розміщені на всіх континентах, крім Австралії, і займають коло 8-9 % земної суші. Найбільші ендемічні осередки чуми зосереджені в Північній і Південній Америці, Африці та Південно-Східній Азії. У Європі ензоотичні (сталі) осередки існують тільки на території Російської Федерації (в Каспійській долині, між Волгою і Уралом, на півдні Кавказу, в Забайкаллі). В Україні природних осередків чуми немає. За даними ВООЗ, протягом останніх 50 років реєструється близько 1 700 випадків захворювань людей на чуму в рік, з яких 84 % – у бубонній, 13 % – у септичній i 2 % – у легеневій формі.
Етіологія Збудник чуми – Yersinia реstis з родини Enterobacteriaceae роду Yersinia. Факультативний анаероб, росте на простих живильних середовищах, оптимальна температура росту – 18-28 °С. Y. реstis стійка у довкіллі, місяцями може зберігатися в ґрунті, воді, у трупах тварин, гної бубонів. Добре переносить низькі температури й заморожування. Чутлива до висушування і підвищеної температури. Загальновикористовувані дезінфектанти в прийнятих концентраціях володіють надійною бактерицидною дією. Y. pestis, згідно з класифікацією потенційних біологічних чинників масового ураження (CDC, 2000), належить до патогенів найвищого пріоритету (група А).
ЕПІДЕМІОЛОГІЯ ЧУМИ Джерела збудника – гризуни (ховрахи, бабаки, щури, зайці, піщанки), верблюди, хвора людина (особливо з легеневою формою). Механізми передачі – трансмісивний (переносник - блоха); контактний; аліментарний; крапельний. Сезонність - рання весна (період виходу з нір зимовосплячих тварин, їх гону і спарювання), а також улітку і на початку осені, коли гризуни найактивніші, а інфіковані блохи можуть нападати і на людину. Сприйнятливість – загальна (100 %). Природно-осередкова інфекція - осередки природні (первинні) і синантропні (вторинні).
Інкубаційний період триває від декількох годин (у разі аерогенного зараження) до 1-2, максимум – 6 діб (при всіх формах). Імунітет – постінфекційний, відносний за тривалістю і напруженістю.
Класифікація чуми Клінічні форми: шкірна, бубонна, шкірно-бубонна; первинно-легенева, вторинно-легенева, кишкова, первинно-септична, вторинно-септична, інші форми. Ступінь тяжкості: легкий, середньої тяжкості, тяжкий. Ускладнення: інфекційно-токсичний шок, менінгіт, аденофлегмона та ін.
Клініка чуми Початок хвороби раптовий, з різкого ознобу, гарячки. Виражена інтоксикація (біль голови, блювання, міалгії, різка слабість, розбитість, хода хитка, п’яна). Страждальний вираз обличчя, загострені риси, гіперемія лиця, кон’юнктив, язик сухий, начебто натертий крейдою. Пульс слабкого наповнення, тахіаритмія. Гіпотонія. Розширення меж серця, тони глухі. Геморагічний синдром.
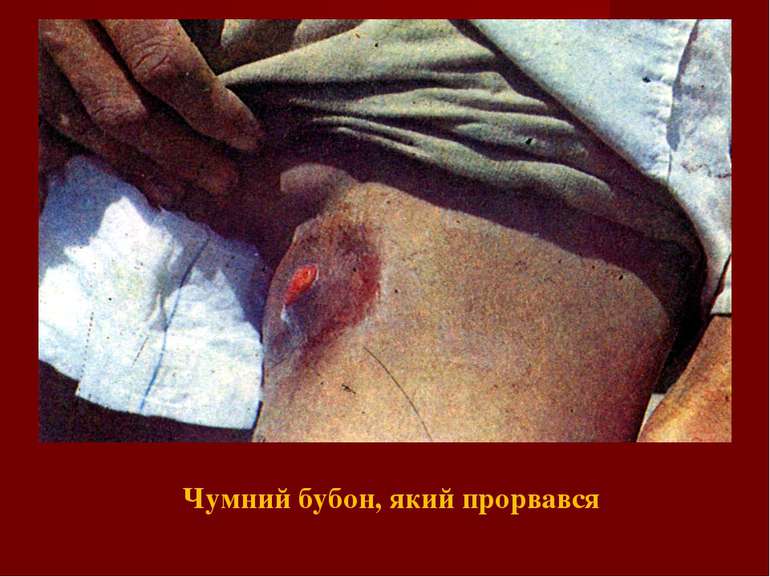
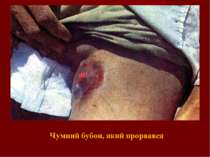
Клінічні форми чуми Бубонна форма – бубони первинні, вторинні. Явища періаденіту (різка болючість, суцільний щільний бугристий конгломерат, нерухомий, шкіра над ним багрова, блискуча). Наслідки – розсмоктування, нагноєння (з утворенням нориці, а після її загоєння - рубця), склерозування. Легенева форма – виражена інтоксикація, задишка, багаторазове блювання, колючий біль в грудях, кашель сухий або вологий з кривавим харкотинням. Невідповідність мізерних фізикальних даних тяжкості стану. Ціаноз. Психомоторне збудження, марення. Септична форма – тяжка інтоксикація, порушення свідомості, геморагічний синдром, гепатоспленомегалія, інфекційно-токсичний шок.
Лабораторна діагностика Бактеріологічний метод (основний) - виділення чистої культури збудника, з подальшою її ідентифікацією. Бактеріоскопічний (орієнтовний) - виявлення при мікроскопії в мазках із гною, харкотиння біполярно зафарбованих грамнегативних паличок. Серологічний - для експрес-діагностики метод імунофлюоресценції. РПГА - для ретроспективного діагнозу і обстеження природних осередків; високочутливий імуноферментний метод. Біологічний - зараження досліджуваним матеріалом лабораторних тварин – мишей і хом’яків.
Правила забору і відправлення матеріалу Матеріал забирає медпрацівник того медичного закладу, де знаходиться хворий. При усіх формах чуми забирають кров, при шкірній формі - вміст везикул, пустул, виділення виразок, при бубонній формі – пунктат із бубону, при легеневій – харкотиння (слиз із ротоглотки). Забір роблять до початку антибактерійного лікування. Пробірки та інший лабораторний посуд з матеріалом загортають у тканину, просочену дезрозчином, ретельно пакують в бікси чи дерев’яну скриню і опломбовують. У супровідному направленні вказують паспортні дані хворого, основні епідеміологічні дані, попередній діагноз, який матеріал направляється, дату і час забору і відправлення. Матеріал транспортують в лабораторію з дотриманням правил безпеки.
Протиепідемічні заходи при чумі, спрямовані на джерело збудника негайна ізоляція хворого та його лікування; виписка перехворілих після клінічного одужання і при негативних результатах 3 бактеріологічних досліджень після закінчення лікування; виявлення і госпіталізація осіб, підозрілих на чуму, в провізорний госпіталь; виявлення та ізоляція на максимальний інкубаційний період (6 діб при чумі в ізолятор) усіх, хто контактував з трупами померлих або їх речами (при відсутності клінічної симптоматики); встановлення територіального карантину; щоденні подвірні обходи усіх жителів населеного пункту, з вимірюванням температури тіла, двічі в день; лабораторне обстеження населення на чуму; дератизація.
Заходи, спрямовані на розрив механізму передачі збудника: проводять заключну дезінфекцію в осередку 5 % розчином фенолу чи 2-3 % розчином хлораміну; здійснюють дезінсекцію і дератизацію в осередку; дотримуються заходів особистої профілактики медичним персоналом чумного шпиталю (використання протичумного костюму, вимірювання температури тіла та ін.).
Специфічна профілактика Вакцинація населення осередку ензоотичної місцевості та осіб, які в’їжджають у нього, за допомогою живої сухої вакцини з штаму EV; Вакцинація усього населення в разі виявлення хворого і вибірково контингентів, які підпали під особливо високий ризик зараження (мисливці, тваринники, заготівельники тощо); Екстрена 6-денна профілактика стрептоміцином або тетрацикліном осіб, підозрілих на можливе зараження. Лікар, який виявив хворого з підозрою на чуму, зобов’язаний по телефону повідомити територіальну службу охорони здоров’я і санепідемслужбу, а ті міністерство охорони здоров’я.
ГЕМОРАГІЧНІ ГАРЯЧКИ Гострі вірусні природно-осередкові інфекції, які характеризуються гарячкою, геморагічним синдромом, ураженням різних органів. Геморагічна гарячка з нирковим синдромом. Геморагічна гарячка Крим-Конго. Омська геморагічна гарячка. Геморагічні гарячки Ласса, Марбург, Ебола (контагіозні). Жовта гарячка.
ГЕМОРАГІЧНА ГАРЯЧКА З НИРКОВИМ СИНДРОМОМ – гостре вірусне природно-осередкове захворювання, що характеризується значним інтоксикаційним і геморагічним синдромами з температурною реакцією, висипаннями на шкірі та слизових оболонках (капіляропатією та геморагічним діатезом), а також тяжким ураженням нирок (нефрозо-нефритом).
Етіологія ГГНС спричинена вірусом, віднесеним до родини Bunyaviridae, роду Гантавірусів. Поза організмом природного господаря цей вірус досить стійкий: тривало зберігається при висиханні, не чутливий до впливу ультрафіолетового опромінення, здатний дуже довго залишатися життєздатним у деяких органах польових мишей, які нерідко протягом декількох тижнів виділяють збудника із сечею. В організмі гамазових кліщів вірус ГГНС зберігається пожиттєво (до 4 років) і має здатність передаватися трансоваріально.
Джерело збудника Домінуючими теплокровними хазяїнами збудника нині вважають руду та червону полівку. Хоча ці гризуни від інфекції не гинуть, вірус стабільно виявляють у їх органах і виділеннях – передусім у випорожненнях і слині. Можливим джерелом збудника є також домова миша, зараження якої відбувається при контакті з інфікованими дикими гризунами. Виділення вірусу триває до 1 міс. Більшість дослідників заперечує можливість передачі збудника ГГНС від людини до людини, хоча в крові та сечі хворих вірус виявляють до 5-ї доби недуги. У зв’язку з цією обставиною допускається розміщення хворих в терапевтичних відділеннях.
Механізм і шляхи передачі Домінуючим є повітряно-пиловий механізм, який спрацьовує при заготівлі сіна, обмолоті зернових та іншій роботі із зерном в місцях сховищ, у лабораторіях, які працюють з мишами, інфікованими вірусом ГГНС. Якщо контамінуються продукти харчування виділеннями гризунів, уможливлюється фекально-оральний механізм передачі ГГНС. Багаторазово було підтверджено й певну роль контактного механізму передачі цього збудника, передусім за рахунок його здатності проникати через мікроскопічні пошкодження шкіри в разі попадання на неї контамінованого збудником матеріалу (наприклад, при митті рук у забрудненій сечею гризунів воді, купанні тощо).
Сезонність Відзначаються два сезонні підйоми – весняно-літній (травень-червень) і осінньо-зимовий (вересень-грудень). Перший підйом зумовлений весняним зростанням чисельності гризунів, а другий, їх міграцією у житла і надвірні споруди (у тому числі овочесховища і склади), посиленням контакту людей з природою, передусім під час сільськогосподарських робіт. У літній час можуть виникати також групові захворювання ГГНС дітей у таборах відпочинку, розташованих в ендемічній місцевості.
Сприйнятливість населення дуже висока. Раніше найчастіше хворіли мешканці села, а також лісозаготівельники, мисливці, геологи й інші професійні групи людей, незалежно від статі. Сьогодні захворюваність сільських і міських жителів вирівнюється, що, з одного боку, може бути пов’язано зі зростанням кількості міських власників садових ділянок (особливо тих, які розташовані в лісових, низовинних місцях); а з другого – ефектом проепідемічування сільських мешканців, передусім тих, які проживають на території природних осередків. При відповідній епідемічній ситуації можуть хворіти люди всіх віків. Інкубаційний період в середньому триває 12-15 діб. В окремих випадках він може скорочуватися до 9 і затягуватися до 35 діб.
Імунітет стійкий, повторні захворювання не описані. Протиепідемічні заходи, спрямовані на джерело збудника На територіях, неблагополучних відносно ГГНС, слід забезпечити профілактичні й винищувальні заходи, спрямовані на знищення теплокровних хазяїнів збудника – рудої полівки, польової миші та інших видів гризунів. Хворі підлягають госпіталізації тільки за клінічними показаннями, а також з метою диференціації від захворювань, які можуть становити небезпеку для оточуючих. За контактними особами (медичним персоналом) встановлюють 20-денне медичне спостереження.
Заходи, спрямовані на розрив механізму передачі збудника Людей, які працюють у природних осередках і лабораторіях, де існує особлива небезпека інфікування, необхідно зобов’язати використовувати ще й відповідний захисний одяг (рукавички, комбінезони, гумове взуття тощо). Як і при багатьох кишкових інфекціях, вдаються до відповідних заходів, спрямованих на недопущення реалізації фекально-орального механізму передачі збудника людям. Організовують широкомасштабні дезінсекційні (акарицидні) заходи, передусім для знищення гамазових кліщів. Специфічна профілактика не розроблена.
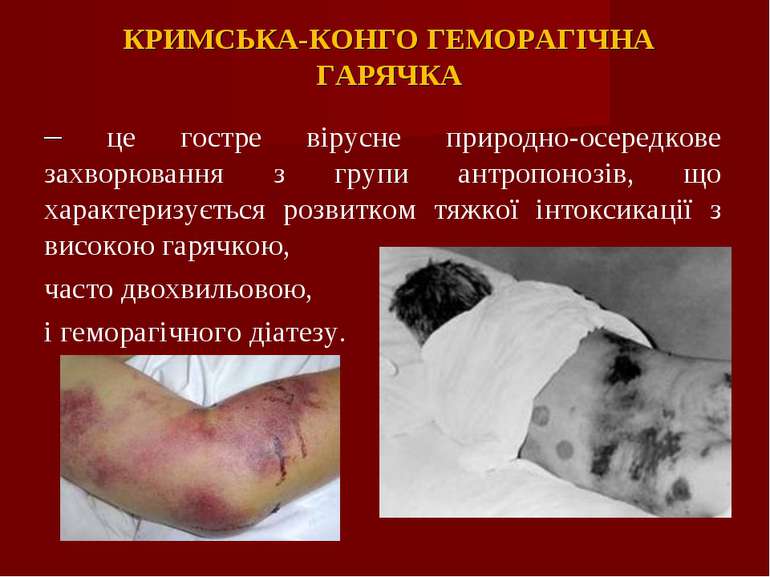
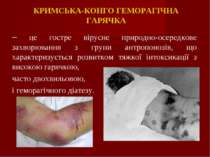
КРИМСЬКА-КОНГО ГЕМОРАГІЧНА ГАРЯЧКА – це гостре вірусне природно-осередкове захворювання з групи антропонозів, що характеризується розвитком тяжкої інтоксикації з високою гарячкою, часто двохвильовою, і геморагічного діатезу.
Рекомендоване визначення випадку синдрому гострої геморагічної гарячки Клінічні критерії (переглянуті Міжнародними медико-санітарними правилами – ММСП) – гарячкове захворювання з гострим початком і тривалістю менше 3 тиж. у тяжко хворого пацієнта, і будь-які 2 ознаки з наступних: геморагічний висип (петехії або пурпура); носові кровотечі («епістаксис»); кривава блювота; кровохаркання; кров у випорожненнях; інші геморагічні симптоми за відсутності відомих чинників, що призводять до геморагічних проявів.
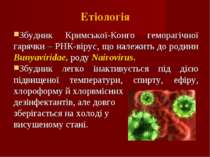
Етіологія Збудник Кримської-Конго геморагічної гарячки – РНК-вірус, що належить до родини Bunyaviridae, роду Nairovirus. Збудник легко інактивується під дією підвищеної температури, спирту, ефіру, хлороформу й хлорвмісних дезінфектантів, але довго зберігається на холоді у висушеному стані.
Джерело збудника У природних осередках вірус циркулює серед гризунів багатьох видів, зокрема полівок, водяних щурів, ондатр, ховрахів, їжаків, зайців, а також великої і малої рогатої худоби, коней (антропургічні осередки), птахів. Резервуаром і переносником вірусів є іксодові й гамазові кліщі родів Hyalomma (передусім види H. plumbeum plumbeum, H. marginatum, H. anatolicum), Rhipicephalus і Воophilus, в яких може бути трансоваріальна передача інфекції. Епідеміологічну небезпеку становить також хвора людина. Інфіковані кліщі заразливі довічно. Хвора людина також становить епідемічну небезпеку, передусім у гарячковий період, який супроводжується вірусемією.
Механізм і шляхи передачі Зараження людини найчастіше відбуваються при укусах кліщів (трансмісивний механізм). Доведено можливість інфікування від хворої людини при попаданні її крові на шкіру інших людей, оскільки віруси виявляються в крові недужих у перші 5-6 діб захворювання (контактний механізм). Особливо велика небезпека інфікування медичних працівників, котрі мають професійний контакт з кров’ю. Цей же механізм може реалізуватися при обробці туш впольованих дрібних ссавців, зокрема, при знятті шкурки з убитого зайця, кров якого може потрапити на травмовані ділянки шкіри і спричинити зараження людей.
Сезонність припадає на весняно-літній період (травень-серпень). Сприйнятливість населення Хворіють переважно працездатні люди, зайняті в сільському господарстві, передусім тваринництві (особи, які випасають худобу, стрижуть овець, заготовляють дикорослі корми), а також ветеринари, медичний персонал, зайнятий обслуговуванням хворих. Інкубаційний період триває від 7 до 12 діб. Імунітет - напружений, тривалий, але вузькоспецифічний.
Основні напрямки епідеміологічного обстеження З’ясовують перебування захворілого за 1-2 тижні до хвороби у природному осередку. Уточнюють факт укусу кліщами, контакт з кров’ю подібних хворих чи гризунів. Лабораторна діагностика передбачає виділення вірусу шляхом зараження у мозок сисунів білих мишей і постановкою серологічних реакцій з кров’ю хворого.
Заходи, спрямовані на джерело збудника У природному осередку регулюють чисельність зайців, проводячи узимку їх відстріл. Велику роль відіграють дератизаційні та акарицидні заходи, передусім у прилеглій до житлових і господарських приміщень території. Необхідно домагатися знищення кліщів, паразитуючих на домашніх тваринах (не менше ніж 2 рази на місяць). Хвору людину з огляду на її заразність негайно госпіталізують та ізолюють у найближчій лікарні.
Заходи, спрямовані на розрив механізму передачі збудника Хворому виділяють індивідуальні медичні інструменти та ємності з дезінфекційним розчином для знезараження інструментів (навіть одноразових) і виділень. Медичний персонал під час обслуговування хворих зобов’язаний використовувати халат, фартух, гумові рукавиці, марлеву маску, захисні окуляри. У природних осередках інфекції проводять широкомасштабні акарицидні заходи та забезпечують індивідуальний захист людей від нападу кліщів (захисний одяг, у тому числі імпрегнована репелентами білизна, обмундирування, намети, спальні мішки).
Специфічна профілактика Розроблено вакцину та людський імуноглобулін проти кримської-Конго геморагічної гарячки, які однак не набули широкого застосування.
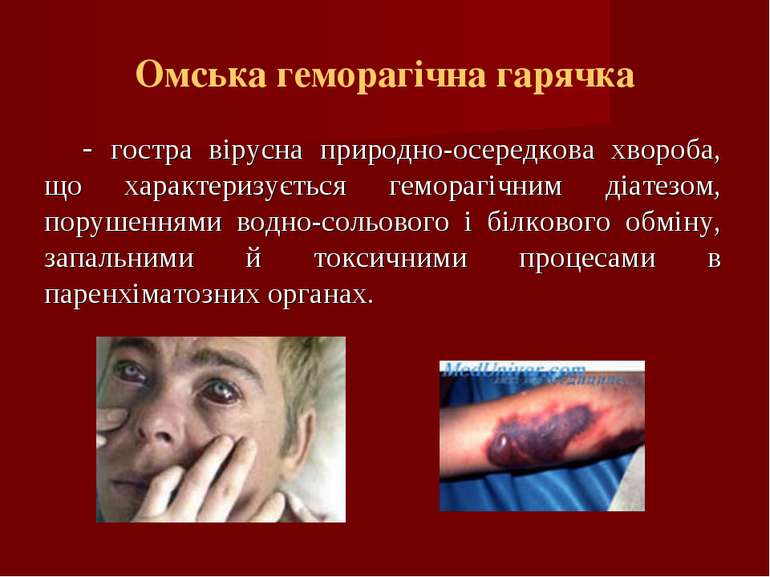
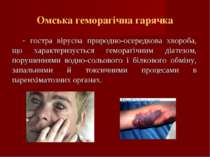
Омська геморагічна гарячка - гостра вірусна природно-осередкова хвороба, що характеризується геморагічним діатезом, порушеннями водно-сольового і білкового обміну, запальними й токсичними процесами в паренхіматозних органах.
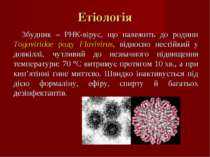
Етіологія Збудник – РНК-вірус, що належить до родини Togaviridae роду Flavivirus, відносно нестійкий у довкіллі, чутливий до незначного підвищення температури: 70 °С витримує протягом 10 хв., а при кип’ятінні гине миттєво. Швидко інактивується під дією формаліну, ефіру, спирту й багатьох дезінфектантів.
Джерело збудника переважно гризуни вологих біотопів: водяні щури, ондатри, бобри, полівки та ін., що є прогодівниками резервуару і специфічними переносниками вірусу – кліщі роду Dermacentor (D. pictus, D. marginatus). Кліщі заражаються у стадії личинки і передають вірус ОГГ трансфазово та трансоваріально. Деяку роль у розповсюдженні вірусу відіграють кліщі інших родів, а також комарі та блохи. Заражені кліщі зберігають вірус довічно. Людина, хвора на ОГГ, епідеміологічно безпечна.
Механізм і шляхи передачі Людина зазвичай заражається шляхом реалізації трансмісивного механізму передачі – при укусах інфікованих кліщів. Можливе й фекально-оральне зараження – через воду, харчові продукти і предмети довкілля, забруднені виділеннями хворих гризунів. Мисливці наражаються на небезпеку зараження вірусом ОГГ контактним шляхом – при попаданні крові впольованих гризунів на шкіру рук під час зняття шкурок чи обробці тушок. При підсиханні сечі й потраплянні її з пилом у повітря може статися повітряно-пилове зараження працівників звіроферм, лабораторій чи віваріїв. Зараження осіб, які спілкувалися з хворим, малоймовірне.
Сезонність. Напад кліщів на людину відбувається під час відпочинку, на сільськогосподарських роботах, у полі або лісі (в травні, потім у серпні-вересні). Сприйнятливість населення загальна, однак частіше на небезпеку інфікування наражаються мисливці, сільськогосподарські працівники, особи, які беруть участь у промислі на ондатру, працівники лабораторій, що використовують мишей чи інших гризунів – потенційних джерел збудника ОГГ. Інкубаційний період триває від 3 до 8 діб. Імунітет після перенесеної хвороби стійкий, тривалий. Повторних захворювань не описано.
ГЕМОРАГІЧНА ГАРЯЧКА ЕБОЛА – гостре, особливо небезпечне інфекційне захворювання з тяжким і поліморфним перебігом, що характеризується інтоксикаційним, геморагічним, діарейним синдромом, частим ураженням органів травлення і дихання, нерідко з летальним вислідом. ГЕМОРАГІЧНА ГАРЯЧКА МАРБУРГА – характеризується тифозним станом, поліорганними ураженнями з діареєю і вираженими геморагічними явищами. ГЕМОРАГІЧНА ГАРЯЧКА ЛАССА – характеризується геморагічним синдромом (дифузним капіляротоксикозом), ексудативним фарингітом з виразками на слизовій оболонці ротової порожнини, часто з летальним вислідом.
Історичні відомості та актуальність Перші осередки гарячки Ебола були зафіксовані у 1976 p. у Судані та колишньому Заїрі. У Судані з червня по листопад захворіло 284 і померла 151 людина (53 % летальності), а серед медичного персоналу лікарень захворіло 76 (третя частина) і померло 46 осіб (60 %). Спалах у Конго охопив 318 людей, з яких 280 померло (88 %). Через високу контагіозність збудника, відсутність ефективного лікування та запізніле проведення протиепідемічних заходів недуга дуже швидко поширилася і згодом епідемія охопила й сусідні африканські країни. Особливо великих жертв зазнали медичні працівники стаціонарів, де перебували хворі. У 1995 р., через 19 років після першого спалаху, інфекція знову поширилася в Демократичній Республіці Конго та у сусідній Замбії. Офіційно захворіло 289 осіб, 80 % з яких померли.
Гарячка Ласса У 1969 р. в одній з нігерійських лікарень занедужали 3 медсестри на «якусь нову хворобу». Дуже скоро 2 пацієнтки померли й невдовзі занедужали ще декілька осіб, які їх лікували. Цього ж року J. Casals зі співробітниками виділили від хворих вірус, який виявився збудником гарячки Ласса (назва селища першої захворілої медсестри, яка загинула від цієї недуги). Періодично геморагічна гарячка Ласса спалахує в країнах Центральної Африки, забираючи чимало людських життів. Спостерігалися випадки завезення цієї особливо небезпечної інфекції в Європу та Америку. Збудник хвороби належить до патогенів найвищого пріоритету. Тож працювати з ним можуть тільки лабораторії, забезпечені 4-м рівнем біологічного захисту за стандартами ВООЗ.
Гарячка Марбург Уперше спалах гарячки Марбург було описано у 1967 p. у м. Марбурзі, Франкфурті-на-Майні (Німеччина) серед працівників біофабрики, яка спеціалізувалася на виготовленні культур клітин з нирок мавп. У той же час занедужали й деякі працівники госпіталю, які доглядали за хворими з біофабрики. Подібний спалах хвороби у тому ж році було зареєстровано і в Бєлграді (тодішня Югославія) також серед працівників біофабрики. Усього захворіла 31 людина. Збудник хвороби вперше був виділений з крові хворих у Марбурзі. Хвороба отримала «географічну» назву – геморагічна гарячка Марбурга. Актуальність цієї недуги зумовлена тяжким й часто несприятливим перебігом з летальними вислідами, високою заразністю, що уможливлює виникнення внутрішньолікарняних спалахів і поширення інфекції за межі осередку.
Етіологія Збудник гарячок Марбурга та Ебола – РНК-вірус, який належить до родини Filoviridae роду Filovirus. Збудник гарячки Ласса – РНК-вірус, що належить до групи аренавірусів
Джерело збудника Для гарячок Ебола і Марбург – мавпи. При гарячці Ласса – гризуни, передусім багатососочковий щур (Mastomys natalensis), що населяє усю Африку, однак найбільше поширений у центральній частині континенту і західному регіоні Екваторіальної Африки. Вторинним джерелом може бути хворий у гострій гарячковій фазі недуги, при гарячці Ебола – заражений становить небезпеку для оточуючих у всі клінічні періоди недуги, а в разі сприятливого перебігу – можливо, ще й у перші доби реконвалесценції.
Механізм і шляхи передачі Вірус Ебола адаптований до контактно-ранового, фекально-орального і, ймовірно, – до повітряно-краплинного механізму передачі з його різновидом – повітряно-пилового шляху. Передача збудника відбувається під час проведення діагностичних і лікувальних парентеральних маніпуляцій, а також можлива навіть при попаданні мізерних кількостей біологічних рідин на шкіру чи слизові оболонки. Висока зараженість персоналу лікарень за обмежений період вказує на можливість аерозольного та фекально-орального інфікування. На останній факт вказує й часте ураження травної системи з розвитком кривавої діареї. Для вірусу Марбурга припускають ще й можливість проникнення через кон’юнктиву або верхні дихальні шляхи. Не виключений також статевий (вірус виявлено в спермі) шлях і вертикальний механізм зараження. При гарячці Ласса людина заражається аліментарним шляхом, споживаючи забруднені вірусом продукти, можливе повітряно-пилове та контактно-ранове зараження.
Сезонність при гарячках Марбург і Ебола не вивчена, при гарячці Ласса - спалахи, які реєструвалися в минулому, виникали у всі пори року. Сприйнятливість населення загальна, незалежно від віку. Інкубаційний період : при гарячці Ебола - від 4 до 16 діб, у середньому – 5-8 діб; при гарячці Марбурга - від 4 до 9 діб; при гарячці Ласса - від 7 до 17 діб, в середньому – 10 діб. Імунітет при гарячці Ласса - тривалий, напружений. При гарячках Марбург і Ебола - вивчений недостатньо.
ЖОВТА ГАРЯЧКА гостра особливо небезпечна інфекційна хвороба, яка супроводжується розвитком тяжкої інтоксикації, геморагічного синдрому, жовтяниці, ниркової недостатності та високою летальністю. Залежно від джерела збудника хвороба може бути природноосередковим зооантропонозом (жовта гарячка джунглів) та антропонозом (міська жовта гарячка).
Історичні відомості та актуальність Вважають, що наприкінці ХV ст. в Америці жовтою гарячкою була заражена значна частина матросів Колумба, більшість з яких загинула. Найтяжча епідемія була зареєстрована наприкінці ХVIII ст. під час будівництва Панамського каналу, коли занедужало понад 500 тис. осіб. Жовта гарячка реєструється в тропічних регіонах Африки і Південної Америки, передається лісовими комарами від мавп. У даний час багатьом містам загрожує епідемія жовтої гарячки, тому що ця інфекція «переживає відродження», особливо в африканському регіоні.
Етіологія Збудник жовтої гарячки – дрібний РНК-вірус, що належить до родини Togaviridae групи В. Джерело збудника в африканських джунглях природним джерелом збудника є лісові та синантропні мавпи, в джунглях тропічних лісів Південної Америки – інші види лісових мавп (капуцини, ревуни та ін.). при міській формі джерелом вірусу є хвора людина, а переносником – синантропний комар Aedes aegypti, а також, ймовірно, Aedes simpsoni. Механізм і шляхи передачі трансмісивний – через укус інфікованого комара. У рідкісних випадках уможливлюється контактно-рановий механізм – шляхом попадання крові хворого на ранку.
Сприйнятливість населення загальна. Інкубаційний період триває від 3 до 6 діб, зрідка подовжується до 10-13 діб. Імунітет - природний напружений довічний імунітет. Основні напрямки епідеміологічного обстеження При обстеженні осередку необхідно встановити факти перебування хворого в місцях, неблагополучних стосовно жовтої гарячки, укуси комарами. Усі приїжджі в ендемічні регіони повинні бути вакциновані проти жовтої гарячки і мати Міжнародне свідоцтво про відповідне щеплення, де зазначено час і місце вакцинації, вид використаної вакцини.
Протиепідемічні заходи при виявленні хворого на карантинну інфекцію (контагіозні геморагічні гарячки) негайна ізоляція хворого та його лікування; виписка перехворілих після клінічного одужання; виявлення і госпіталізація осіб, підозрілих на ОНІ, в провізорний госпіталь; виявлення та ізоляція на максимальний інкубаційний період (17 діб) в ізолятор усіх, хто контактував з трупами померлих або їх речами (при відсутності клінічної симптоматики); встановлення територіального карантину; щоденні подвірні обходи усіх жителів населеного пункту, неблагополучного по ОНІ (з термометрією); дезінфекційні заходи (в тому числі – дезінсекція, дератизація); за епідпоказаннями – вакцинація проти жовтої гарячки.
Контрольні питання Критерії особливо небезпечних (карантинних) інфекцій. Етіологія та епідеміологія холери. Особливості 7-ї пандемії холери. Профілактичні та протиепідемічні заходи при холері. Етіологія та епідеміологія чуми. Профілактичні та протиепідемічні заходи при чумі. Етіологія та епідеміологія геморагічних гарячок. Профілактичні та протиепідемічні заходи при геморагічних гарячках.
Схожі презентації
Категорії