Презентація на тему:
ОСОБЛИВО НЕБЕЗПЕЧНІ ІНФЕКЦІЇ
Завантажити презентацію
ОСОБЛИВО НЕБЕЗПЕЧНІ ІНФЕКЦІЇ
Завантажити презентаціюПрезентація по слайдам:
Небезпечність зумовлена Схильністю до швидкого розповсюдження з виникненням епідемії і пандемії. Високою летальністю. Карантинні інфекції (згідно міжнародної конвенції 1926 р.).
Холера – це гостра, особливо небезпечна кишкова інфекція, що спричиняється холерним вібріоном і характеризується ураженням тонкої кишки з проносом, блюванням, зневодненням організму.
Епідеміологія холери Джерело збудника – хворий, реконвалесцент, вібріононосій (1:100) Механізм передачі – фекально-оральний Типи епідемій – водна (найчастіше) ; харчова; контактно-побутова (змішана) Сезонність – літо-осінь Сприйнятливість - висока
Особливості 7-ї пандемії холери Спричинена вібріоном Ель-Тор (більш стійкий у довкіллі) Ендемічний осередок – Індонезія Кількісне переважання атипових і стертих форм, частіше і триваліше вібріононосійство Збудника виділяють з водойм перед початком епідемії Здатність долати культурні бар’єри Розповсюдження зі швидкістю транспорту
Класифікація холери За збудником: V. cholerae O1 biovar cholerae (A00.0), V. cholerae O1 biovar Eltor (A00.1), холера неуточнена (А00.9), Бенгал О139. Клінічні форми: типова і атипова (блискавична, гастритна, у грудних дітей, у людей похилого віку). Ступінь тяжкості: стертий (найлегший), легкий, середньої тяжкості, тяжкий, дуже тяжкий. Ступінь зневоднення: без зневоднення, зі зневодненням I, II, III, IV ступеня. Ускладнення: холерний алгід, колапс, гостра ниркова недостатність, пневмонія, абсцес, флегмона, бешиха, пролежні та ін. Вібріононосійство (субклінічна форма) (Z22.1).
КЛІНІКА ХОЛЕРИ Інкубаційний період – кілька годин – 2-5 діб Початок гострий Пронос (випорожнення водянисті, у вигляді рисового відвару), без болів у животі, без підвищення температури тіла Блювання фонтаном, без нудоти Зневоднення
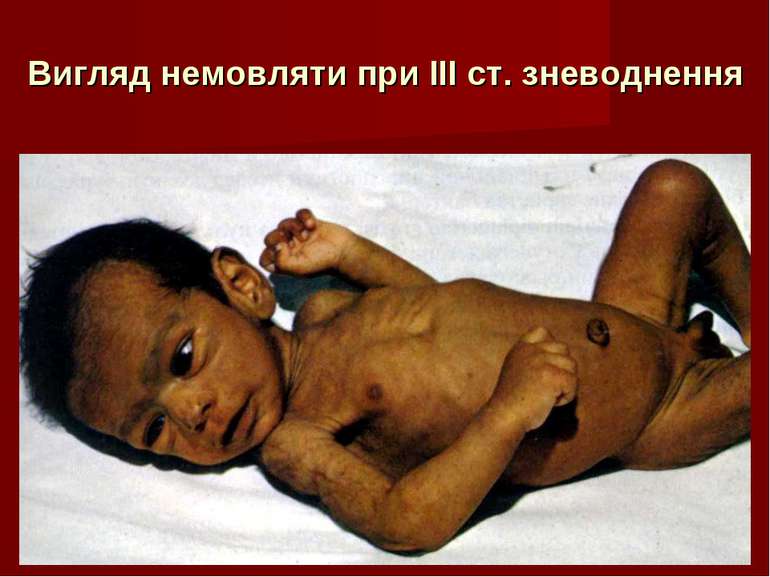
Ступені зневоднення І – втрата 1-3 % маси тіла ІІ – втрата 4-6 % маси тіла (сухість шкіри та слизових оболонок, зниження еластичності й тургору тканин; помірна тахікардія, гіпотонія; олігурія; посмикування м’язів; охриплість голосу, акро- й пероральний ціаноз) ІІІ – втрата 7-9 % маси тіла (“руки пралі”, симптом окулярів; поширені судоми, тотальний ціаноз, афонія, анурія, шум тертя плеври або/і перикарду) ІV – втрата 10 % і більше маси тіла (гіповолемічний шок, зниження температури тіла до субнормальної - алгід)
ЛАБОРАТОРНА ДІАГНОСТИКА ХОЛЕРИ Виявлення збудника з випорожнень, блювотиння експрес-методи (мікроскопія “висячої” краплі – форма, рухливість; реакція іммобілізації; реакція аглютинації протихолерною О-сироваткою; реакція імунофлюоресценції посів на 1 % пептонну воду з подальшим пересівом на середовище Ресслера Визначення титру вібріоцидних антитіл (ретроспективно) Ознаки згущення крові : збільшення кількості еритроцитів, лейкоцитів, гемоглобіну; підвищення гематокриту, відносної щільності плазми; гіпокаліємія
ЛІКУВАННЯ ХОЛЕРИ Регідратація при зневодненні ІІІ-IV ступеню проводиться в стаціонарі в 2 етапи: І (первинна) - негайне в/в введення стандартних сольових розчинів (трисоль, квартасоль, ацесоль, хлосоль, лактасоль та ін.) в об’ємі 10 % маси тіла протягом 1,5-2 год (під контролем вмісту калію, натрію і кислотно-лужної рівноваги крові); потрібно пунктувати 3-4 судини; хворого поміщають на “холерне” ліжко і ретельно обліковують усі втрати, що продовжуються ІІ (компенсаторна) – відновлення втрат, що продовжуються При зневодненні І и ІІ ступеню адекватна пероральна регідратація стандартними сольовими розчинами – ораліт, регідрон (при І – 30 мл/кг, при ІІ - 60–70 мл/кг) Антибіотики
ЧУМА особливо небезпечне інфекційне захворювання, яке спричинюється чумною паличкою. Проявляється гарячкою, тяжкою інтоксикацією, серозно-геморагічним запаленням лімфатичних вузлів, легень та інших органів, сепсисом.
ЕПІДЕМІОЛОГІЯ ЧУМИ Джерела збудника – гризуни (ховрахи, щури, зайці, піщанки), верблюди, хвора людина (особливо з легеневою формою) Механізми передачі – трансмісивний (переносник - блоха); контактний; аліментарний; крапельний Сприйнятливість – загальна Природно-осередкова інфекція - осередки природні (первинні) і синантропні (вторинні)
КЛАСИФІКАЦІЯ ЧУМИ Клінічні форми: шкірна, бубонна, шкірно-бубонна; первинно-легенева, вторинно-легенева, кишкова, первинно-септична, вторинно-септична, інші форми. Ступінь тяжкості: легкий, середньої тяжкості, тяжкий. Ускладнення: інфекційно-токсичний шок, менінгіт, аденофлегмона та ін.
КЛІНІКА ЧУМИ Інкубаційний період – 3-6 діб, у щеплених – до 10 діб Початок хвороби раптовий, з різкого ознобу, гарячки Виражена інтоксикація (біль голови, блювання, міалгії, різка слабість, розбитість, хода хитка, п’яна) Страждальний вираз обличчя, загострені риси, гіперемія лиця, кон’юнктив, язик сухий, начебто натертий крейдою Пульс слабкого наповнення, тахіаритмія. Гіпотонія. Розширення меж серця, тони глухі. Геморагічний синдром
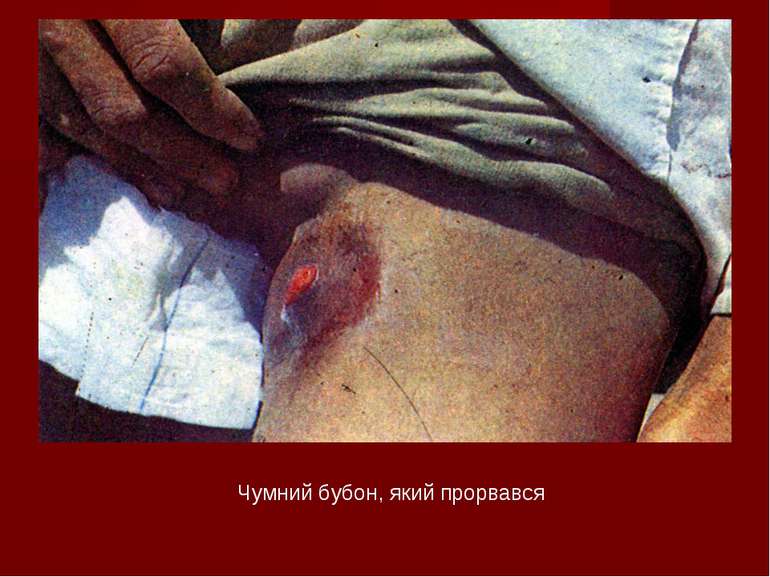
КЛІНІКА ЧУМИ Бубонна форма – бубони первинні, вторинні Явища періаденіту (різка болючість, суцільний щільний бугристий конгломерат, нерухомий, шкіра над ним багрова, блискуча). Наслідки - розсмоктування, нагноєння (з утворенням нориці, а після її загоєння - рубця), склерозування Легенева форма – виражена інтоксикація, задишка, багаторазове блювання, колючий біль в грудях, кашель сухий або вологий з кривавим харкотинням. Невідповідність мізерних фізикальних даних тяжкості стану. Ціаноз. Психомоторне збудження, марення. Септична форма – тяжка інтоксикація, порушення свідомості, геморагічний синдром, гепатоспленомегалія, інфекційно-токсичний шок.
Лабораторна діагностика чуми Виявлення збудника - бактеріологічний метод (основний) - виділення чистої культури збудника, з подальшою її ідентифікацією бактеріоскопічний (орієнтовний) - виявлення при мікроскопії в мазках із гною, харкотиння біполярно зафарбованих грамнегативних паличок Серологічний - для експрес-діагностики метод імунофлюоресценції. РПГА - для ретроспективного діагнозу і обстеження природних осередків; високочутливий імуноферментний метод Біологічний - зараження досліджуваним матеріалом лабораторних тварин – мишей і хом’яків. Загальний аналіз крові – нейтрофільний гіперлейкоцитоз, зсув вліво, прискорена ШОЕ Токсичні зміни в сечі
Правила забору і відправлення матеріалу Матеріал забирає медпрацівник того медичного закладу, де знаходиться хворий. При усіх формах чуми забирають кров, при шкірній формі - вміст везикул, пустул, виділення виразок, при бубонній формі – пунктат із бубону , при легеневій – харкотиння (слиз із ротоглотки). Забір роблять до початку антибактерійного лікування. Пробірки та інший лабораторний посуд з матеріалом загортають у тканину, просочену дезрозчином, ретельно пакують в бікси чи дерев’яну скриню і опломбовують. У супровідному направленні вказують паспортні дані хворого, основні епідеміологічні дані, попередній діагноз, який матеріал направляється, дату і час забору і відправлення. Матеріал транспортують в лабораторію з дотриманням правил безпеки.
ЛІКУВАННЯ ЧУМИ Стаціонарне лікування в умовах суворої ізоляції Антибіотики стрептоміцин – в/м 2-3 г/д (бубонна форма), 4 г/д (легенева, септична) тетрациклін – 0,5-1,0 г 4 р/д per os аміноглікозиди (канаміцин, мономіцин, гентаміцин) Дезінтоксикація реополіглюкін, глюкозо-сольові розчини, глюкокортикоїді оксигенотерапія розтин нагноєних бубонів
Протиепідемічні заходи при виявленні хворого на карантинну інфекцію негайна ізоляція хворого та його лікування; виписка перехворілих після клінічного одужання і при негативних результатах 3 бактеріологічних досліджень після закінчення лікування; виявлення і госпіталізація осіб, підозрілих на ОНІ, в провізорний госпіталь; виявлення та ізоляція на максимальний інкубаційний період (6 діб при чумі, 5 – при холері) в ізолятор усіх, хто контактував з трупами померлих або їх речами (при відсутності клінічної симптоматики); встановлення територіального карантину; щоденні подвірні обходи усіх жителів населеного пункту, неблагополучного по ОНІ (при чумі з вимірюванням температури тіла, двічі в день); лабораторне обстеження населення на відповідну ОНІ дезінфекційні заходи (в тому числі при чумі – дератизація)
Схожі презентації
Категорії