Презентація на тему:
Гострий апендицит
Завантажити презентацію
Гострий апендицит
Завантажити презентаціюПрезентація по слайдам:
ГОСТРИЙ АПЕНДИЦИТ. -Гострий апендицит продовжує залишатися однієї з найважливіших проблем хірургії. -Aпендектомія складає близько 20-30 % усіх черевних хірургічних оперативних втручань. Усього в рік в Україні виконується до 500 тис. апендектомій без помітного зниження їхньої кількості [А.А. Шалімов, 1989]. -Вчення про апендицит пройшло багато етапів, перш ніж була створена струнка система з етіології, патогенезу, клініки, діагностики і лікування. Летальність здавалося б невелика, вона рідко перевищує 0,2-0,3 %, але за цими цифрами, з огляду на частоту виникнення даного захворювання, маскуються десятки тисяч життів.
Діагностика та дифдіагностика гострого апендициту є одним з найактуальніших питань ургентної хірургії Невизначеність ситуації часто наштовхує хірурга на виконання екстрених оперативних втручань зприводу ГА Як наслідок видалення морфологічно-незмінених червоподібних паростків Частота таких оперативних втручань є досить високою, і за даними літератури складає від 20 до 50%
Ми багато чого не знаємо з історії цього “необразливого” захворювання. Очевидно, що минулі століття несуть у собі відбиток трагедії багатьох мільйонів людей. Адже лише 100 років тому блискучий професор Гарвардського університету R. Fitz (1886) вимовив слово “гострий апендицит” і рекомендував хірургам при наявності останнього оперувати хворих негайно. Дуже яскраво роль R. Fitz виразив Ganz (1910):”Якщо я тільки згадаю про ті неясні уявлення, що були зв'язані з надзвичайно широким поняттям “тифліт”, “перитифліт”, те мені здається, що ми маємо підставу бути вдячними тому практичному американцю, що у 1886 році придумав назву “апендицит” і тим самим поклав кінець усякої неточності у визначенні цього захворювання”. Перші апендектомії зроблені Kronlein у 1883 р., Malomed у 1884 і А.А. Трояновим у 1890 році.
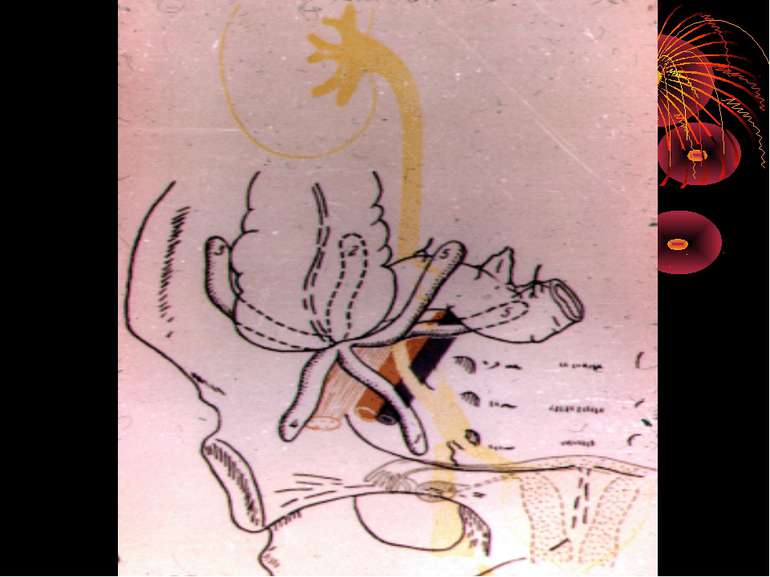
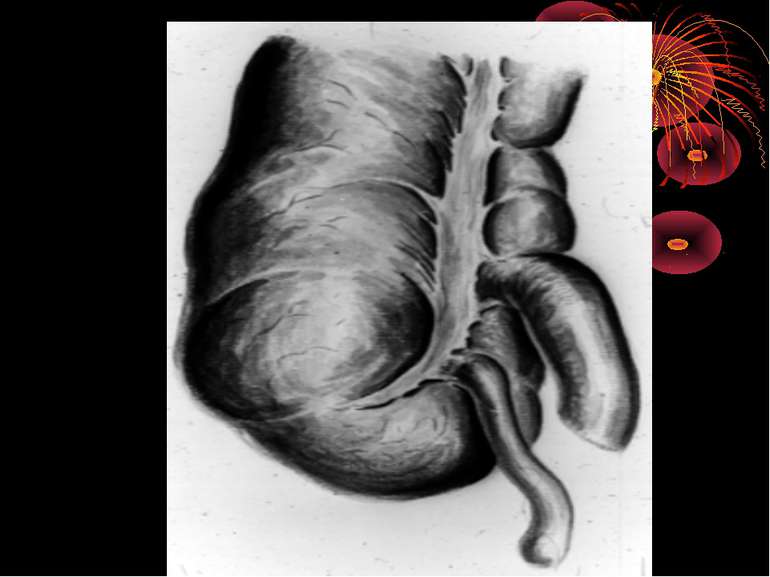
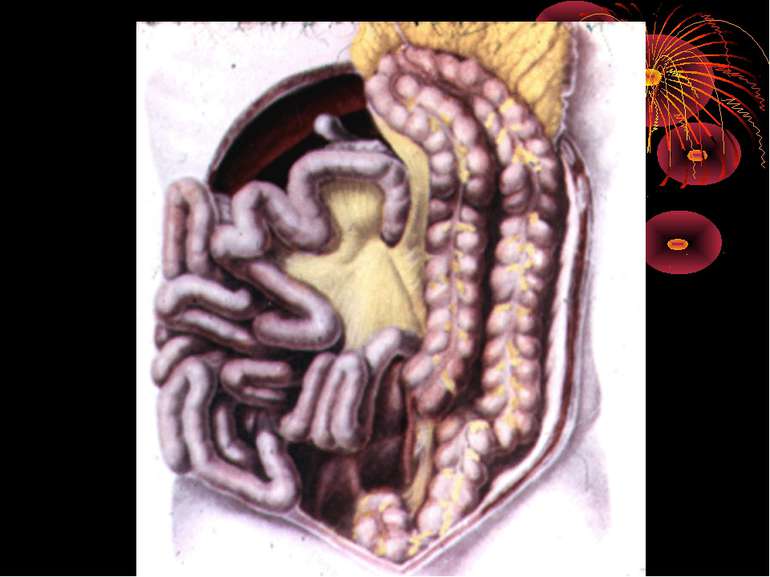
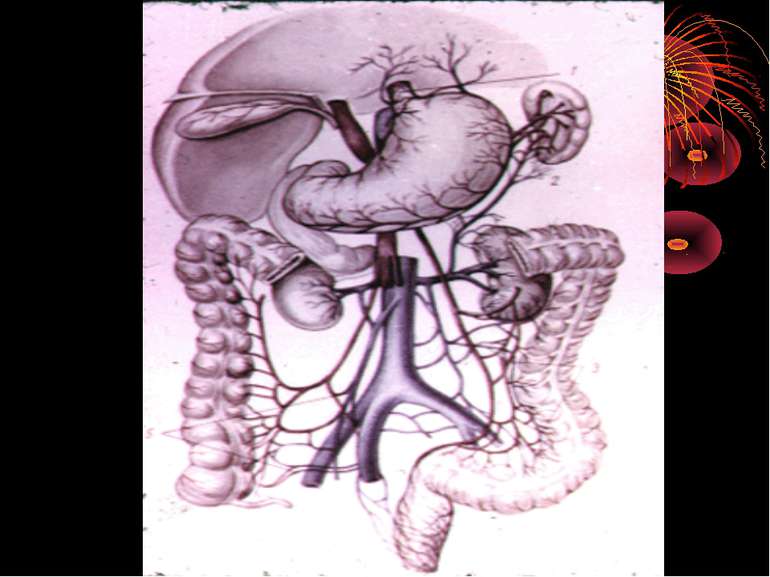
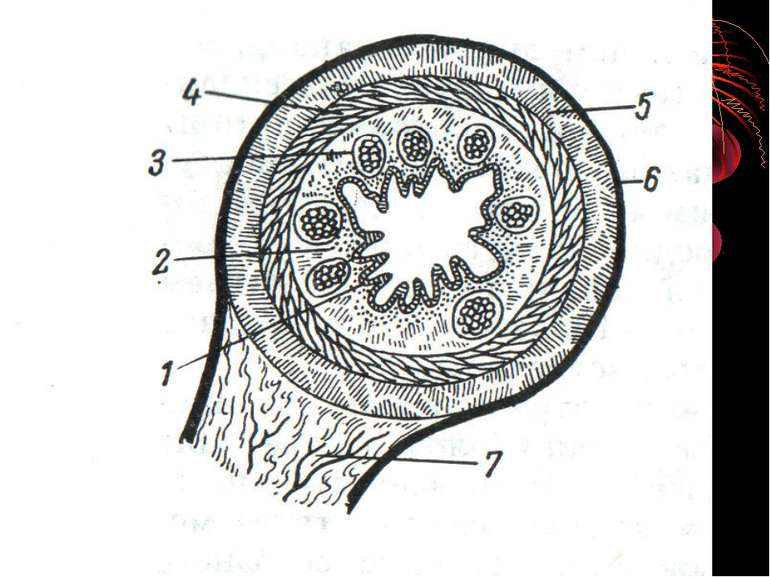
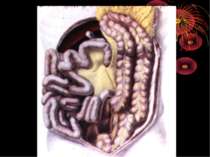
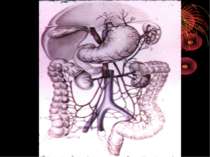
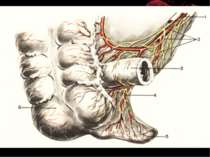
Короткий анатомо-топографічний нарис Червоподібний відросток (appendix vermiformis) є складовою частиною ілеоцекального кута, що являє собою морфологічну єдність чотирьох відділів кишечнику: сліпої кишки, термінального відділу здухвинної кишки, початкової частини висхідної, ободової кишки і червоподібного відростка. Усі складові ілеоцекального кута знаходяться в строгому взаємозв'язку, виконуючи функцію “внутрішнього аналізатора”, що координує найважливішу функцію кишечнику – перехід харчової кашки з тонкої кишки в товсту. Важливим елементом ілеоцекального кута є ілеоцекальна (Баугінієва) заслінка (valva ileocaecalis), що має досить складну будову. Функція ілеоцекальної заслінки полягає в здійсненні регуляції переходу кишкового вмісту в сліпу кишку окремими порціями і перешкоджає зворотньому його переміщенню зі сліпої кишки в тонку.
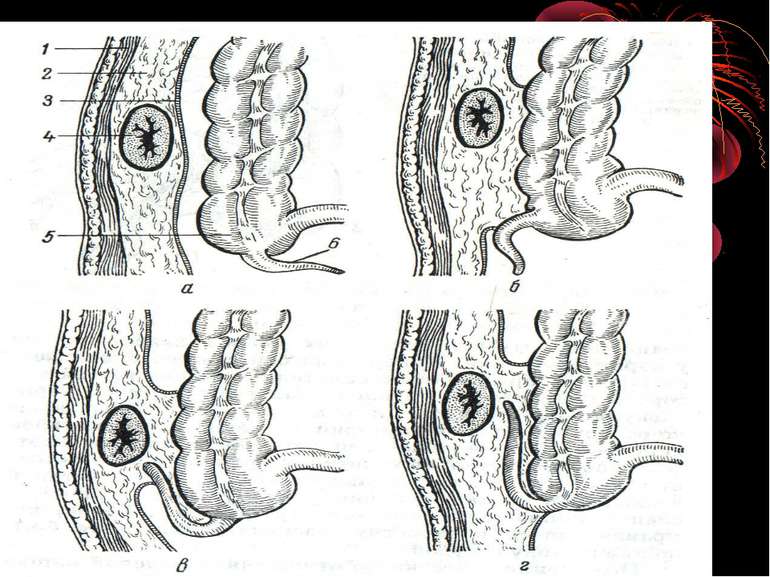
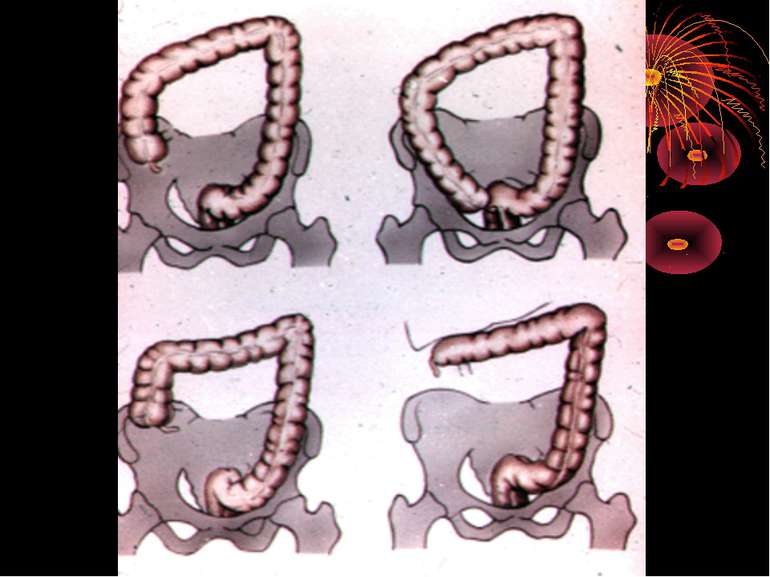
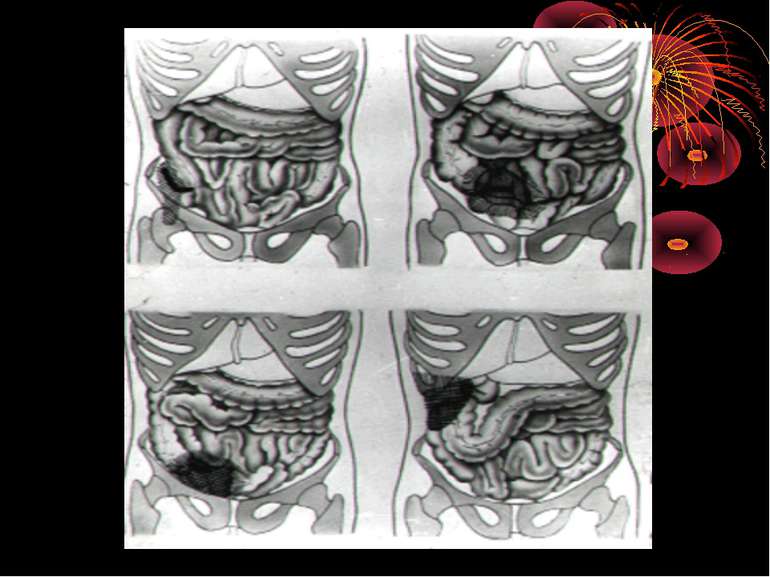
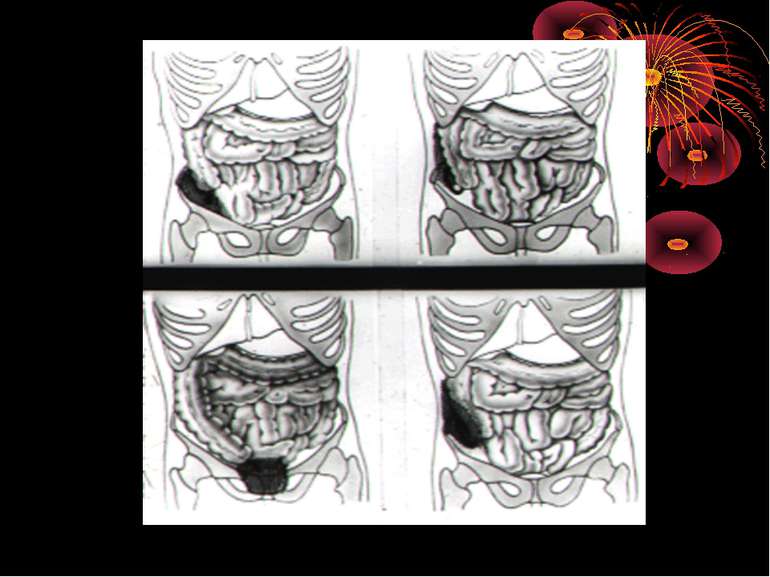
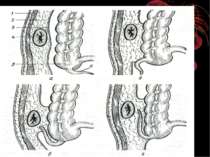
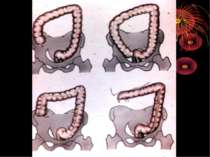
Основні варіанти розміщення червоподібного паростка Нисхідне положення – 40-50% Латеральне – 25% Медіальне – 17-20% Переднє – 5-7% Ретроцекальне 9-13% (внутрішньоочеревинне, позаочеревинне, внутрішньостінкове) Підпечінкове 3-5% Лівобічне 1:30000 населення
Найбільш частими і важливими в практичному відношенні відхиленнями від нормального положення сліпої кишки є наступні [В.И. Колєсов, 1959]: 1. Високе або ж підпечінкове розташування, коли сліпа кишка з червоподібним відростком розташовується високо, іноді досягаючи нижньої поверхні печінки. 2. Низьке чи тазове положення, коли сліпа кишка з червоподібним відростком розташовується нижче звичайного, тобто опускається в малий таз. 3. Більш рідко зустрічаються інші варіанти розташування сліпої кишки: лівобічне її розташування, розташування по середній лінії живота, в ділянці пупка, у лівому підребір'ї, у грижовому мішку і т.д.
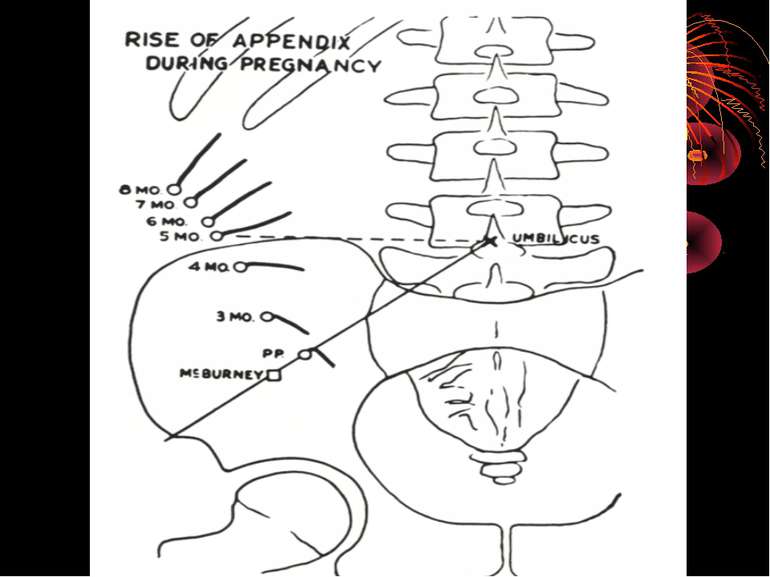
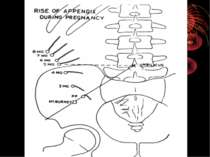
За даними Ф.І. Валькера, є і деякі вікові зміни в положенні сліпої кишки з червоподібним відростком: у малих дітей розташовується відносно високо; в літньому віці має тенденцію опускатись нижче звичайного свого анатомічного положення. Практично дуже важливо враховувати зміни положення сліпої кишки з червоподібним відростком, зв'язані з вагітністю. Починаючи з 4-5 місяців вагітності сліпа кишка з червоподібним відростком починає поступово переміщуватись в напрямку до нижньої поверхні печінки. Після пологів ілеоцекальний кут повертається в попереднє положення, здобуваючи, однак, велику рухливість. Велике значення мають кишені очеревини в ділянці ілеоцекального кута: recessus ileocaecalis superior et inferior, recessus retrocaecalis. У цих кишенях очеревини можуть утворюватись внутрішні грижі живота, здатні симулювати апендицит.
Червоподібний відросток у дорослих починається від медиально-задньої чи медіальної сторони сліпої кишки і являє собою сліпий відрізок кишкової трубки. У переважній більшості випадків відросток має циліндричну форму і характеризується однаковим діаметром на всьому його протязі. Звідси і назва - червоподібний. Але бувають і варіанти. Так, за даними Т.Ф. Лаврової (1960) червоподібний відросток у 17 % випадків звужується в напрямку до верхівки і нагадує за своєю формою конус. У 15 % людей спостерігається так звана зародкова форма, коли відросток є як би безпосереднім продовженням воронкоподібної звуженої сліпої кишки.
Розміри червоподібного відростка варіюють у дуже широких межах від 0,5 до 9 см. Однак, зустрічаються і надмірно довгі відростки - до 20-30 см. [М.И. Ростовцев, 1968; Korning, 1939]. Товщина червоподібного відростка в середньому дорівнює 0,5-1 см. Причому, розміри його значною мірою залежать від віку людини. Найбільші розміри спостерігаються у віці від 10 до 30 років. У літньому і старечому віці червоподібний відросток піддається помітним інволютивним змінам. У рідких випадках зворотнього розташування органів черевної порожнини червоподібний відросток разом зі сліпою кишкою розташовується в лівої подвздошной ділянці з усіма можливими анатомічними варіантами, що зустрічаються при його правобічному положенні. Потрібно пам'ятати і про рідкісні аномалії, коли, наприклад, відросток відходить від зовнішньої стінки сліпої кишки чи від висхідної кишки.
Цікаве спостереження І.І. Хоміча (1970), у якому дугоподібний червоподібний відросток обома кінцями відкривався в просвіт сліпої кишки. Можливе і подвоєння червоподібного відростка, що, як правило, супроводжується з іншими множинними вадами розвитку і каліцтвом. Потрібно пам'ятати і про можливість вродженої відсутності червоподібного відростка, що буває надзвичайно рідко. П.І. Тіхонов приводить дані літератури про те, що червоподібний відросток відсутній у 5-ти з 1.000 чоловік.
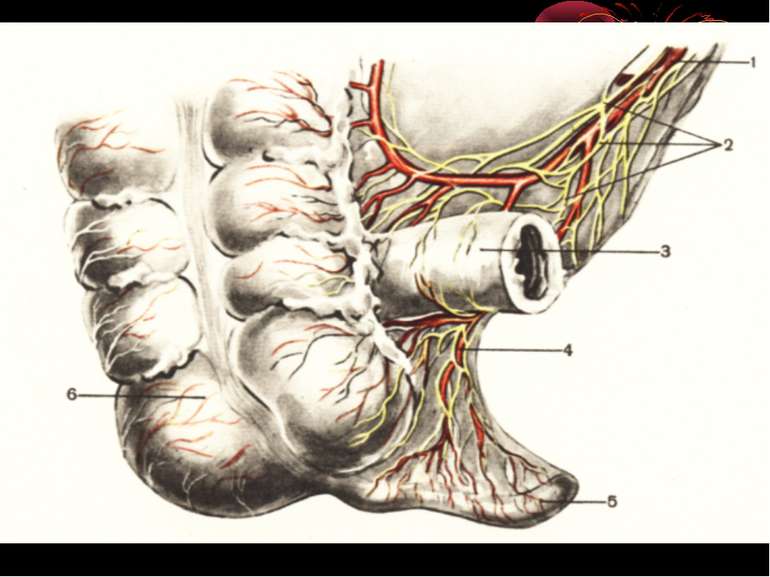
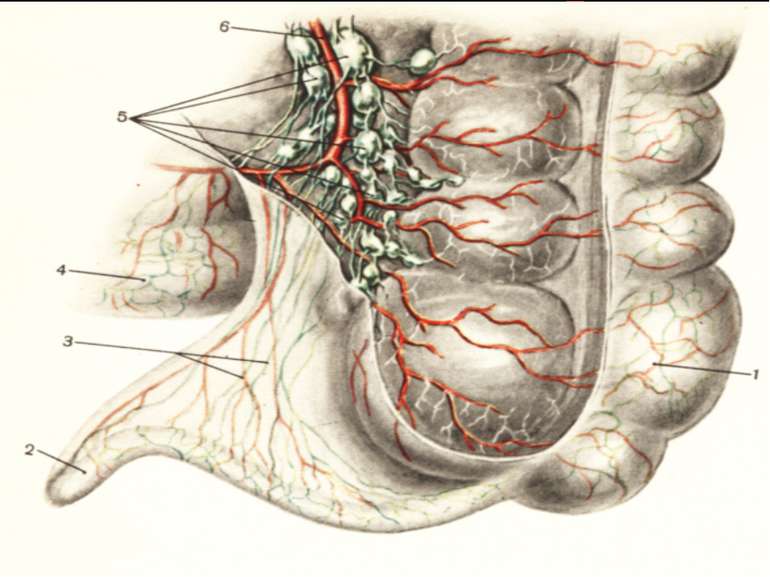
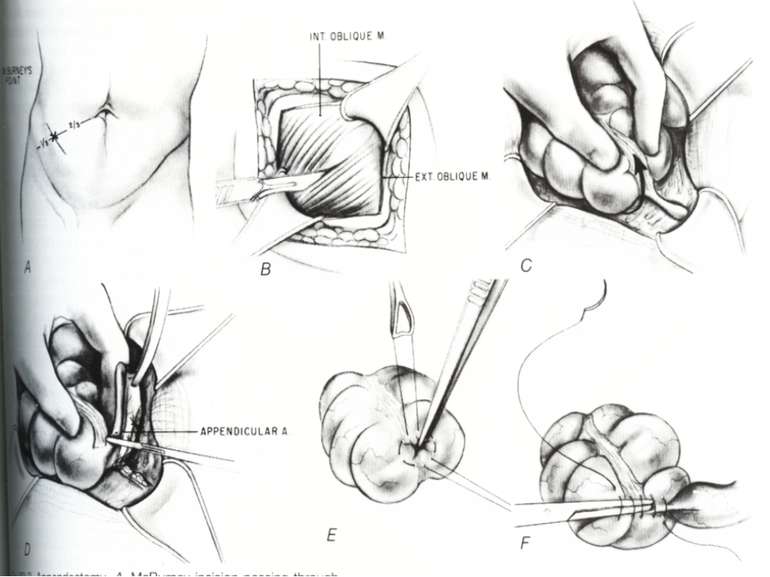
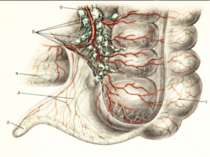
Червоподібний відросток розташований інтраперитонеально. Має власну брижу- (mesenteriolum), що забезпечує його судинами і нервами. Кровопостачання ілеоцекального кута забезпечується за рахунок верхньої брижової артерії - a. ileocolica, що поділяється на передню і задню артерії сліпої кишки. Від a. ileocolica відходить власна артерія червоподібного відростка a. appendicularis, що має розсипний, магістральний чи змішаний тип. Артерія червоподібного відростка проходить у товщі брижі відростка, вздовж вільного краю її, до кінця відростка. Незважаючи на невеликий калібр (від 1 до 3 мм), кровотечі з a. appendicularis у післяопераційному періоді бувають надзвичайно інтенсивними, потребуючими, як правило, релапаротомии.
Вени сліпої кишки і червоподібного відростка є відгалуженнями здухвинно-ободової вени v. ileocolica, що впадає у верхню брижову (v. mesenterica superior). Іннервація ілеоцекального кута здійснюється верхнім брижовим сплетінням, що має зв'язок із сонячним сплетінням і приймаючим участь в іннервації усіх органів травлення. Ілеоцекальный кут називають “вузловою станцією” в іннервації внутрішніх органів. Імпульси, що звідси йдуть, впливають на функцію багатьох органів. Особливість іннервації червоподібного відростка і илеоцекального кута пояснює виникнення при гострому апендициті хворій у эпигастрии і поширенні їх по всьому животі.
Лимфідтік з червоподібного відростка і з ілеоцекального кута в цілому здійснюється в лімфатичні вузли, розташовані по ходу здухвинно-ободової артерії. Усього по ходу цієї артерії ланцюг лимфовузлвв (10-20), що тягнеться до центральної групи брижових лімфатичних вузлів. Топографічна близькість брижових і здухвинних лімфатичних вузлів пояснює спільність клінічної картини при запаленні цих вузлів (гострому мезоаденіті) і запаленні червоподібного відростка. У 3% жінок спільними для червоподібного відростка і правих додатків матки є лімфатичні (а іноді кровоносні) судини і нерви. У таких випадках запальні зміни легко переходять з одного органа на інший, і диференціальна діагностика між захворюваннями червоподібного відростка і внутрішніх жіночих статевих органів справа буває надзвичайно важкою.
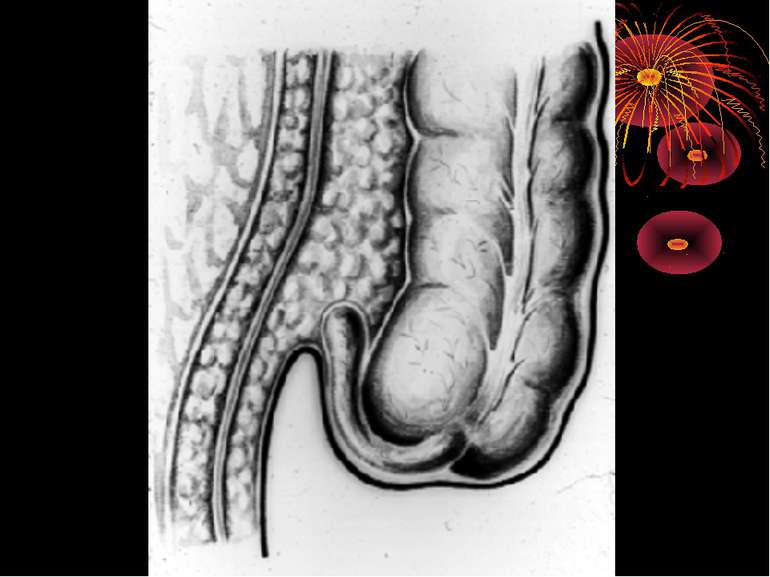
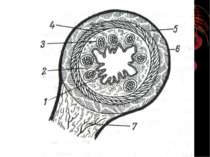
Особливості будови Особливістю будови апендикса є наявність в підслизовому шарі лімфатичних фолікулів, кількість яких в віці 10-15 років досягає 150-200, а до старості зменшується, або ж вони повністю зникають. Просвіт паростка відділяється від сліпої кишки дуплікатурою слизової оболонки півмісяцевої форми, яка дістілі назву – заслінка ГЕРЛАХА.
Етіопатогенез Єдиної думки про причини виникнення гострого апендициту не існує. Існує ряд теорій, що пояснюють причини захворювання і його патогенез. Найбільш відомі : Інфекційний чинник. Інфекція проникає у паросток слідуючими шляхами: ентерогенно, із просвіту сліпої кишки. лімфогенно. безпосередній перехід інфекції із сусідніх органів. гематогенний шлях. (Серед збудників апендициту на першому місці є стрептококи, стафілококи і кишкова паличка).
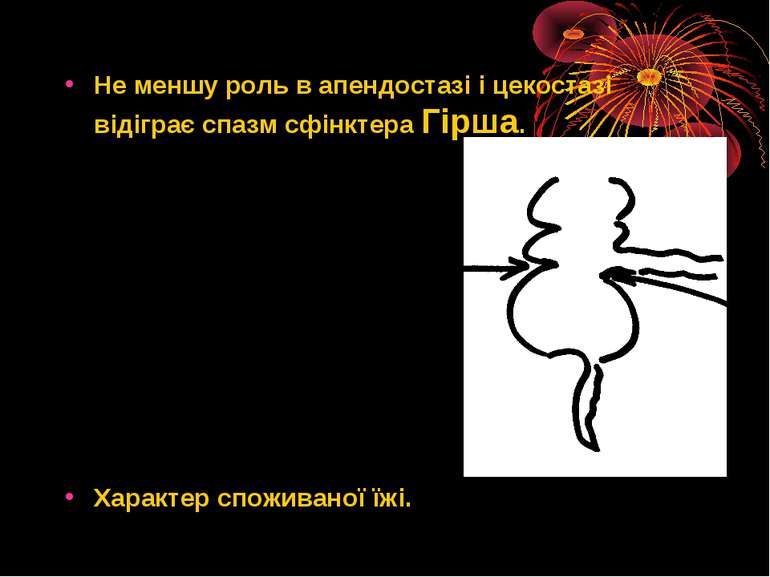
ЗАСТІЙ. Коли наступають явища застою й набряку в оболонках паростка, бактерії беруть гору над зниженим опором тканин та лімфоцитів і проходять між розширені міжклітинні простори, заглиблюючись у підслизову тканину й далі. Анатомічна будова паростка. -Невідповідність ширини просвіту паростка до його довжини, кволість мускулатури його стінок – сприяють недостатньому спорожненню паростка і застоєві у ньому. Зрощення навколо паростка, його перегини і перекрути. Гострий печінковий кут між висхідно і поперековоободовою кишкою.
Не меншу роль в апендостазі і цекостазі відіграє спазм сфінктера Гірша. Характер споживаної їжі.
Глистна інвазія. Наявність сторонніх тіл і калових каменів. Клініка показує, що при значних розмірах камінь може призводити до утворення пролежня у стоншеній стінці паростка і викликати перфорацію його. Розлад кровопостачання паростка: у звязку із серментарною будовою судинної системи паростка, при наявності кінцевих гілочок art.appendicularis, розлад кровопостачання створює locus minoris resistentiae у стінці паростка і таким чином сприяє заглибленню інфекції. Отже досить невеликого інсульту, як розвязної фази, щоб з боку паростка, викликати відомий феномен Артюса і внаслідок фібриноїдного запаленнядеструктивного тромбангіїту призвести до перфорації або ж гангрени паростка.
Сучасні погляди на фізіологію червоподібного паростка Чи випадково природа створила червоподібний паросток і розташувала його в небезпечні зоні на стику двох вітділів кишечника, які відрізняються один від одного не лише розмірами, формою, функціями, але і різновидністю мікрофлори Н.Г.Колосов, А.А.Сушко “ Как оказалось этот ненужный орган имеет в своих стенках нервный аппарат большой мощности и весьма свеобразной структуры” Е.П.Мельман “ В рудиментарном органе нервные приборы должны были утвердить в филогенезе присущие и когда-то особенности структуры и сохраниться в виде скудных рецепторов. Однако в этом придатке кишечника определяеться исключительно высокая концентрация нервных элементов, имеющих к тому же своеобразную архитектуру”
Експерементальними дослідженнями підтверджено тісний взаємозвязок червоподібного паростка з іншими вітділами травного тракту, як в нормі, так і при патологічних процесах Апендикс-сліпа кишка-баугінієва заслінка-термінальний відрізок здухвинної кишки складають єдину, нероздільну систему Подразнення механо та хіморецепторів паростка викликає диференційований вплив на жовчовиділення та шлункову секрецію Червоподібний паросток буквально нафарширований лімфоїдною тканиною, яка як відомо виконує важливі захисні функції і відноситься до імунної системи
Функ – слизовий секрет паростка діє на крохмаль, який залишився неперетравленим і переводить його в цукор Рожер і Госсе – добули з паростка лужний екстракт, що справді розщепляв крохмал Мек Івен – паросток своїм секретом регулює надходження вмісту тонкої кишки у сліпу кишку Грос – паросток є одним з маленьких апаратів у складній системі регуляції просування харчової кашки по кишечнику
Таким чином, ми знаходимось на такій стадії філогенезу, коли червоподібний паросток не втратив своєї фізіологічної ролі і не є рудиментарним органом чи рудиментом. Він виконує відведені йому функції, а його видалення без відповідних серйозних показів не оправдано!
Як відомо, після видалення любих органів в організмі людини проходять серйозні зміни які проявляються можливими функціональними та системними наслідками 1. J.Mc Vaq встановив, що більшість хворих, померлих від раку товстої кишки перенесли апендектомію 2. H.Bierman підтвердив залежність від раніше перенесеної апендектомії частоти не лише раку товстої кишки, а і злоякісних новоутворів молочної залози та яйників, лейкемії та пухлин лімфоїдної тканини
3. Статистично доведено, що 57,8% жінок котрі страждають гінекологічними захворюваннями та безпліддям перенесли апендектомію, в тому числі 27,1% із них з приводу гострого простого апендициту 4. Причиною злукової хвороби очеревини у 78% хворих була перенесена напередодні апендектомія, в тому числі у 32% хворих з приводу гострого простого апендициту 5. У 40% з приводу хронічного апендициту 6. Однією з причин у 43,2% недостатності баугінієвої зослінки з розвитком рефлюкс ілеіту є апендектомія
Таким чином суспільство сьогодні сміло може запитати хірургів та їхніх керівників, чому без достатньо обґрунтованих показів виконується така величезна кількість екстрених апендектомій з приводу гострого простого апендициту, при яких хворі піддаються ризику оперативного втручання й небезпеці виникнення післяопераційних ускладнень.
На нашу думку, вирішення цієї проблеми,полягає в широкому впровадженню в хірургічну практику сучасних методів діагностики УЗД, КТ які б в значній мірі дозволили знизити кількість діагностичних похибок, та значно зменшити відсоток необгрунтованих апендектомій. Справа в тому, що навіть відповідальний хірург не завжди може чітко діагностувати гострий апендицит і визначати покази до термінового виконання оперативного втручання. В реальному житті простіше видалити паросток усього за 15-20 хв., ніж цілу ніч спостерігати за хворим.
Алгоритм діагностичної програми Ретельний збір історії захворювання Шляхом пальпації перкусії, аускультації живота визначення характерної симптоматики гострого апендициту Лабораторне обстеження включає: - загальний аналіз крові - загальний аналіз сечі - біохімічний аналіз крові - група крові та резус приналежність - при необхідності коагулограма - визначення коефіцієнту нейтрофіли-лімфоцити - визначення лейкоцитарного індексу інтоксикації ЛІІ
Виключення соматичних захворювань які викликають гостру хірургічну патологію органів черевної порожнини При підозрі на урологічну патологію необхідно виконати хромоцистоскопію, або ж оглядову та ретроградну урографію, УЗД При необхідності оглядова рентгенографія органів черевної порожнини Узд моніторинг Лапароскопічна діагностика
В США завдяки впровадженню жорсткого підходу до обгрунтування показів стосовно виконання екстрених оперативних втручань при гострому апендициті, кількість оперованих хворих з діагнозом гострий простий апендицит знизилась з 30-50% до 13-15%. В Шотландії зменшилась кількість оперативних втручань з приводу гострого простого апендициту до 11,7%, з часу, коли вони заборонили проведення нічних апендектомій, за виключенням деструктивних форм .
В сумнівних випадках діагностики гострого апендициту, коли з метою підтвердження, або ж зняття діагнозу потрібен час для динамічного спостереження хворого, це повинно бути обгрунтовано та відображено записом спільного огляду бригади ургентних хірургів, або ж консіліарно в істоії хвороби з обов’язковим контролем лабораторних показників, та УЗД моніторингом.
Іншим і на нашу думку найбільш суттєвим моментом в плані зменьшення кількості оперативних втручань з приводу гострого простого апендициту є широке впровадження в хірургічну практику лапароскопічної діагностики.
Лапароскопічна діагностика Підозра на гострий апендицит Діагноз підтверджений - 41% Патологічних змін в черевній порожнині не знайдено - 14,7%
Діагноз змінений - 44,3% Гострі гін.захв. 14,7% Апоплексія яйника 2,7% Матково-трубний рефлюкс 7,1% Мезоаденіт 12,2% Гострий панкреатит 1,9% Термінальний ілеіт 0,6% Перфор. порожнистого органу –19% Паросток не оглянутий 3,2%
Третім моментом на нашу думку направленим на зменшення кількості оперативних втручань з приводу гострого простого апендициту є чисто організаційні питання, а саме:
В сумнівно важких ситуаціях діагностики гострого апендициту не потрібно обмежувати хірурга в часі, так як він є необхідним для дообстеження і спостереження за станом хворого в динаміці В сумнівно важких ситуаціях діагностики гострого апендициту широко впроваджувати лапароскопічну діагностику
Позитивні результати оперативного лікування гострого апендициту не повинні характеризуватись лише кількістю виконаних оперативних втручань виконаних в ранні строки і низьким показником летальності Необхідно в звітню документацію лікувальних закладів в графу “Гострий апендицит” ввести параметр “у тому числі кількість гострого простого апендициту” Це стане якісним показником діагностичної майстерності, досвіду та високої професійної відповідальності хірургів.
Класифікація ГА Класифікація А.И. Абрикосова: I. Поверхневий апендицит (первинний афект); II. Флегмонозний апендицит; 1) простий флегмонозний апендицит; 2) флегмонозно-виразковий апендицит; 3) апостематозний апендицит; а) із проривом; б) без прориву; в) емпієма червоподібного відростка; III. Гангренозний апендицит; 1) первинний гангренозний апендицит; а) із проривом; б) без прориву; 2) вторинний гангренозний апендицит; а) із проривом; б) без прориву.
Класифікація В.И. Колесова: I. Гострий простий (поверхневий апендицит); А. Без загальклінічних ознак, але зі слабкими місцевими, швидко минаючими проявами захворювання. Б. З незначними загальклінічними ознаками і місцевими проявами захворювання. II. Деструктивний гострий апендицит (флегмонозний, гангренозний, перфоративний): А. З клінічною картиною захворювання середньої ваги й ознаками місцевого перитоніту. Б. З важкою клінічною картиною й ознаками місцевого перитоніту. III. Ускладнений апендицит: А. З аппендикулярным інфільтратом. Б. З аппендикулярным гнійником. В. З розлитим перитонітом. Г. З іншими ускладненнями (пілефлебітом, сепсисом ).
Апендикулярна колька. Мається на увазі спазм мускулатури відростка, викликаний якимсь патологічним процесом і проявившим себе болем у правої здухвинній ділянці. Хірург приходить до цього діагнозу в тих випадках, коли клінічні прояви швидко чи зникають тоді, або коли під час операції він не бачить яких-небудь запальних змін у червоподібному відростку.
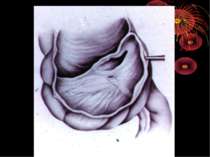
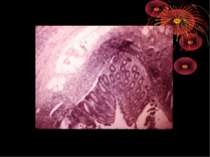
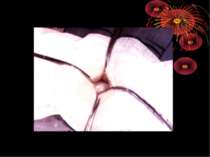
Катаральний апендицит (простий, поверхневий). Випіт в черевній порожнині може бути або ж його мало. Він прозорий, без запаху. Очеревина чи не змінена чи злегка гіперемована. Усі зміни строго локалізовані в червоподібному відростку. Він на всьому протязі чи на обмеженій ділянці (звичайно дистальному) гіперемійований, щільний, злегка набряклий. Просвіт відростка може бути порожнім чи містить слиз, калові камені, сторонні тіла. Брижа не змінена чи злегка набрякла і гіперемійована. Мікроскопічно - лейкоцитарні інфільтрати в уражених відділах відростка. Іноді можна знайти дефект слизової (первинний афект Ашофа), покритий фібрином і клітинними елементами.
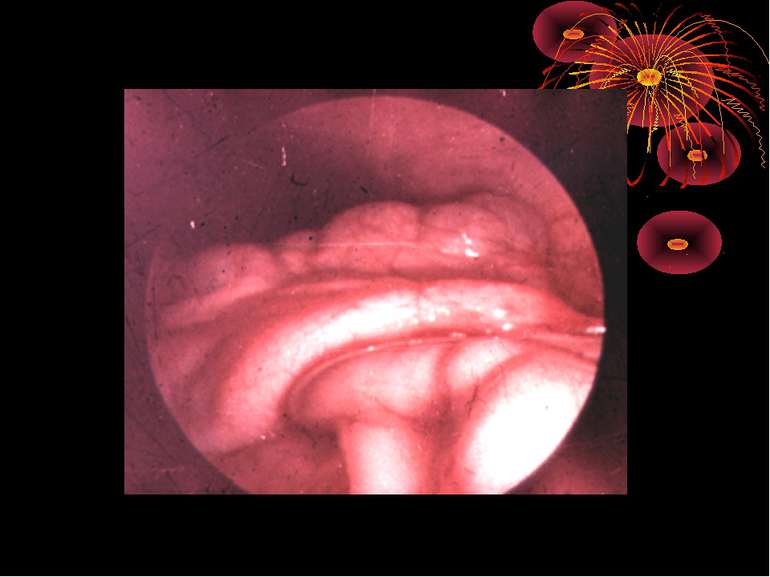
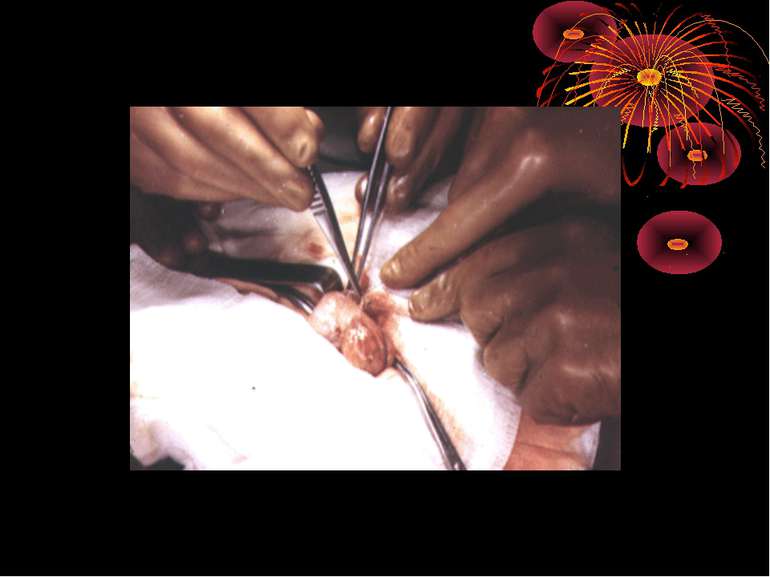
Аппендикулярний інфільтрат - одне з ускладнень гострого апендициту. Деструктивно змінений червоподібний відросток стає як би епіцентром злукоутворення. Довкола нього утвориться конгломерат хаотично спаяних між собою прилеглих органів і тканин. У процес втягується великий сальник, петлі тонкої кишки, сліпа і висхідна кишка, очеревина. Стінки цих органів піддаються запальної інфільтрації, границі між ними поступово губляться. Інфільтрат швидко збільшується в розмірах, щільно зв'язуючи з передньою, задньою і бічною стінками живота. Іноді інфільтрат досягає величезних розмірів, займаючи всю праву половину живота.
Фази перебігу гострого апендициту. - епігастральна фаза - фаза локальних проявів - фаза затухання - фаза ускладнень
Міжнародна класифікація хвороб (М К Х- 10) К. 35 Гострий апендицит К.35.0 Гострий апендицит з генералізованим перитонітом К.35.1 Гострий апендицит з перитонеальним абсцесом К.35.9 Гострий апендицит неуточнений
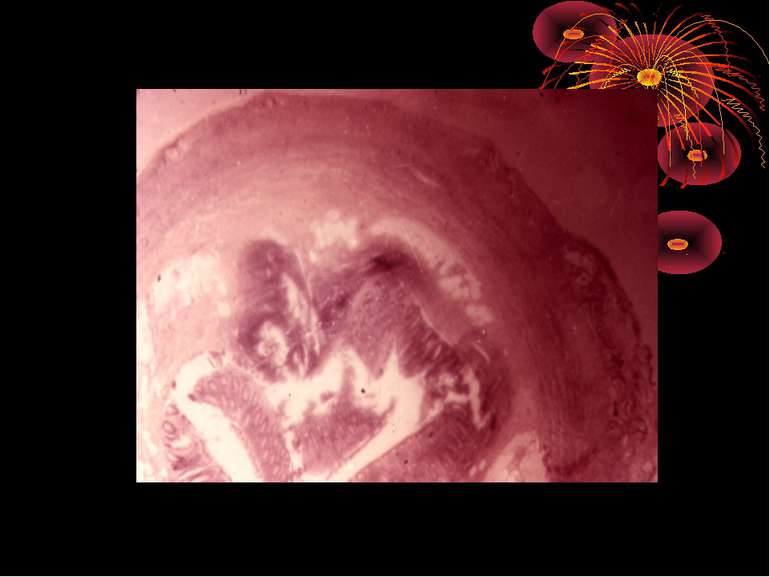
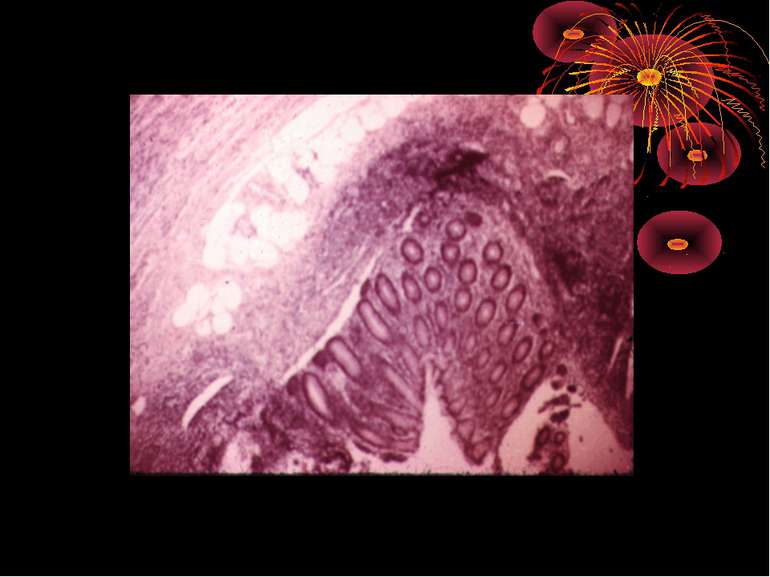
Проста поверхнева форма гострого апендициту спричиняє зміни в стінці червоподібного відростка, часто зовсім не поширюючись на серозну оболонку (endoappendicis). Головні зміни відбуваються в слизовій оболонці: вона гіпере-мійована і тому червонувато-жовтуватого кольору, набрякла, рясно всіяна дрібними крововиливами, вкрита злущеним епітелієм і пробками з фібрину на місцях дефекту слизової оболонки ( первинна інфекція). Далі запальний процес поширюється на підслизовий шар, інфільтруючи його круглими дрібними клітинами. Фолікулярний апарат виразно гіперплазується – appendicitis follicularis granulosa, seu folliculitis за Ріделем.
Якщо процес переходить і на серозну оболонку, то вона буде ін’єкованою. У просвіті червоподібного відростка спостерігається скупчення в’язкого слизового або гнійно-слизового вмісту. Внаслідок запальної гіперемії та набряку весь відросток буває потовщений та ущільнений. Цей гострий катар може бути недовгочасним, і тоді загиблий епітелій відновлюється, а ексудат розсмоктується. Звичайно, після гострого приступу з явищами періапендициту залишаються деякі зміни, наприклад ущільнення стінки відростка, спайки навколо нього, а також облітерація внаслідок виразкового процесу слизової оболонки відростка. Якщо циркулярна виразка загоюється облітераційним рубцем, то дистально від облітерації може скупчитись рідина серозного характеру, і тоді утворюється водянка відростка – hydrops. При наявності ж дуже вірулентної інфекції скупчується гній і утворюється емпієма відростка - empyema.
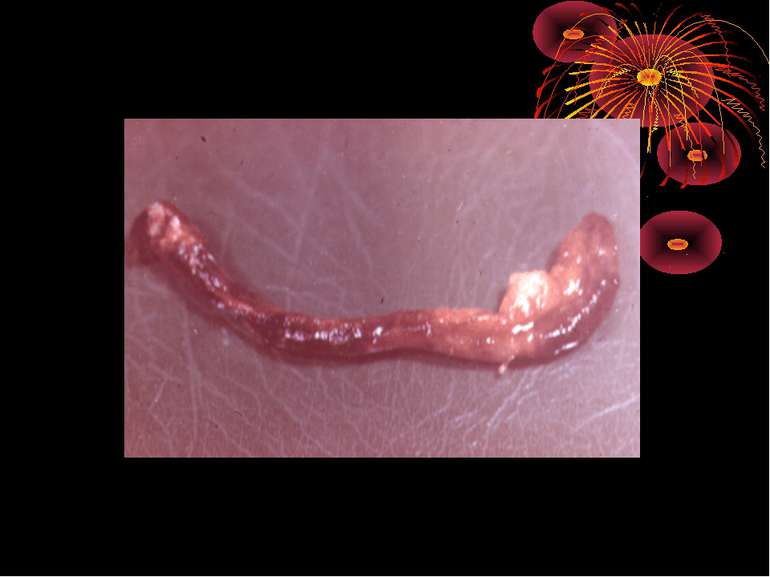
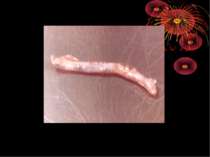
Якщо катаральна форма запалення прогресує, процес переходить на всю стінку, шари якої просякають гнійним ексудатом. Відросток різко потовщується, досягаючи іноді товщини великого пальця, стає набряклим, напруженим, жовтувато-червонуватого кольору. У просвіті його виявляють скупчення гною, а інколи в стінці утворюються невеличкі гноячки. Це і є флегмонозна форма, при якій процес поширюється на очеревину не тільки відростка, а й сусідніх органів, внаслідок чого навколо відростка утворюється серозно-гнійний каламутний ексудат. Процес, як правило, переходить і на сальник, що оточує й ізолює все вогнище запалення. Ексудат навколо відростка може дуже швидко розсмоктатись; відросток очищаєтьсявід гною, запальні явища поступово зменшуються, залишаються зміни в сальнику, який щільно зрощується з відростком і сліпою кишкою.
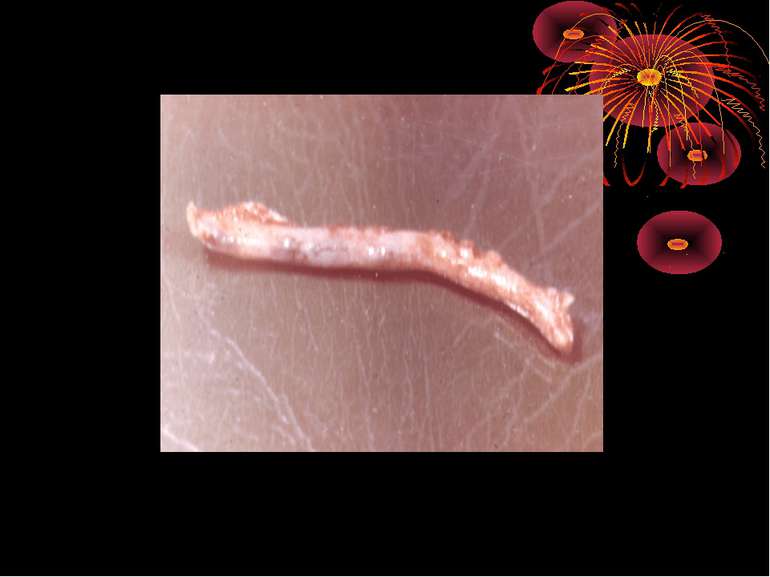
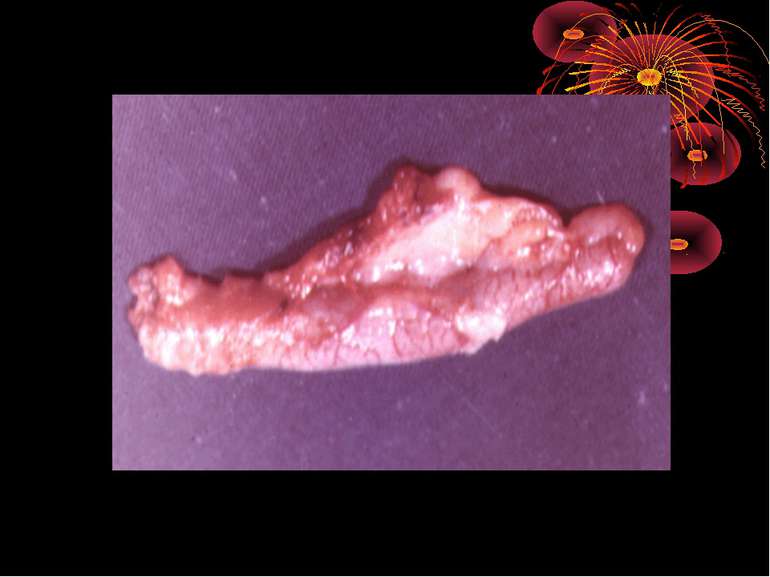
Якщо ж цього зворотнього процесу немає , а навпаки, флегмонозні явища прогресують, розвивається деструктивна форма, внаслідок того, що набряк і гній, який просочує стінки відростка, різко порушують кровопостачання і приводять до часткового некрозу з перфорацією або до повної гангрени відростка. При частковому некрозі ми бачимо кольору одну або кілька плямочок сіро-зелено-чорнуватого кольору на відростку, а навколо явища перфоративного перитоніту. При повній гангрені відросток весь почорнілий, з зеленуватим відтінком, легко рветься і дуже швидко приводить до загального перитоніту з явищами інтоксикації.
Основні симптоми гострого апендициту Ø Роздольського - посилення болю в правій здухвинній ділянці при постукуванні пальцем по животу; Ø Воскресенського - посилення болю в правій здухвинній ділянці при швидкому проведенні рукою по сорочці від епігастрію до правої здухвинної ділянки; Ø Сітковського - посилення болю при положенні хворого на лівому боці;
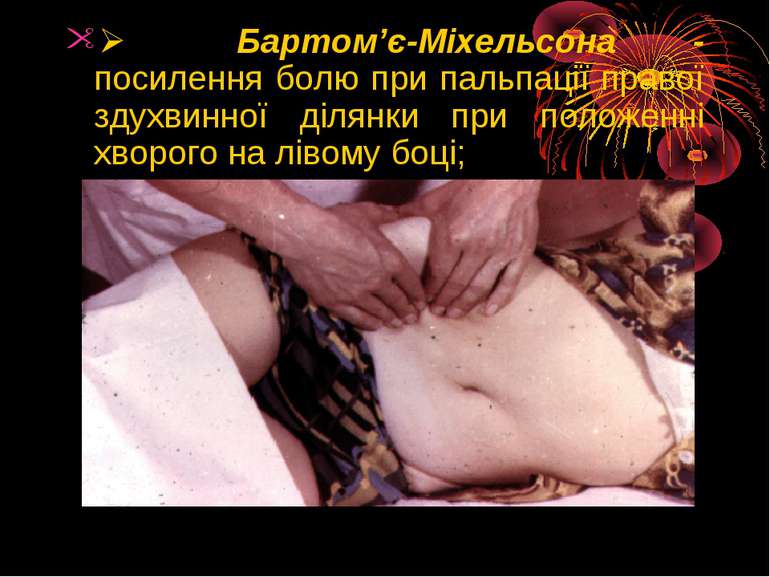
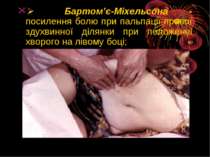
Ø Бартом’є-Міхельсона - посилення болю при пальпації правої здухвинної ділянки при положенні хворого на лівому боці;
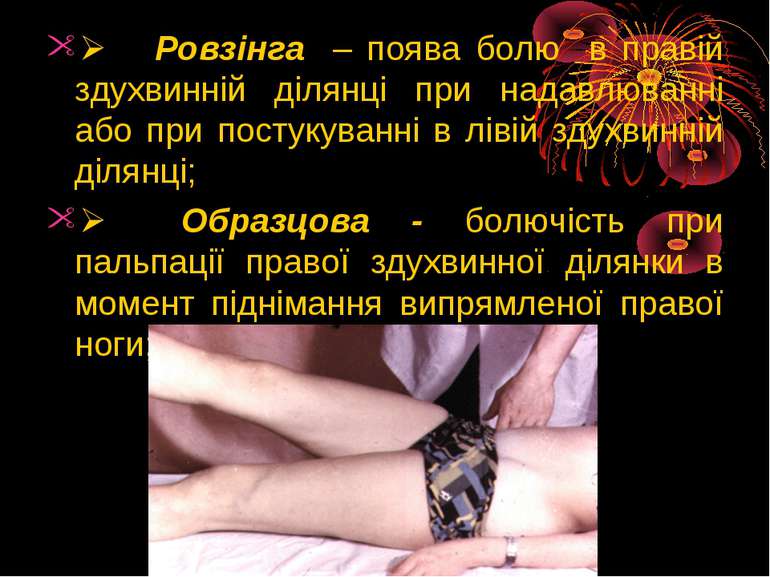
Ø Ровзінга – поява болю в правій здухвинній ділянці при надавлюванні або при постукуванні в лівій здухвинній ділянці; Ø Образцова - болючість при пальпації правої здухвинної ділянки в момент піднімання випрямленої правої ноги;
Ø Щоткіна-Блюмберга – поява різкого болю в ділянці запального вогнища в черевній порожнині при надавлюванні відсмикуванні руки від передньої черевної стінки; Ø Аарона – біль і відчуття розпирання в епігастрії при надавлюванні у правій здухвинній ділянці; Ø Бриттена – при пальпації передньої черевної стінки, в точці найбільшої болючості, відмічається підтягування правого яєчка до верхнього краю калитки;
Ø Вахенгейма-Редера – підсилення болю в ілеоцекальній ділянці при ректальному дослідженні; Ø Відмера – температура в правій підкрильцевій западині вища, ніж у лівій; Ø Габая – позитивний симптом Щоткіна в ділянці трикутника ПТІ справа (характерний для ретроцекальної форми розміщення відростка ); Ø Тріада Делафруа – болючість, м’язовий захист, гіперестезія шкіри в правій здухвинній ділянці
Особливості перебігу гострого апендициту у дітей Анатомо-фізіологічні особливості: - недорозвиток нервових клітин у відростку і великому сальнику - високе розміщення великого сальника; - інтенсивне кровопостачання очеревини; - недостатні пластичні властивості очеревини та висока всмоктувальна здатність її; - реакція протікає по гіперергічному типу; - перевага процесів збудження над гальмуванням. Клінічні особливості - бурхливий початок; - висока температура тіла; - тахікардія; - блювання, проноси; - нетипова локалізація болю ( при пупкова ділянка); - раннє виявлення м’язевого захисту - позитивний симптом Шуринка (положення дитини на спині з приведеною до тіла правою ногою).
Особливості перебігу гострого апендициту у людей похилого і старечого віку Анатомо-фізіологічні особливості - атрофія лімфатичного апарату у відростку; - склеротичні зміни тканин відростка та судин брижі; - дегенерація нервових закінчень; - перевага процесів гальмування над процесами збудження; - реакція перебігає за гіпоергічним типом. Клінічні особливості - стерте протікання клініки на фоні супутньої патології; - відсутність чіткої локалізації болю; - нечіткі прояви симптомів гострого апендициту; - затримка випорожнення і газів ; - субфебрильна температура; - незначна лейкоцитарна реакція; - перевага деструктивних форм гострого апендициту.
Особливості перебігу гострого апендициту у вагітних Анатомо-фізіологічні особливості - зміщення сліпої кишки та великого сальника вверх; - розміщення сліпої кишки та відростка за маткою в 3-му триместрі вагітності; - розтягнення передньої черевної стінки вагітною маткою; - венозний застій у черевній порожнині, тазі; - запори, пієліт; - порушення гормонального фону в організмі. Клінічні особливості: - початок захворювання більш гострий; - у перші години захворювання різко підвищується температура до 38-39 градусів; - різко прогресують ознаки перитоніту, цьому сприяє вільно розміщений між петлями кишечника відросток, відтиснений маткою вверх, тому запальний ексудат розповсюджується по всіх відділах черевної порожнини; - чим більший термін вагітності, тим важча діагностика; - локалізація болю в правому підребер’ї і правому боковому каналі; - якщо сліпа кишка фіксована, біль локалізується в правій здухвинній западині; - м’язовий захист слабовиражений через перерозтягнення м’язів передньої черевної стінки.
Діагностичні помилки при гострому апендициті Помилки діагностики гострого апендициту, навіть при типовому його пербігу зустрічаються досить часто, про що свідчать літературні дані, а також проведений аналіз розходжень між клінічним діагнозом та патологоанатомічними змінами видалених препаратів червоподібних паростків в нашій клініці, який склав 21%. Тому вивчення діагностичних помилок при гострому апендициті є важливим, так як в основному вони призводять до проведення не оправданих апендектомій, важким поопераційним ускладненням та летальними наслідкам.
Тактично-діагностичні помилки гострого апендициту на до госпітальному етапі - Пізнє звертання пацієнтів за медичною допомогою ( в основному сільська зона населення) - Самолікування - Лікування на дому медичними працівниками - Відмова лікарями швидкої допомоги хворим в госпіталізації - Відмова самих же хворих або ж їх родичів в госпіталізації.
Тактично-діагностичні помилки на госпітальному етапі - діагностичними помилками лікарів швидкої допомоги (госпіталізація хворих в інфекційні та терапевтичні стаціонари) - діагностичними помилками лікарів приймального відділення (необґрунтована затримка хворого в приймальному покої, госпіталізація хворого в відділення терапевтичного профілю без попередньої консультації хірурга) - гіпердіагностика гострого апендициту - технічні та тактичні похибки під час виконання апендектомії
Діагностична програма та її етапність - ретельний збір історії захворювання - шляхом пальпації, перкусії, аускультації живота визначення характерної симптоматики гострого апендициту - лабораторне обстеження включає: - загальний аналіз крові - загальний аналіз сечі - біохімічний аналіз крові - група крові та резус приналежність - при необхідності коагулограма, визначення коефіцієнту нейтрофіли-лімфоцити, визначення лейкоцитарного індексу інтоксикації ЛІІ.
- виключення соматичних захворювань які викликають гостру хірургічну патологію органів черевної порожнини - дослідити функцію і стан кардіореспіраторної системи, особливо у людей літнього і старечого віку - при підозрі на урологічну патологію необхідно виконати хромоцистоскопію, оглядову та ретроградну урографію, сонографію. - Ректальне дослідження, а у жінок вагінальне дослідження. - При необхідності оглядова рентгенографія органів черевної порожнини.
ХІРУРГІЧНА ТАКТИКА 1. Встановлений діагноз ГОСТРОГО АПЕНДИЦИТУ вимагає екстреного втручання за абсолютними показаннями протягом 2 годин із моменту госпіталізації. 2. Продовження динамічного клініко-лабораторного і інструментального спостереження (більше 2 год, до 12 – 24 години) можливе лише у молодих жінок і дівчаток при не зовсім ясній і типовій картині ГА. Доцільно для диференціації і формулювання діагнозу використати внутрішньотазову новокаїнову блокаду по Л.Г.Школьнікову – В.П.Селіванову. Якщо ж після блокади болю в правій здухвинній западині при пальпації і вагінальному обстеженні зберігаються, тоді тактика повинна бути на користь ГА.
3. При сумнівному діагнозі ГА можливе продовження динамічного спостереження з клініко-лабораторними, інструментальними та додатковими спеціальними обстеженнями протягом 12 – 24 годин. 4. Якщо ж доступними методами неможливо виключити діагноз ГА – показана лапаротомія. 5. Протипоказаннями до екстреної операції є наявність щільного нерухомого апендикулярного інфільтрату. 6. Показана короткочасна 2-х годинна передопераційна підготовка у хворих з ускладненими формами гострого апендициту.
7. При наявності у хворого на ГА інфаркту міокарда, крововиливу в мозок, декомпенсації кровообігу, гострої плевропневмонії, що обумовлюють високий ризик оперативного втручання, - показана апендектомія після короткочасної передопераційної підготовки бригадою хірургів, кардіолога, невропатолога, з кардіомоніторним контролем у Істра - та післяопераційному періоді. 8. Вагітність і вік хворого не є протипоказаннями до виконання оперативного втручання з приводу ГА, а напроти, настирливого необхідністю, особливо в другій половині вагітності, коли клінічна картина захворювання є скритою.
Передопераційна підготовка У передопераційному періоді проводиться спорожнення сечового міхура та гігієнічна обробка ділянки передньої черевної стінки в місці операційного доступу. За додатковими показаннями, проводиться декомпресія шлунка, а також медикаментозна внутрішньовенна інфузійна терапія з превентивним введенням антибіотиків за 40 хвилин до операції.
Вибір методу знечулення У більшості хворих (80 %-90 %) при наявності ГА операція виконується під внутрішньовенним наркозом. У дітей і дорослих із вираженою підшкірно-жировою клітковиною при ускладнених формах ГА на безпечнішим, найзручнішим і найкращим методом знечулення є ендотрахеальний наркоз.
Антибіотикопрофілактика та антибіотикотерапія Незважаючи на більш ніж столітню історію асептики та антисептики проблема інфекційних ускладнень у хірургії залишається далекою від вирішення. І на сьогоднішінй день головним завданням боротьби із інфекційними ускладненнями у хірургії є попередження та лікування гнійно-септичних ускладнень. Так, за даними асоціації загальної хірургії США (2000 року) частота інфекційних ускладнень після хірургічних втручань з приводу гострого апендициту коливається від 2 – 5 % до 30 – 40 % (Gilbert et al., 2001) і залежить від багатьох чинників.
Головним принципом розподілу оперативних втручань на типи є зв’язок операції із розкриттям просвіту травного каналу, наявність ознак інфікційного, запального ураження органа, на якому виконується втручання, а також наявність ознак поширення інфекційного процесу на сусідні тканини із оперованим органом. Базуючись на такому принципі, – операція з приводу гострого простого апендициту відноситься до умовно-чистих втручань, втручання з приводу гострого деструктивного апендициту слід класифікувати як контаміновану операцію, а при виконанні хірургічного втручання при гострому ускладненому апендициті слід вважати забрудненою операцією на зазделегіть відомо інфікованих тканинах.
Вивчення ступеня інфікування операційної рани після різних хірургічних втручань дав змогу встановити, що “критичне” мікробне число – 104 – 105 виявляється у 10 % випадків наприкінці чистих операцій і прогресивно зростає до 24 – 35 % при умовно-чистих та контамінованих втручаннях. Безумовно, не у всіх пацієнтів із так званим критичним вмістом мікроорганізмів у рані виникають інфекційні ускладнення. Для цього необхідні ще й обтяжуючі чинники, або фактори ризику. Зокрема фактори ризику інфекційних ускладнень розподілені на такі, що пов’язані із лікуванням та такі, що пов’язані із власне особливостями хворого.
До першої групи чинників ризику інфекційних ускладнень (тобто пов’язаних із хворим) віднесено: – вік понад 60 років; – ожиріння або кахексія; – супутні хронічні інфекції дихальної , видільної системи; – імунодефіцити викликані застосуванням кортикостероїдів, хіміотерапії, променевої терапії; – алкоголізм, наркоманія ,куріння; – серцева та дихальна недостатність; – анемія ІІ-ІІІ ст.; – глікемія понад 8,0 г/л; – рівень АлТ понад 0,9 ммоль/л; – рівень креатиніну сироватки понад 131,0 ммоль/л.
До другої відносять: – тривалу (більше 3 – 5 діб) або повторну (до 21 доби) госпіталізацію; – неправильну підготовку операційного поля; – антибіотикотерапію за кілька днів до операції; – неадекватну обробку рук хірурга та пошкодження рукавиць; – тривалість операції понад 3 години; – об’ємні та симультантні операції; – надмірне застосування електрокоагуляції; – інтраопераційна крововтрата понад 800 мл; – інтраопераційні гемотрансфузії; – невиправдане дренування рани; – порушення гемодинаміки чи газообміну під час операції; – тип операції за ступенем інфікування рани на момент завершання хірургічного втручання.
Даний підхід є важливим з огляду на те, що при виконанні операції з приводу гострого простого апендициту частота гнійно-септичних ускладнень коливається від 1,5 до 7 %, після операцій з приводу гострого деструктивного апендициту – сягає 9 – 19 %, а за умов втручання при гострому ускладненому апендициті складає 20 – 35 і навіть 40 %. Таким чином, головним завданням, яке б дало змогу звести до мінімуму небезпеку гнійно-септичних ускладнень та зменшити прояви інфекційного процесу в поопераційному періоді поряд із щадною технікою, дотриманням правил асептики та антисептики є застосування антимікробних середників.
На сучасному етапі вважають доцільним застосування антимікробних засобів як з профілактичною, так і лікувальною метою. Головними принципами профілактики хірургічної інфекції є: – передопераційна підготовка пацієнта; – щадна хірургічна техніка; – післяопераційний догляд за рраною; – передопераційна антибіотикопрофілактика. Метою антибіотикопрофілактики є: – зниження частоти поопераційних інфекцій; – усунення надмірного застосування антибіотиків; – зниження загальних витрат на лікування; – створення адекватної сироваткової концентрації відповідного антибіотика безпосередньо перед, під час і достатньо довго після операції – тобто саме тоді, коли має місце найбільше забруднення операційного поля.
У більшості випадків як антибіотикопрофілактика, так і антибіотикотерапія на початку лікування, є емпіричними, тому головним принципом вибору препарата є широкий спектр бактерицидної дії щодо ймовірних збудників, мінімум побічних ефектів, відсутність взаємодії із препаратами для наркозу, тривалий – понад 2 години період напіввиведення препарату та ін. Таким вимогам відповідають цефалоспорини ІІ-го (зокрема цефуроксим – “Зінацеф”) – ІІІ-го (цефтріаксон – “Офрамакс”; цефоперазон – “Цефобід”) покоління, а також напівсинтетичні захищені амінопеніциліни (зокрема амоксацилін у поєднанні із клавулановою кислотою або сульбактамом – “Амоксіклав”, “Аугментин”, “Ампісульбін”). Крім цього антибактерійні засоби мають бути активними щодо Грам+ та Грам-, а також анаеробних бактерій.
Багаточисельними дослідженнями (Bergan T.G., 2001, Dionigi R.,2001, Sande M.A.,2000) доведена однакова клінічна ефективність профілактичного введення однієї терапевтичної дози антибіотика поряд із трикратним застосуванням антибіотика перед втручанням та у першу добу після завершання операції (через кожні 8 – 12 годин). Поряд із цим доведено, що профілактичне застосування антибіотиків тільки після операції навіть протягом 7 – 10 діб не попереджує виникнення ускладнень у 80 – 85 % випадків, а тому не є доцільним як з економічної так і з морально-психологічної точок зору. Найбільш частими збудниками інфекційних процесів після апендектомії є гр+Ентерококи; гр-Кишкова паличка; анаеробні клостридії, пептострептококи, біфідобактерії та інші ентеробактерії. Виходячи із ризику інфекційних ускладнень у ранньому поопераційному періоді та базуючись на даних багатоцентрових досліджень Европейської Асоціації хіміотерапевтів та загальної хірургії США щодо причин інфекційних ускладнень після апендектомії, ефективності різних схем застосування антибіотиків, видано певні рекомендації для хірургів.
Зокрема, пацієнти, які оперуються з приводу гострого простого апендициту (умовно-чисті операції) підлягають антибіотикопрофіліктиці однократною дозою за 30 – 40 хв. перед втручанням. Рекомендованими є цефалоспорини ІІ-го (цефуроксим) – ІІІ-го (цефтріаксон, цефоперазон) покоління, або амоксацилін із клавулановою кислотою чи сульбактамом. Пацієнти із встановленим діагнозом гострого деструктивного апендициту (контаміновані операції) підлягають антибіотикопрофілактиці однократною дозою – за 30-40 хв. перед втручанням. Рекомендованими є цефалоспорини ІІ – ІІІ покоління (цефуроксим, цефтріаксон відповідно) або амоксацилін поєднаний із клавулановою кислотою чи сульбактамом, але обов’язково у комбінації із метронідазолом.
Пацієнти, яким виконується хірургічне втручання з приводу гострого ускладненого апендициту (забруднені – інфіковані операції) показана доопераційна антибіотикопрофілактика за 30 – 40 хв. до операції (цефалоспорини ІІ – ІІІ покоління або амінопеніциліни у комбінації із метронідазолом) із повноцінною антибіотикотерапією, яка має продовжуватися протягом трьох діб після зникнення клініко-лабораторних ознак інфекційного процесу. Так при локальному гнійному перитоніті показана антибіотикотерапія цефалоспоринами ІІ покоління в комбінації із метронідазолом. У випадках поширеного гнійного або калового перитоніту необхідним є застосування цефалоспоринів ІІІ покоління або захищених напівсинтетичних амінопеніцилінів у комбінації із метронідазолом та фторхінолонами (офлоксацином, пефлоксацином або левофлоксацином) або карбепенемами (тієнамом або меронемом).
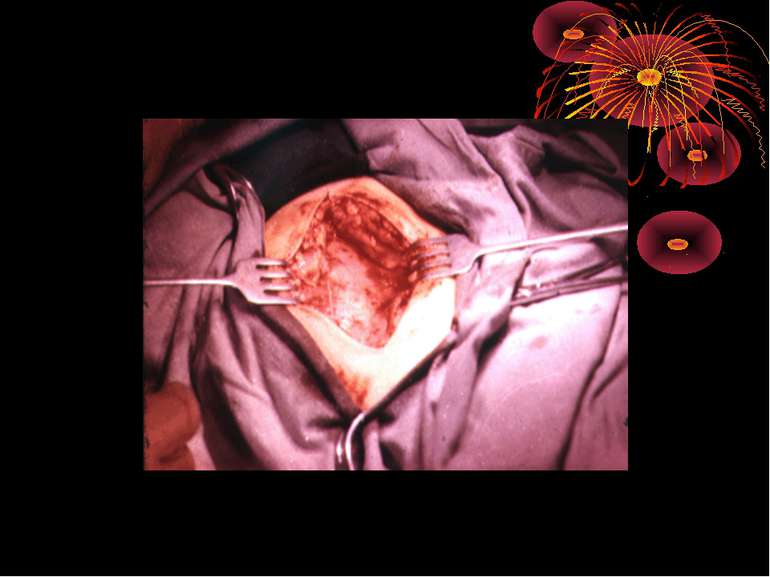
Операційний доступ При типовому розміщенні відростка і сліпої кишки найбільш зручним є правобічний розріз за Мак-Бурнеєм у модифікації М.В.Волковича, П.І.Д’яконова, так як найбільш точно відповідає класичному розміщенню сліпої кишки. При атиповому розміщенні відростка або в тих випадках, коли діагноз ГА є сумнівним, настає потреба в ревізії матки, маткових труб та яєчників і надається перевага параректальному доступу за Ленандером. Однак недоліки цього доступу переважають над його перевагами (пересічення нервових волокон, розвиток м’язової атрофії, що призводить до асиметрії живота). У подібних випадках переваги правобічного трансректального доступу по Фавлеру і Вейру очевидні, особливо при локалізації сліпої кишки в правій ямці і в малому тазі.
Застосування поперечного доступу за Шпренгелем-Вінкельманом при ретроперитонеальному розміщенні відростка недоцільне. При наявності ознак перитоніту на грунті деструктивного апендициту показана операція з серединного доступу. Відносно характеру і довжини доступу слід пам’ятати вислів Т.Л.Ратнора (1976 р.): “ Маленький рубець прикрашає хворого, але маленький рубець не прикрашає хірурга. Ліпше, коли помилками хірурга займається косметолог, а не патологоанатом”. Довжина розрізу повинна бути достатньою з початку операції.
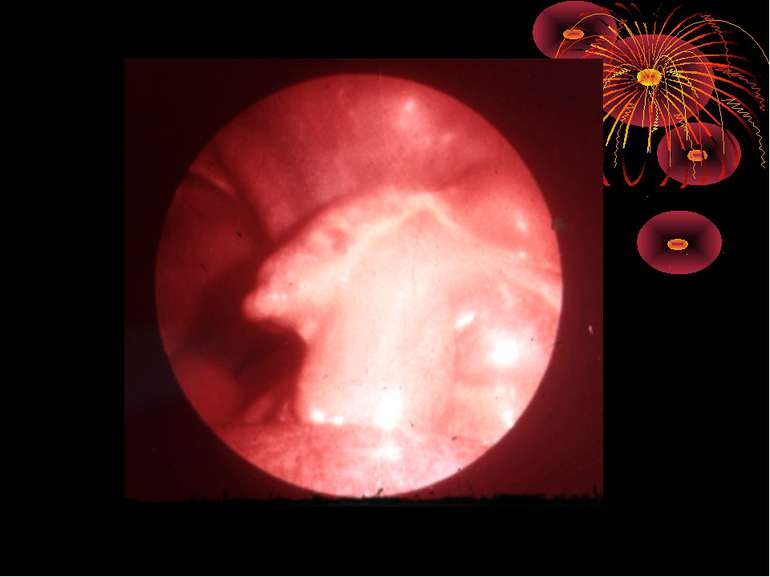
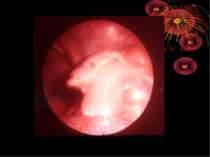
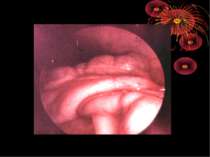
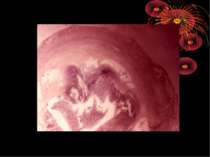
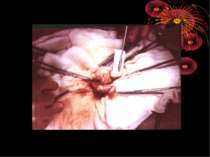
Операційна діагностика Інтраопераційна діагностика ГА може бути візуальною, пальпаторною та інструментальною. Візуальна та пальпаторна інтраопераційна діагностика включає знаходження відростка, оцінку і характер запальних змін у ньому та в сусідніх відділах кишечника, стан вісцеральної та парієтальної очеревини, об’єм випоту і його характер. При відсутності макроскопічних змін у відростку показана ревізія ileum terminalae на відстані 1 м від сліпої кишки для виключення запалення дивертикула Меккеля, термінального ілеіту та визначення стану органів правої половини живота: правих додатків, висхідного відділу і печінкового кута товстої кишки, жовчного міхура. Приводом для ревізії і огляду перерахована органів є наявність і характер випоту в черевній порожнині.
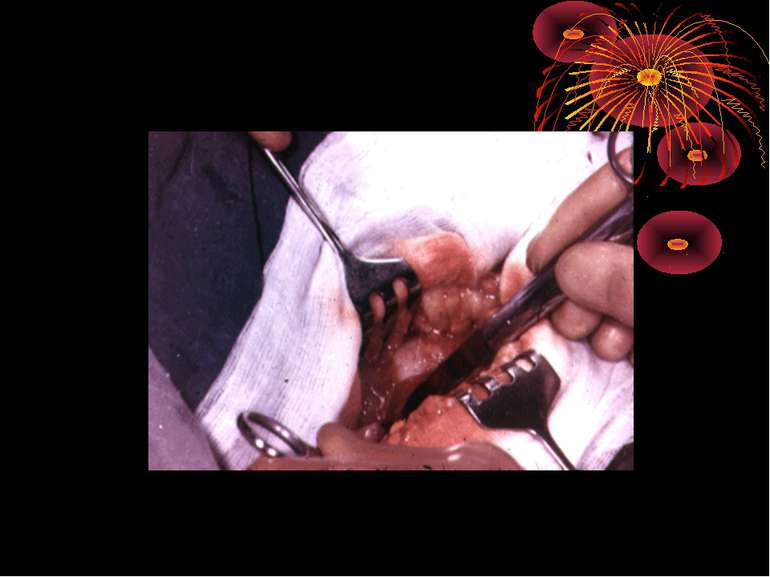
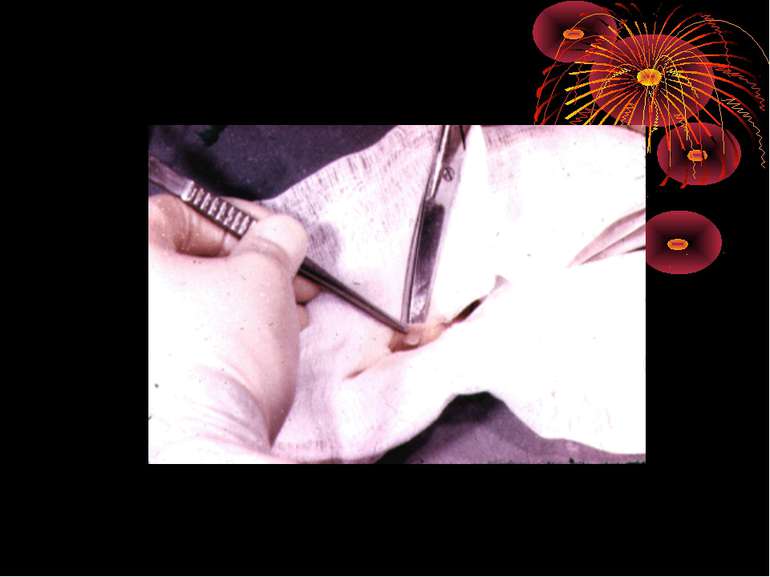
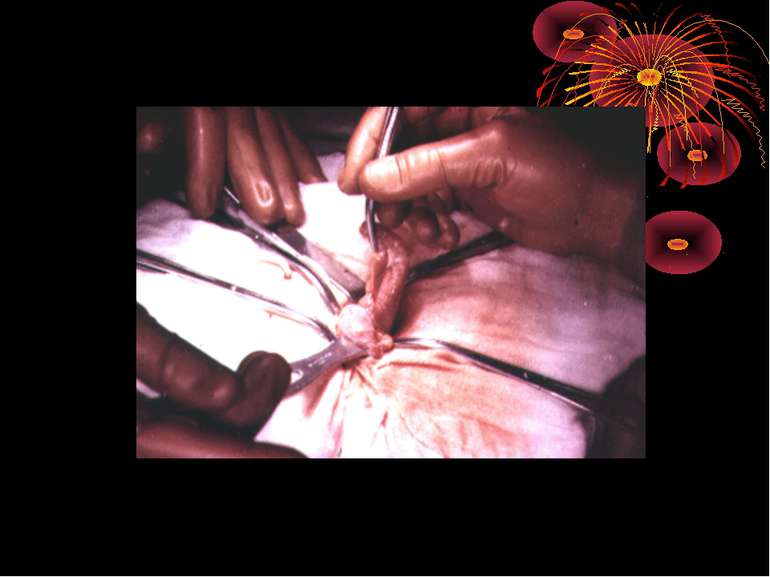
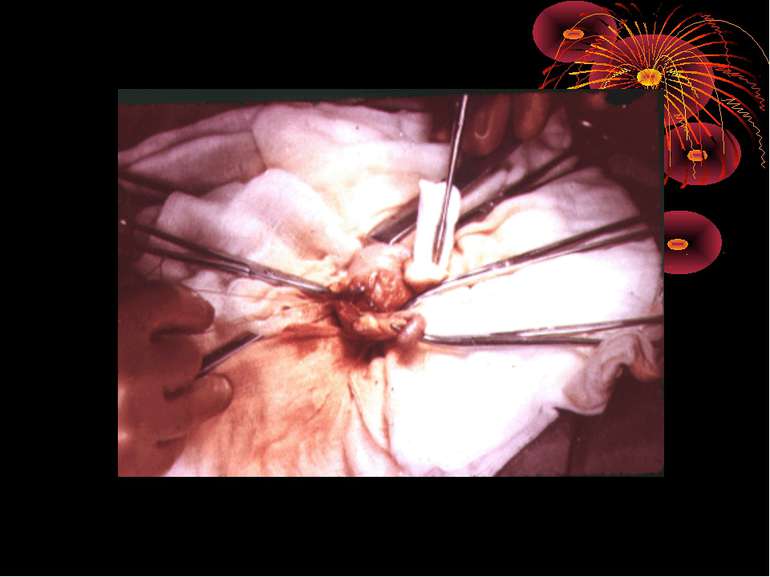
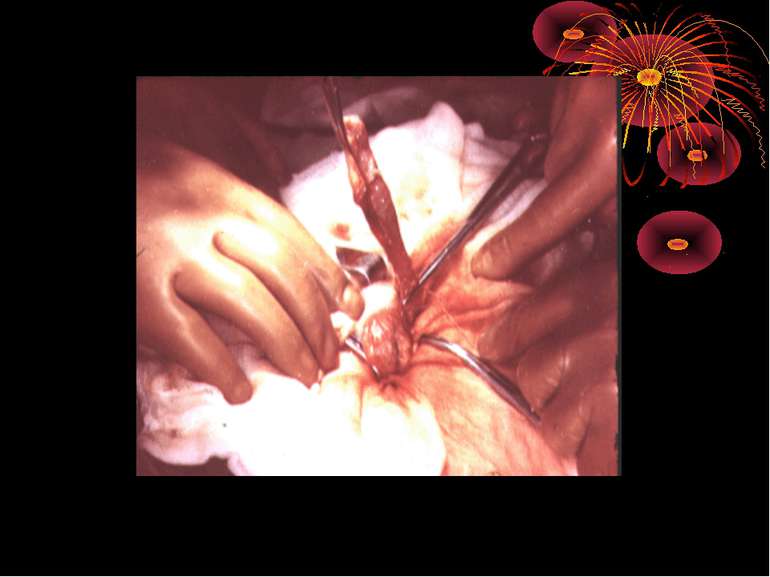
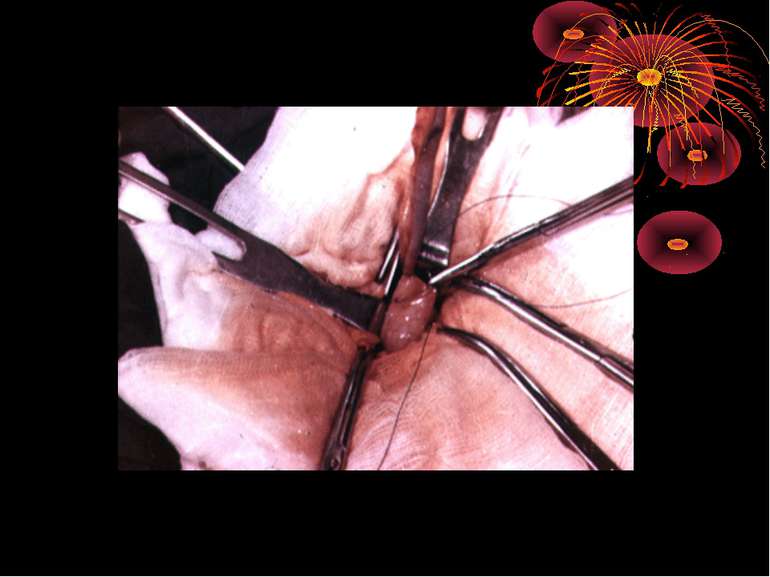
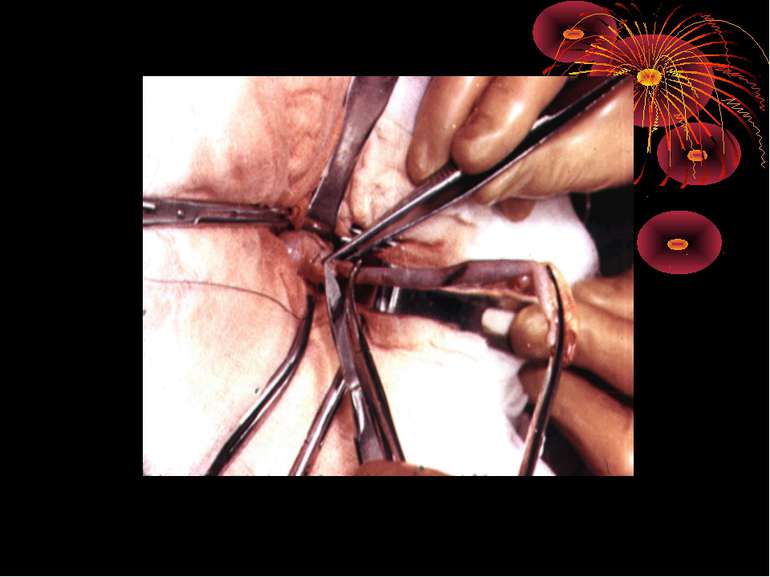
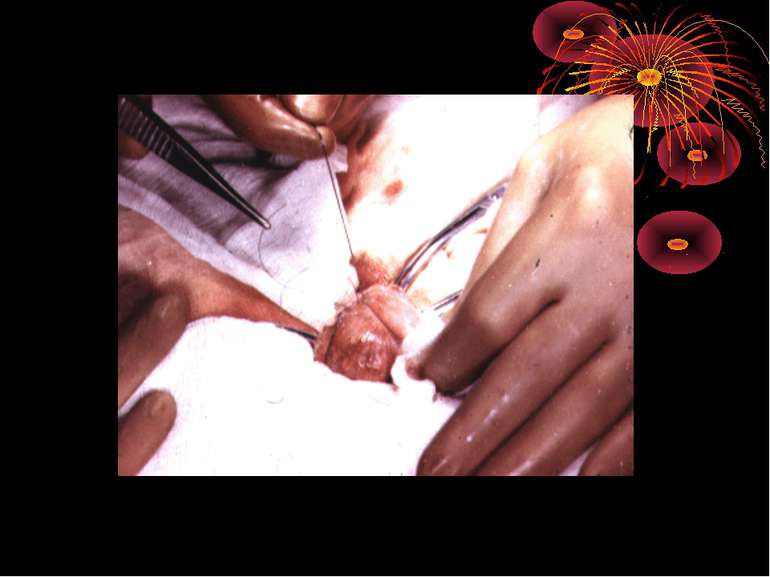
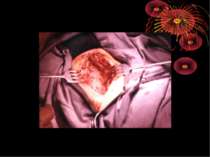
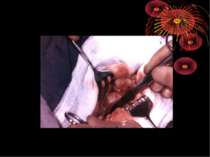
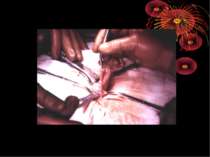
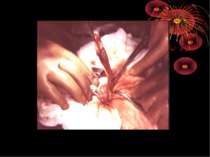
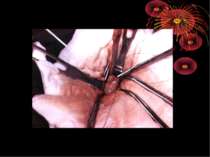
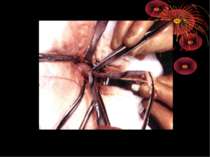
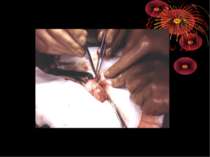
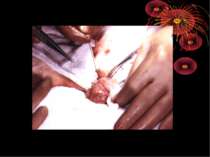
Основні етапи апендектомії При простому або ж флегмонозному апендициті з наявністю місцевого реактивного випоту виконується типова апендектомія. Брижа відростка прошивається і перев’язується з подальшим відсіченням. У даний час більшість хірургів занурюють куксу відростка кисетним швом із додатковою перитонізацією Z-подібним швом. При інфільтрованій стінці сліпої кишки куксу відростка занурюють за допомогою окремих вузлових серо-серозних швів із додатковою перитонізацією пасмом чепця. Обов’язковим етапом операції є повне видалення ексудату . При простому катаральному апендициті, незалежно від наявності випоту в черевній порожнині, показана додаткова ревізія: огляд дистального відділу здухвинної кишки – 70-80 см.
При підтвердженні наявності рихлого апендикулярного інфільтрату виконується апендектомія з дренуванням черевної порожнини. При виявленні щільного запального інфільтрату виключаються активні маніпуляції. Черевна порожнина дренується.
Трудна апендектомія В основному умови операції і технічні труднощі залежать від двох чинників : - деструктивних змін в відростку і клініки місцевого або розлитого перитоніту; - варіантів розміщення відростка; - чинник , який не характерний для інших нозологій - це ожиріння і злуковий процес після перенесених операцій
Технічні труднощі при різних варіантах розміщення паростка 1. Тазове розміщення паростка. Коли в певній мірі виділено купол сліпої кишки і переконаний хірург в тазовому розміщенні паростка, доступ потрібно розширити не тільки для облегшення ходу апендектомії, але й і для візуального огляду органів малого тазу. Операційний доступ розширюється вниз в виді “ клюшки” по Шалімову без пересічення прямого м’язу. Незважаючи на вирішеність деструктивного процесу враховуючи технічні труднощі операція повинна закінчитися дренуванням порожнини малого тазу ПХВ трубками. 2. При ретроцекальному і ретроперитонеальному розміщенні паростка із-за злукового процесу купол сліпої кишки вивести в рану технічно трудно. Ідентично трудно вивести і візуально повністю диферннційований паросток. Виникає потреба в ретроградній апендектомії
3. При ретроградному і особливо ретроперитонеальному розміщенні паростка операція завжди проходить з технічними тружнощами. Приходиться мобілізувати купол, або в крайньому випадку висхідний відділ товстої кишки, що призводить до порушення цілосності очеревини на значному протязі, кровотечі. Операція обов’язково повинна закінчуватися дренуванням черевної порожнини і при ретроперитонеальному розміщенні заочеревинного простору. Ретроградна апендектомія частіше всього виконується і при медіальному розміщенні паростка , коли в злуках він розміщений в напрямі пупка, між брижою кишечника. В усіх цих випадках вільної брижі паростка не має, тому проводиться поетапне прошивання або перев’язка злук і брижі.
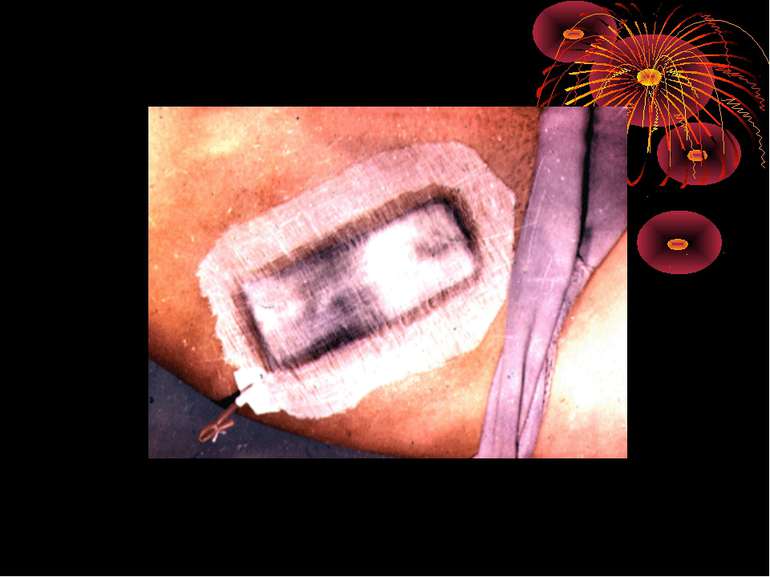
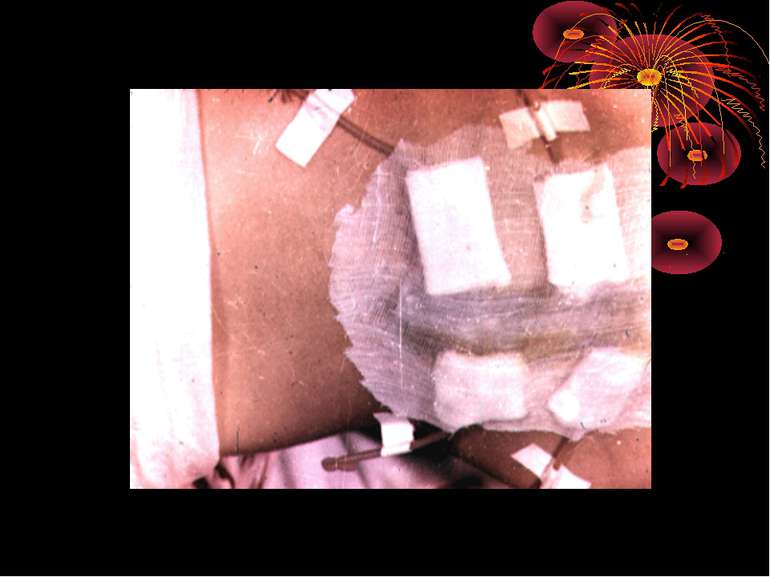
Показання до дренування черевної порожнини при ГА 1. При деструктивному ГА і місцевому перитоніті показано підведення двох ПХВ - трубок до ділянки патологічних вогнищ і двох ПХВ - трубоки до малого тазу. 2. При деструктивному апендициті, ускладненому загальним перитонітом, показане введення дренажних трубок справа і зліва у верхніх і нижніх квадрантах живота з наступною назогастроінтестинальною інтубацією. 3. При деструктивному ГА, ускладненому дифузним перитонітом, показане введення по дві ПХВ - трубки на різних рівнях черевної порожнини справа і зліва та до ложа відростка.
Показання до тампонади черевної порожнини · з гемостатичною метою при сумнівному гемостазі або при паренхіматозній кровотечі з ложа відростка; · при неможливості повного видалення джерела інфекції; · при розкритті периапендикулярного абсцесу і неможливості провести апендектомію через ризик пошкодити кишкові петлі; · при підозрі на недостатність кукси відростка внаслідок запальної інфільтрації стінки сліпої кишки; · при наявності ретроцекального апендициту, ускладненого нагноєнням заочеревинної клітковини; · при розлитому перитоніті, якщо неможливо повністю осушити черевну порожнину, а перитонізація кукси відростка ненадійна через набряк і рихлість стінки сліпої кишки; · при проривному апендициті з надмірним іхорозним ексудатом і різко запаленою очеревиною.
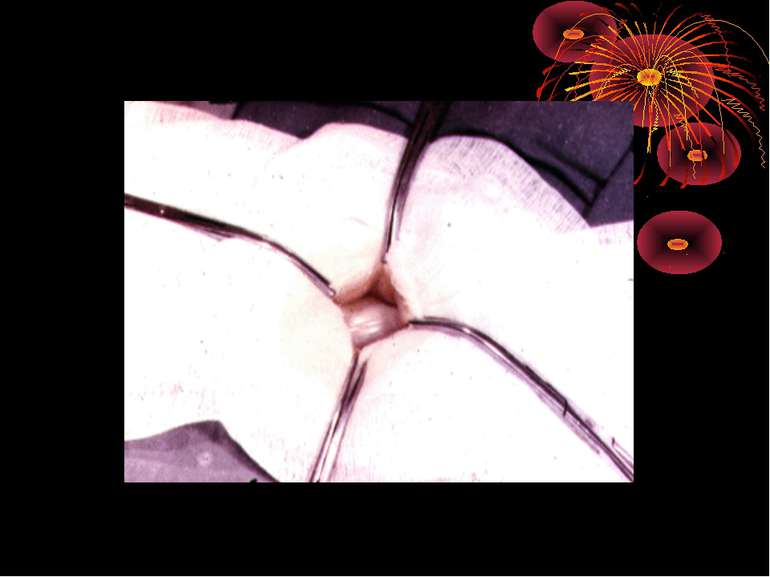
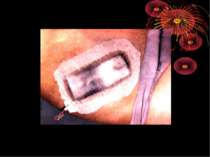
Зашивання післяопераційної рани 1. Для досягнення герметичності очеревину і мязи зашивають пошарово. 2. Дренування черевної порожнини для кращого загоєння рани проводять через окремий розріз поряд з основною раною. 3. При значному забрудненні операційної рани накладають провізорні шви. Затягування швів шкірної рани проводять на 4 – 5 день при відсутності ознак запалення в рані. 4. При дренуванні черевної порожнини черевна стінка пришивається до дренажу так, щоб він не був здавлений.
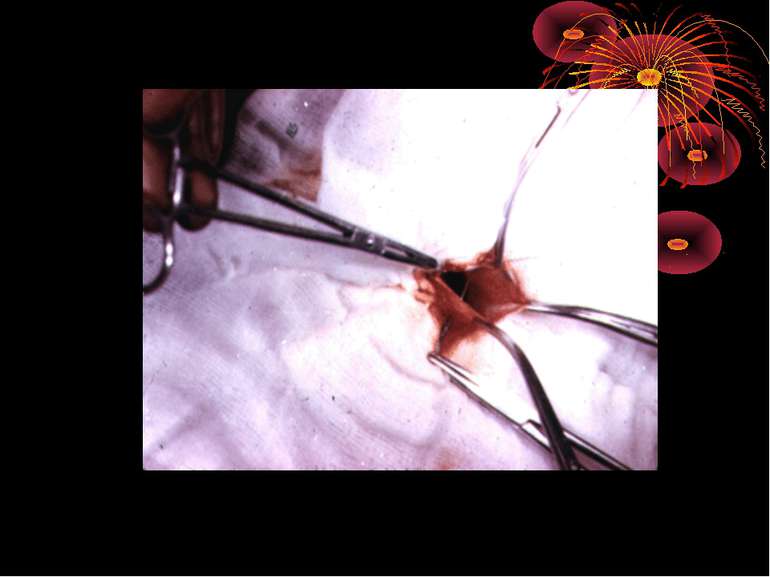
Технічні інтраопераційни помилки і ускладнення Технічні погрішності, які в основному спостерігаються в процесі виконання апендиктомії, є найбільш частою причиною виникнення інтраопераційних ускладнень. 1Відрив верхівки червоподібного паростка – частіше усього проходить при спробі його вивільнення вказівним пальцем або при виконанні ретроградної апендиктомії. (Причини: активна пальцева мобілізація паростка без візуального контролю, щільні злуки між навколишніми органами і паростком, підсилена тракція паростка при ізольованій фіксації верхівки щільними злуками. хірургічна тактика При відриві верхівки паростка при тазовому розміщенні, необхідно розширити оперативний розріз донизу на 5-6 см. Виявивши верхівку паростка, останню беруть вікончатим затискачем, відсікають злуки і легкою тракцією виводять верхівку паростка в рану. Таким технічним прийомом вивільняють відірвану верхівку паростка при його типовій локалізації в правій здухвинній ямці, а також при латеральному і медіальному розміщенню останнього. Якщо ж наступив відрив верхівки паростка при його ретроцекальному розміщенні, для знаходження останньої, розсікають злуки, що фіксують сліпу кишку і останню марлевим тампоном відводять доверху і медіально для виявлення ретроцекальної кишені, легкою тракцією вивільняють верхівку паростка. Якщо ж верхівки в ретроцекальній кишені не виявлено, тоді слід думати про за очеревинне її розташування. Після попередньої мобілізації сліпої кишки, видаляють верхівку. Іноді навіть при найбільш ретельній ревізії неможливо виявити і видалити відірвану вехівку. В такому випадку операцію закінчують підведенням марлевого тампону до передбачуваного місця локалізації верхівки паростка.
2. Попередній розрив деструктивно зміненого паростка в черевній порожнині. ( Причини: важке флегмонозне запалення при ізольованому некрозі усіх шарів паростка). хірургічна тактика Профілактика розвитку поширеного перитоніту: на зону розриву накладають давлячу марлеву серветку, щоб попередити поступлення вмісту сліпої кишки в здухвинну ямку, в подальшому відмежувати ілеоцекальний кут і здухвинну ямку марлевими тампонами від вільної черевної порожнини, звільнити основу паростка і перев’язати кетгутовою лігатурою. Перев’язується артерія червоподібного паростка і видаляється проксимальна частина відірваного паростка, під візуальним контролем виділяють зі злук і видаляють дистальну частину розірваного паростка, здухвинну ямку санують і дренують рукавичко-трубчастим дренажем.
3. Порушення цілісності стінки сліпої або тонкої кишки. (Причини: невміле, грубе і поспішне виділення паростка з рихлих злук апендикулярного інфільтрату). хірургічна тактика Зашивання просвіту тонкої кишки двохрядним вузловим серо-серозним швом, апендиктомія з дренуванням черевної порожнини чотирма ПХВ трубками. При пошкодженні стінки сліпої кишки – кишку з наступним підшиванням до передньої парієтальної очеревини таким чином, щоб відмежувати зашиту ушкоджену ділянку кишки від вільної черевної порожнини. При множинних ушкодженях сліпої кишки – правобічна геміколектомія.
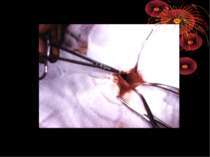
4. Кровотеча із артерій брижі червоподібного паростка. (Причини: атипова апендиктомія, грубе осушування здухвинної ямки марлевим тампоном, захоплювання брижі паростка декількома затискачами, зіскакування лігатури із артерій червоподібного паростка). хірургічна тактика Зупинка кровотечі шляхом прошивання і перев’язки артерії червоподібного паростка на протязі і безпосередньо на кровавлячи ділянку під візуальним контролем. Якщо ж основний стовбур артерії не захвалений в лігатуру в процесі лігування брижі, тоді ж максимально звільнивши сліпу кишку від фіксуючих зрощень, щоб візуально оглянути задню-медіальну стінку – місце фіксації брижі червоподібного паростка між лисками якої проходить артерія. Проксимальну частину брижі на затискачах прошивають і перев’язують шовковою лігатурою.
5. Субсерозна гематома стінки сліпої кишки. (Причини: косметичний розріз з грубими маніпуляціями і виведенням сліпої кишки, виведення сліпої кишки в рану за допомогою затискачів). хірургічна тактика Продовжити розріз рани доверху і донизу з наступним ушиванням підозрілих ділянок кишки вузловатими серозно-серозними швами. 6. Пошкодження і кровотеча з нижніх надчеревних артерій і вен. (Причини: нижній край операційної рани переходить на піхву прямого м’язу живота). хірургічна тактика Прошивання з наступною перев’язкою кровавлячих судин.
7. Червоподібний паросток не знайдений. хірургічна тактика Якщо немає візуальних ознак запалення очеревини, відсутність випоту в черевній порожнині, значить пичиною больового синдрому є інший патологічний процес черевної порожнини, який може непотребувати хірургічного втручання. Операція закінчується дренуванням черевної порожнини, зашивання операційної рани. У випадках, коли червоподібний паросток не вдається виявити в черевній порожнині, проте наявні усі ознаки запального процесу в черевній породнині – перехід на серединну лапаротомію з подальшою ревізією.
Ведення післяопераційного періоду 1. Адекватне обезболення. 2. Антибіотикотерапія за показаннями. 3. Специфічна і неспецифічна профілактика тромбоемболічних ускладнень за показаннями. 4. Корекція основних показників гомеостазу при ускладнених формах гострого апендициту. 5. Спазмолітична терапія, прогестерон, щоденний огляд у вагітних гінекологом. 6. Рання післяопераційна активація хворих.
Апендикулярний перитоніт Гострий аппендицит, як і інші захворювання органів черевної порожнини, може супроводжуватися перитонітом. Серед причин загального перитоніту гострий аппендицит займає перше місце (50-55%). Частота цього ускладнення при гострому апендициті зустрічається в 0,6-4,1% випадків. Класифікація перитоніту 1. Місцевий. 2. Поширений.
Особливості клінічного перебігу місцевого перитоніту в залежності від анатомічного розміщення паростка 1. При тазовому розміщенні : - м’язове напруження передньої черевної стінки може бути відсутнім; - різка болючість тазової очеревини при ректальному та вагінальному дослідженні. 2. При заочеревинному розміщенні: - м’язове напруження передньої черевної стінки мало виражене; - спостерігається скорочення м’язів поперекової ділянки справа. 3. При ретроцекальному розміщенні: - м’язове напруження передньої черевної стінки незначне; - можуть спостерігатися явища тонкокишкової непрохідності.
Клінічна картина поширеного перитоніту різноманітна. Біль розповсюджується по всьому животу. Передня черевна стінка не приймає участі в акті дихання. З’являється сухість в роті, нідота, блювота, тахікардія. При пальпації живота визначається напруження м’язів передньої черевної стінки і болючість по всьому животу, які найбільш виражені в місці деструкції апендикса. При перкусії – виявляється високий тимпаніт. При аускультації – кишкові перистальтичні звуки поодинокі або відсутні. Симптоми подразнення очеревини позитивні. При ректальному дослідженні – різка болючість передньої стінки і можливе її звисання. Клінічна картина розповсюдженого перитоніту має особливості в залежності від стадії перебігу перитоніту.
Оперативне втручання 1. Лапаротомія в правій здухвинній ділянці тільки при обмеженому місцевому перитоніті. В інших випадках середньо-серединна лапаротомія. 2. Ліквідація джерела перитоніта і при можливості перев’язка кукси апендікса із зануренням її в купол сліпої кишки. При неможливості останнього – тільки перев’язка кукси. При відсутності умов для виконання останнього – вшивання отвору в сліпій кишці і переміщення місця вшивання в заочеревинний простір. При неможливості локалізації місця відходження червоподібного паростка – дренування і відмежування сліпої кишки великим сальником. Обов’язковим є взяття вмісту черевної порожнини на визначення флори і чутливості до антибіотиків.
3. Визначеня показів до інтубації тонкої кишки і вибір методу інтубації. - виражена динамічна кишкова непрохідність (діаметр тонкої кишки більш ніж 5 см.); - потовщена стінка тонкої кишки на значному протязі; - при відсутності протипоказів (наявність серцево-легеневої недостатності, старечий вік хворого та ін.) – назогастроінтестинальна інтубація; - при вираженій серцево-судинній та легеневій недостатності, старечий вік пацієнта, відсутність умов для проведення назогастроінтестинальної інтубації – інтубація тонкої кишки через гастростому. 4. Дренування черевної порожнини. Промивання черевної порожнини проводиться розчинами антибіотиків 6-8л, 0,1% розчином фурагіну разом з гепарином та антибіотиком, озонованими розчинами і ін.
6. Введення антибіотиків широкого спектру дії останнього покоління під час операції. 7. Вибір методу завершення лапаротомії: - зашивання лапаротомної рани і дренування черевної порожнини з 1-4 точок на передній стінці ПХВ трубками в кількості 3 і більше. - Виконання лапаростомії з дренуванням черевної порожнини. Показання до виконання лапаростомії: поширений перитоніт; відсутність умов для радикального видалення джерела перитоніту; масивні накладання фібрину, які важко видалити; наявність аеробно-анаеробної мікрофлорної асоціації в ексудаті.
Методи виконання лапаростом: класична відкрита лапаростомія; напіввідкриті методи (використовують способи, які полегшують і прискорюють повторні втручання). Контроль ефективності санації черевної порожнини: очищення черевної порожнини від фібрину; відсутність гнійного ексудату; відновлення нормального забарвлення вісцерельної і парієтальної очеревини; механічна цілісність травної трубки.
ІІІ. Ведення післяопераційного періоду: положення хворого – Фовлеровське; місцева гіпотермія; адекватна і доцільна антибіотикотерапія; боротьба з динамічною кишковою непрохідністю (при відсутності протипоказів – стимуляція моторики кишки з другої доби; при наявності протипоказів (анастомози, стоми, паталогічно змінена стінка кишки ) – третя – п’ята доба); використання різних методів детоксикації; корекція водно-електролітного балансу; парентеральне харчування (альбумін, СЗП, ліпофундін, аміноплазмаль Е, аміноплазмаль Гепа – 10%).
Тривалість стаціонарного лікування Неускладнений перебіг - 3 – 4 дні. Ускладнений перебіг -7 – 10 днів. Вимоги до результатів лікування 1. Загальний стан задовільний. 2. Функція кишкечника не порушена. 3. Рана без ознак запалення. 4. Раннє відновлення працездатності.
Хронічний апендицит. Зміни, що відбуваються в червоподібному відростку при цьому захворюванні, не є проявами хронічного запального процесу. Захворювання в абсолютній більшості випадків - результатом тих змін, що мали місце в період гострого запалення відростка. При хронічному апендициті під час морфологічного дослідження виявляють більш чи менш поширені склеротичні (фіброзні) зміни в різних шарах стінки відростка, зрощення його з оточуючими органами, що призводять до деформації й облітерації просвіту відростка, порушень моторно-евакуаторної функції.
Класифікація. Розрізняють хронічний апендицит: 1. Первинний - патологічні зміни у відростку розвиваються поступово без ознак гострого нападу. 2. Вторинний: 1). резидуальний (залишковий) - патологічні зміни з’являються після нападу гострого апендициту, апендикулярного інфільтрата, апендикулярного абсцесу; 2). рецидивуючий - при ньому виникають повторні гострі напади.
Клінічна симптоматика Суб'єктивні ознаки: - перенесений у минулому гострий апендицит (не оперований), апендикулярний інфільтрат (абсцес); - біль у правій здухвинній ділянці найрізноманітнішого характеру по початку, зв'язку із вживанням їжі, фізичною активністю хворого, періодиці, інтенсивності; - непостійні, помірні (чи незначні) ознаки порушення пасажу кишкового вмісту, моторики кишечника; - відсутність ознак запального процесу.
Об'єктивні ознаки: - біль при глибокій пальпації у правій здухвинній ділянці (в зоні розміщення червоподібного відростка); - відсутність місцевих ознак запального процесу й ознак подразнення очеревини; - можливі (немає патогномонічних) позитивні апендикулярні симптоми
Диференційний діагноз. У зв'язку з відсутністю патогномонічних клінічних ознак хронічного апендициту диференціальну діагностику проводять методом виключення: в пацієнта з болем у правій здухвинний ділянці за допомогою додаткових інструментальних методів дослідження необхідно виключити наявність виразкової, жовчнокам'яної, нирковокам'яної хвороби, хронічного панкреатиту, ентероколіту, захворювань жіночих статевих органів, органів заочеревинного простору тощо. Верифікацію хронічного апендициту проводять рентгенологічно - іригографія, апендикографія. Ознаки - деформація, звуження просвіту, порушення моторно-евакуаторної функції. Лікування - планова апендектомія.
Схожі презентації
Категорії