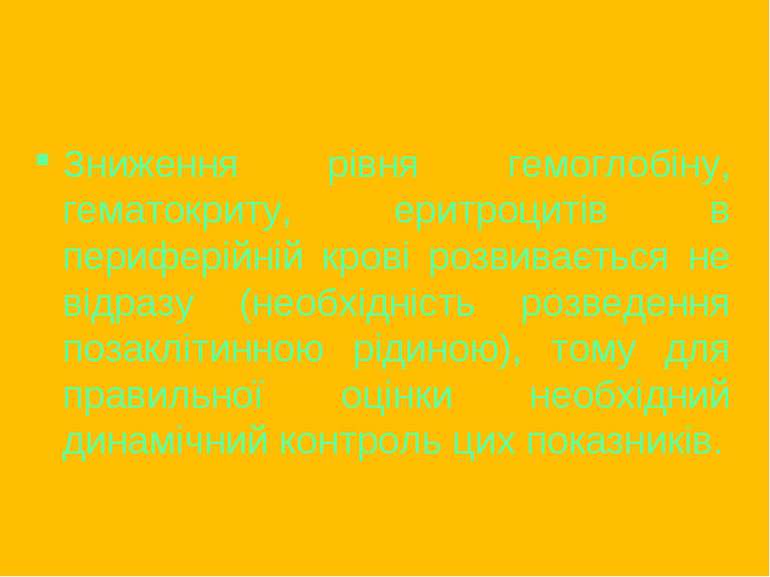Презентація на тему:
Шокові стани. Етіологія,патогенез, інтенсивна терапія
Завантажити презентацію
Шокові стани. Етіологія,патогенез, інтенсивна терапія
Завантажити презентаціюПрезентація по слайдам:
Шокові стани. Етіологія,патогенез, інтенсивна терапія ІФНМУ. Кафедра анестезіології та інтенсивної терапії
Історія, термінологія Слово шок (“choc” французькою і “shock” англійською) перекладається як удар, потрясіння. Цим терміном в часи середньовіччя позначався стан закованих в лати лицарів, які впадали в оглушеність при зіткненні, або ударі списом об лати. Вперше, як медичний термін, застосував французький військовий хірург Ле Дран в 1741 році. Широко впровадив в практику Джеймс Латта в 1743 році.
Шок не є нозологічною одиницею, це синдром декомпенсації, який супроводжує різні патологічні стани. Діагноз шок – сигнал про небезпеку і необхідність застосування методів інтенсивної терапії! В основному, шок розглядається як гемодинамічний синдром, тобто зниження системного кровообігу, порушення мікроциркуляції і перфузії тканин, з наступною гіпоксією клітин та їх некрозом.
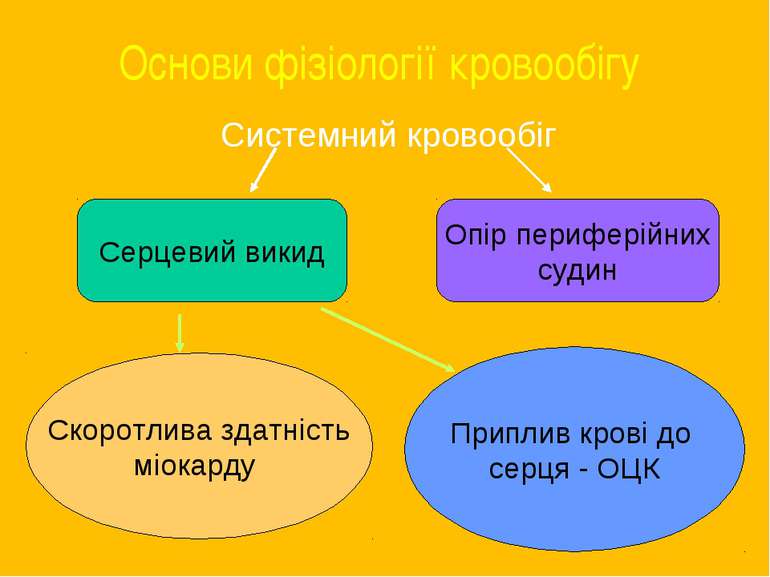
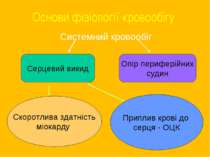
Основи фізіології кровообігу Системний кровообіг Серцевий викид Опір периферійних судин Скоротлива здатність міокарду Приплив крові до серця - ОЦК
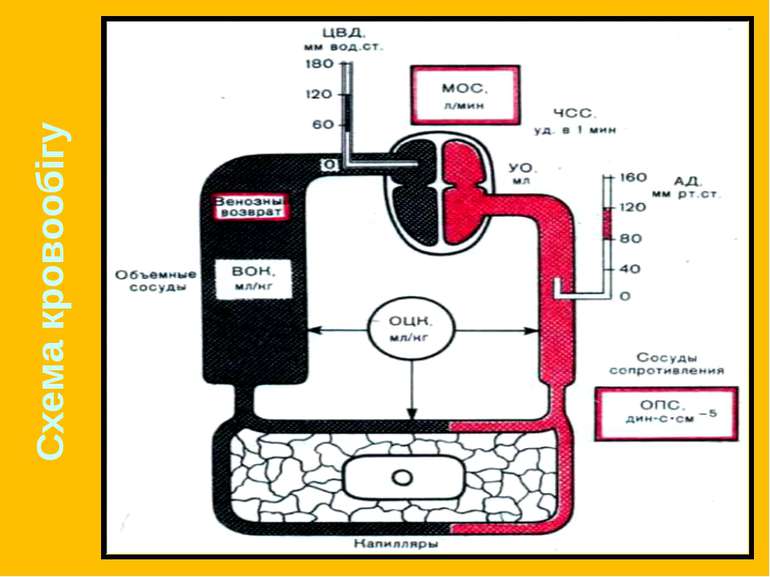
Фізіологічні константи Об'єм циркулюючої крові (ОЦК) – 70 мл/кг (чоловіки 70-75, жінки 65-70). Розподіл ОЦК в організмі: Серце – 7% Мале коло кровообігу – 9% Артерії великого кола кровообігу – 15% Капіляри великого кола – 5% Вени великого кола – 64% Центральний венозний тиск (ЦВТ) – 60-120 мм.вод.ст. Відображає приплив крові до правого шлуночка.
Серцевий викид (СВ), або хвилинний об'єм серця (ХОВ) – 5-7 л/хв. Систолічний індекс (СІ) – СВ поділений на площу поверхні тіла – складає 2,5-4 л/хв/м2. Ударний об'єм – 60-90 мл. Загальний периферійний опір – 900-1500 дін*с*см-5 Середній артеріальний тиск (САТ) САТ = діастолічний А/Т + пульсовий тиск/3
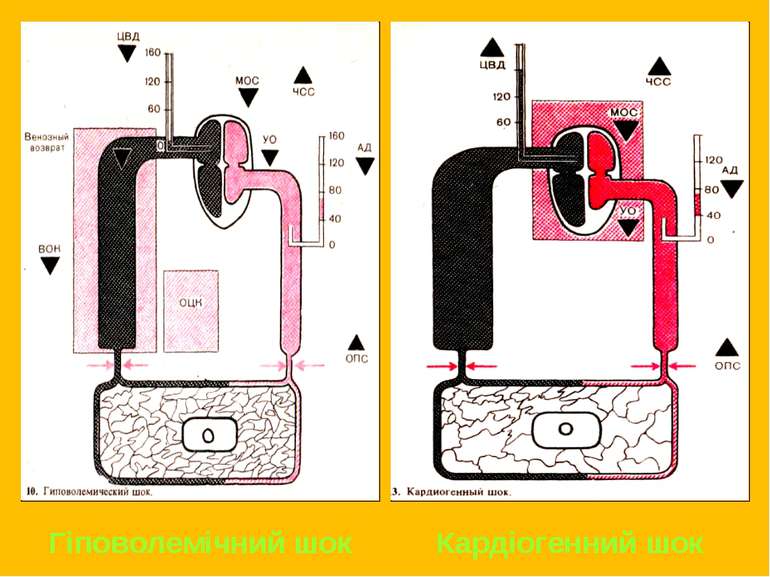
Класифікація Відповідно до основної ланки патогенезу виділяють 4 види шоку: гіповолемічний кардіогенний обструктивний дистрибутивний (перерозподільний, вазогенний)
Гіповолемічний – в основі лежить зниження ОЦК. Сюди належать: геморрагічний, травматичний шок опіковий шок дегідратаційний шок Кардіогенний – обумовлений недостатністю скоротливої функції міокарду.
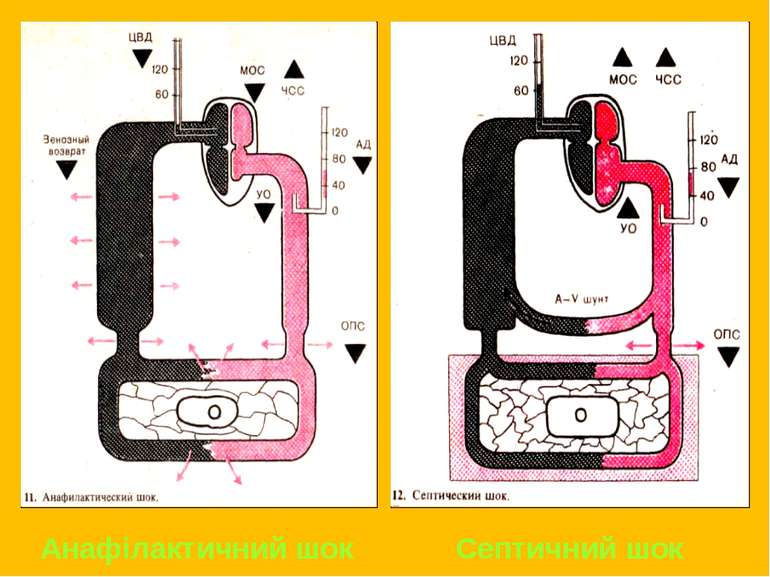
Обструктивний – обумовлений порушенням функції серця за рахунок позасерцевих причин (ТЕЛА, тампонада серця, напружений пневмоторакс). Вазогенний, дистрибутивний – обумовлений судинною недостатністю. Анафілактичний. Ендокринний (недостатність наднирників). Неврогенний (спінальний). Септичний.
Слід пам'ятати, що, незалежно від первинної причини, в кінцевих фазах шоку патофізіологічні механізми стають однаковими.
Під політравмою розуміють патологічний процес, який виникає при важкому травматичному ураженні кількох сегментів, або анатомічних ділянок. Для політравми характерний синдром взаємного обтяження, тобто кожне окреме ушкодження може не бути загрозливим для життя, однак сумарна дія приводить до важких розладів функцій життєво важливих органів. Види політравми: Множинна травма – ушкодження кількох різних сегментів кінцівок. Поєднана травма – ураження кількох анатомічних ділянок. Комбінована – ураження викликані різними агентами.
Класичним прикладом гіповолемічного шоку є геморрагічний, подібний по патогенезу травматичний шок, тобто основною ланкою патогенезу цих шоків є втрата крові.
Критичні об'єми втрати маси органів Організм людини погано переносить втрату ОЦК. Людина може вижити, втративши: 80% маси печінки та наднирників, 75% маси нирок та еритроцитів (без втрати ОЦК), більше однієї легені. Втрата 30-35% об'єму плазми є смертельною!
Об'єми крововтрати при травмах різної локалізації Закритий перелом стегна – 1-1,5 л (20-25% ОЦК). Травматична ампутація стегна – 2 л (40% ОЦК). Ізольований перелом тазу – 0,5-1 л (15-20% ОЦК). Складний перелом тазу – 2-2,5 л (40-50% ОЦК).
Перелом тазу в поєднанні з пошкодженням внутрішніх органів – 3-3,5 л (60-70% ОЦК). Перелом гомілки – 0,3-0,75 л. Травматичний відрив гомілки – 1,8 л. Перелом плечової кістки – 0,3-0,5 л. Травматична ампутація плеча – 1,5 л. Перелом кісток передпліччя – 0,25-0,4 л. Травматична ампутація передпліччя – 1,0 л.
В патогенезі травматичного шоку, без сумніву, грає роль больовий фактор, який, додатково стимулюючи симпато-адреналову систему, приводить до раннього порушення компенсації. Розвивається також всмоктування продуктів розпаду травмованих тканин, ендотоксинів, вивільнення БАР. Часто має місце ураження життєво важливих органів (наприклад, травма легені, пневмоторакс, забій серця і т.п.). Таким чином, патогенез травматичного шоку є мультифакторним.
Процеси компенсації та декомпенсації В першій фазі розвитку шоку (компенсований шок) активуються процеси компенсації, розвивається гіпердинамічна реакція кровообігу. Швидко активується симпатична нервова система. Виділяється велика кількість катехоламінів – адреналіну, норадреналіну, що приводить до звуження судин і підвищення скоротливості міокарду.
Звуження судин виникає вже через 30-60 сек. після травми. В першу чергу скорочуються ємнісні судини (вени) та судини опору (артеріоли). За рахунок скорочення вен збільшується венозний приплив до правого серця, а за рахунок звуження артеріол виникає перерозподіл кровоплину. Кров, минаючи капіляри тканин, через артеріовенозні анастомози відразу повертається в вени. Таким чином, основний об'єм крові спрямовується до життєво важливих органів (мозку та серця) – централізація кровообігу.
Наступний механізм компенсації, який розвивається на протязі першої години – поступлення інтерстиціальної рідини в судинне русло. За рахунок цього збільшується ОЦК, одночасно падає об'єм інтерстиціальної рідини. Темп поступлення рідини може складати до 1л/год. Крім активації симпатоадреналової системи спостерігається вивільнення інших гормонів. В першу чергу збільшується вміст вазопресину (АДГ) та активація РААС.
Сумарно ефекти АДГ та РААС приводять до зменшення діурезу, затримки води та солей, збільшення ОЦК та об'єму інтерстиціального простору, підсилення централізації кровообігу. Наступна стадія – синтез кістковим мозком еритроцитів починається в межах кількох годин, але займає багато часу (до 2-х місяців).
При тривалому спазмі судин, порушенні кровоплину в тканинах виникає дефіцит кисню, гіпоксія та ішемія тканин, з переходом клітин на анаеробний гліколіз, внаслідок чого в клітинах накопичується молочна кислота та інші недоокислені продукти обміну, тобто виникає ацидоз, який приводить до парезу судин і поглиблення декомпенсації кровообігу. Тривалий вазоспазм приводить також до пошкодження тканин – виразки шлунку, геморрагічного ентериту, ниркової недостатності.
Клініка шоку в великій мірі залежить від причин, які викликають шок та локалізації травми. Черепно-мозкова травма часто маскує клініку шоку, внаслідок симпатичної гіпертензії. З іншого боку значні розлади гемодинаміки можуть приводити до порушення свідомості. Емпірично вважається, що коли систолічний А/Т нижче 70 мм.рт.ст. і у пацієнта зберігається свідомість, то в нього нема серйозної ЧМТ.
Пошкодження грудної клітки, порушення її каркасності, гемопневмоторакс, забій серця приводять до важких розладів гемодинаміки та гіпоксії. Травми органів черевної порожнини також можуть приводити до значної крововтрати. Без хірургічних методів лікування стабілізація стану цих хворих неможлива.
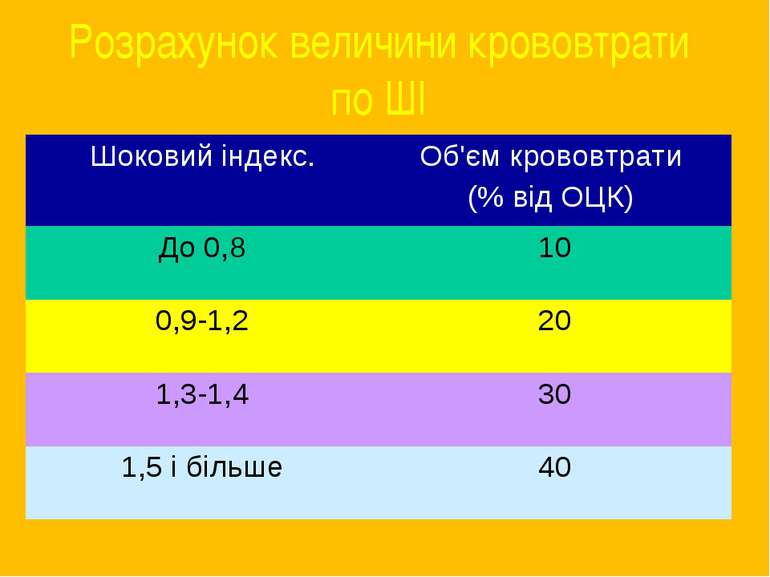
Діагностика шоку Основні діагностичні критерії – рівень А/Т, ЧСС, ЦВТ, “шоковий індекс” (індекс Альговера-Буррі). Шоковий індекс = ЧСС/систолічний А/Т. За величиною шокового індексу можна зробити приблизний висновок про величину крововтрати. В нормі він складає 0,6-0,7. Шоковий індекс не інформативний у хворих з гіпертонічною хворобою.
Розрахунок величини крововтрати по ШІ Шоковий індекс. Об'єм крововтрати (% від ОЦК) До 0,8 10 0,9-1,2 20 1,3-1,4 30 1,5 і більше 40
“Малі” ознаки шоку блідість шкірних покривів, блідість кон'юнктив холодний липкий піт сухість в роті, спрага симптом “білої плями” – більше 2 сек. зниження діурезу - менше 30 мл/год.
Зниження рівня гемоглобіну, гематокриту, еритроцитів в периферійній крові розвивається не відразу (необхідність розведення позаклітинною рідиною), тому для правильної оцінки необхідний динамічний контроль цих показників.
Стадії шоку Виділяють компенсований, субкомпенсований, декомпенсований зворотній та декомпенсований незворотній (рефрактерний) шок. Цій класифікації приблизно відповідає класифікація шоку по стадіях. І ст. (компенсований, втрата до 20% ОЦК) – систолічний А/Т 90-100 мм.рт.ст., ЧСС 100/хв., шоковий індекс приблизно 1, ЧД=20-22/хв., свідомість ясна, олігурія відсутня.
ІІ ст. (субкомпенсований, втрата 25-30% ОЦК) – систолічний А/Т 70-90 мм.рт.ст., ЧСС до 120/хв., шоковий індекс близько 1,5, ЧД до 30/хв., ЦВТ понижений, свідомість не порушена, олігурія. ІІІ ст. (декомпенсований зворотній, втрата 30-40% ОЦК) – систолічний А/Т 50-70 мм.рт.ст., ЧСС більше 120/хв., шоковий індекс 2 і більше, ЧД більше 30/хв., ЦВТ негативний, свідомість порушена по типу оглушення, виражена олігурія, або анурія.
IV ст. (незворотній, рефрактерний, термінальний втрата ОЦК більше 40%-50%) – А/Т нижче 50 мм.рт,ст., або не визначається, пульс на периферійних артеріях “нитковидний”, або не визначається, ЧСС більше 140/хв., або наростає брадикардія, що є ознакою швидкої зупинки серця, ЧД більше 40/хв., глибокі порушення свідомості, анурія.
Догоспітальний етап Частково переглянута тактика інфузійно-трансфузійної терапії на догоспітальному етапі. При не зупиненій кровотечі, масивна інфузійна терапія, підвищення А/Т може приводити до посилення кровотечі і погіршення прогнозу.
Адекватна свідомість, достатній діурез (більше 30 мл/год.), відсутність вираженої тахікардії та гіпервентиляції, стабільний А/Т (систолічний не нижче 80 мм.рт.ст. у нормотоніків) – ознаки адекватного газообміну, коли хворого треба залишити в спокої в прямому і переносному значенні. Працюючі м'язи потребують в 20 разів більшого кровоплину, ніж м'язи в стані спокою.
Загальні принципи лікування В основі лікування будь-якого гіповолемічного шоку лежить інфузійна терапія, тобто поповнення ОЦК, яке має переваги перед введенням вазопресорів. При лікуванні хворих з будь якими шоками необхідно дотримуватися принципу “трьох катетерів” – катетер в вену, кисневі назальні катетери, або киснева маска, катетер в сечовий міхур. Доцільним є також введення назогастрального зонду.
При шоку необхідно, в першу чергу, виявити конкретну причину важкості стану і проводити необхідне лікування разом з відповідними спеціалістами. Невідкладні хірургічні втручання, зокрема зупинку кровотечі, дренування напруженого пневмотораксу, ліквідацію тампонади серця проводять негайно, на фоні інтенсивної терапії.
При плануванні лікування необхідно вирішити наступні питання: куди, що, в якій кількості і в якій послідовності вводити в судинне русло.
Шляхи введення медикаментів Підшкірне та в/м введення на фоні шоку застосовуватися не повинно. В/в введення залишається основним шляхом інфузійної терапії. При інфузії, швидкість введення визначається найвужчим місцем комплексу в/в система, катетер, судина. Діаметр вени завжди більший, ніж діаметр катетера, тому швидкість інфузії мало залежить від калібру вени, а залежить від розміру катетера.
Класифікація плазмозамінників Кристалоїдні плазмозамінники – препарати з низькою молекулярною масою, які швидко покидають судинне русло і переходять в інтерстиціальний простір. В судинному руслі залишається 1/3-1/4 введеного об'єму. До них відносяться: ізотонічний розчин натрію хлориду, р-н Рінгера, Рінгер-лактату, Трисіль, Реосорбілакт і т.д.
Колоїдні плазмозамінники – розчини з високою молекулярною масою, які тривалий час утримуються в просвіті судин і, тим самим, підтримують ОЦК. До них відносяться: Похідні декстранів – Поліглюкін, Реополіглюкін. Похідні желатини – Гелофузин. Похідні гідроксиетилкрохмалів (основна група) – Рефортан, Стабізол, Гекодез, Рефордез, Гестар, Венофундин і т. д. Плазмозамінники з функцією переносу кисню – перфторан.
Починаємо інфузію, або з розчинів кристалоїдів, або колоїдів і кристалоїдів одночасно. Якщо швидка інфузія в об'ємі 800-1200 мл не приводить до підвищення А/Т, доцільно на фоні інфузійної терапії почати введення симпатоміметиків: дофаміну в середніх дозах, норадреналіну, мезатону.
Темп інфузії залежить від важкості шоку та показників гемодинаміки. Важкий шок вимагає швидкості інфузії 200-250 мл/хв. до моменту підвищення А/Т, після чого темп інфузії знижують під контролем А/Т, ЦВТ, ЧСС, діурезу. Для забезпечення такої швидкості інфузії необхідна катетеризація 2-3-х вен.
Трансфузію крові, а, особливо, еритроцитарної маси доцільно почати тільки після повноцінного відновлення ОЦК та мікроциркуляції, інакше вона просто не зможе виконати свою функцію. Гемотрансфузії можуть бути замінені, або доповнені інфузією перфторану.
При терапії травматичного шоку не слід забувати про необхідність адекватної іммобілізації та повноцінного знеболення. Знеболення проводиться наркотичними, ненаркотичними анальгетиками, кетаміном, застосовуються різні види місцевої анестезії. Введення наркотичних анальгетиків протипоказано у пацієнтів з ЧМТ та при підозрі на травму органів черевної порожнини.
Алгоритми інфузійно-трансфузійної терапії при різних об'ємах крововтрати 1.Крововтрата до 10% ОЦК не потребує заміщення. 2.Втрата 10-15% об'єму – інфузія кристалоїдних розчинів. Об'єм інфузії кристалоїдів повинен в 3 рази перевищувати об'єм крововтрати (300% до величини крововтрати).
3.Крововтрата 15-20% ОЦК поповнюється переважно комбінацією синтетичних колоїдів та кристалоїдів в співвідношенні 1:2. Об'єм інфузії – 200% втрати ОЦК. 4.Дефіцит ОЦК 20-30% - синтетичні колоїди, кристалоїдні плазмозамінники. Співвідношення колоїди – кристалоїди 1:1. Об'єм інфузії – 180-200% дефіциту. Згідно з сучасними принципами, крововтрата до 30% ОЦК не потребує лікування гемотрансфузією.
5. Дефіцит 30-40% ОЦК – об'єм інфузії 200% дефіциту. В схему інфузійної терапії додають трансфузію еритроцитарної маси, яка повинна складати приблизно ¼ від загального об'єму інфузії. Трансфузії еритроцитарної маси доцільно доповнити інфузією перфторану в дозі 100 мл/добу. 6. Дефіцит ОЦК більше 40% – об'єм інфузії 200-250% дефіциту. Включаються кристалоїди, синтетичні колоїди, свіжозаморожена плазма, еритроцитарна маса. Співвідношення 1:1:1:1. Додатково – інфузія перфторану до 200 мл/добу та введення кріопреципітату.
Клініка Шкірні прояви: гіперемія шкіри, кропивниця, свербіння, набряк Квінке. Психо-неврологічні: збудження, страх смерті, в важких випадках судоми, кома. Серцево-судинні: зниження А/Т, тахікардія. Респіраторні: відчуття нестачі повітря, задишка, тахіпное, бронхоспазм, стеноз гортані. Шлунково-кишкові: болі в животі, нудота, блювота, проноси, парез кишечника.
Лікування Адреналін 0,3-0,5 мг в/в, при неможливості довенного ведення перша доза в/м, при потребі повторні введення. Інфузійна терапія колоїдними та кристалоїдними плазмозамінниками. Глюкокортикостероїди – гідрокортизон 200 мг, преднізолон, метилпреднізолон 120 мг, через 4-6 год. Слід пам'ятати, що кортикостероїди проявляють свій ефект тільки через кілька годин.
Антигістамінні – дімедрол, супрастин. Симптоматична терапія – при бронхоспазмі еуфілін, при судомах сібазон і т.д. При зупинці кровообігу та дихання – комплекс серцево-легеневої реанімації.
Схожі презентації
Категорії