Презентація на тему:
Перша допомога при коматозних станах
Завантажити презентацію
Перша допомога при коматозних станах
Завантажити презентаціюПрезентація по слайдам:
Тернопільський державний медичний університет імені. І. Я. Горбачевського Курс медичного рятівництва Перша допомога при коматозних станах Доповідач: Ляхович Р. М.
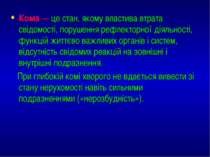
Кома — це стан, якому властива втрата свідомості, порушення рефлекторної діяльності, функцій життєво важливих органів і систем, відсутність свідомих реакцій на зовнішні і внутрішні подразнення. При глибокій комі хворого не вдається вивести зі стану нерухомості навіть сильними подразненнями («нерозбудність»).
Найчастіше кома є ускладненням, а іноді кінцевою стадією захворювання, ендогенних або екзогенних інтоксикацій (недостатність нирок, печінки). Часто кома розвивається при первинному ураженні мозку (черепно-мозкова травма, метаболічні порушення). Особливо тяжкою і глибокого є кома при термінальних станах (преагонія, агонія, клінічна смерть).
У патогенезі коми велике значення має кисневе голодування всього мозку чи його активуючих структур. У багатьох випадках коми до мозку надходить достатня і навіть «зайва» кількість крові, насиченої киснем і глюкозою, проте ураження клітин чи субклітинних утворень, синапсів або активуючих структур порушує всі види обміну головного мозку: енергетичний, обмін медіаторів тощо.
Під час огляду уточнюють відомості анамнезу (наявність травми, захворювання мозку — менінгіт, енцефаліт, крововилив тощо). Виявляють захворювання, які можуть призвести до коматозного стану (цукровий діабет, захворювання печінки, нирок, надниркових, щитоподібної залоз тощо). Уточнюють, чи приймав хворий лікарські препарати у великих дозах, чи не страждає на наркоманію, токсикоманію, чи не було у нього нападів судом (раніше або безпосередньо перед погіршенням стану). При цьому важливо, щоб обстеження було ретельним, оскільки цілеспрямоване лікування після такого обстеження значно ефективніше, ніж термінова політерапія.
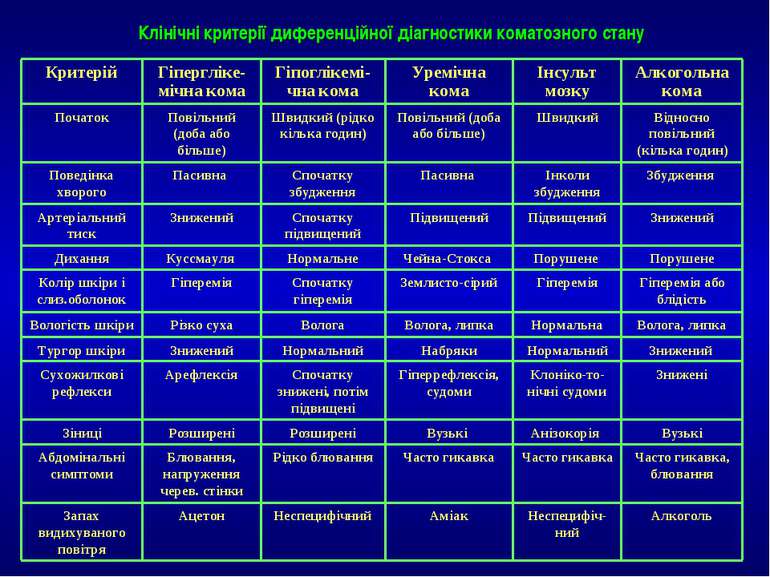
Клініка. Незважаючи на різні природу і механізми розвитку різних видів коми, в їх клінічній картині багато спільного. Найбільш властиві симптоми: відсутність свідомості, зміна рефлекторних реакцій (зниження, підвищення, негативні), зниження або підвищення м'язового тонусу із западанням язика, порушення дихання (ритми Чейна — Стокса, Біота, Куссмауля, гіпо- або гіпервентиляція, припинення дихання), ковтання. Часто відмічається зниження АТ, зміна пульсу, оліго-, анурія, розлад водного обміну (дегідратація, гіпергідратація), електролітного балансу (гіпо-, гіперкаліємія, гіпернатріємія тощо), КОС, терморегуляції.
Існує низка класифікацій ком — за етіологією, патогенезом, глибиною і тяжкістю ураження ЦНС. Найпоширенішою є класифікація коми за глибиною і ступенем її тяжкості:
Легка кома. Свідомості і самовільних рухів немає, хворі не відповідають на запитання, захисні реакції адекватні, рогівковий і сухожилковий рефлекси і реакція зіниць на світло збережені, але можуть бути знижені, дихання і кровообіг мозку не порушені. Виражена кома. Свідомість втрачена, викликаються некоординовані рухи, можливі стовбурові симптоми (порушене ковтання), розлади дихання (патологічні ритми), гемодинаміки, функцій тазових органів.
Глибока кома. Свідомість втрачена, захисні реакції негативні, зникнення рогівкового рефлексу, атонія м'язів, арефлексія, часто гіпотермія, тяжкі порушення дихання, кровообігу, функцій внутрішніх органів. Термінальна (позамежна) кома. Свідомість втрачена, захисні реакції негативні, арефлексія, розширення зіниць, критичний розлад життєво важливих функцій (АТ не визначається або рівень мінімальний, апное), що потребує спеціальних заходів підтримки життєдіяльності.
Легка кома. Свідомості і самовільних рухів немає, хворі не відповідають на запитання, захисні реакції адекватні, рогівковий і сухожилковий рефлекси і реакція зіниць на світло збережені, але можуть бути знижені, дихання і кровообіг мозку не порушені. Виражена кома. Свідомість втрачена, викликаються некоординовані рухи, можливі стовбурові симптоми (порушене ковтання), розлади дихання (патологічні ритми), гемодинаміки, функцій тазових органів.
Глибока кома. Свідомість втрачена, захисні реакції негативні, зникнення рогівкового рефлексу, атонія м'язів, арефлексія, часто гіпотермія, тяжкі порушення дихання, кровообігу, функцій внутрішніх органів. Термінальна (позамежна) кома. Свідомість втрачена, захисні реакції негативні, арефлексія, розширення зіниць, критичний розлад життєво важливих функцій (АТ не визначається або рівень мінімальний, апное), що потребує спеціальних заходів підтримки життєдіяльності.
За шкалою Глазго клінічні ознаки диференційовані за ступенем їх вираженості, що відображено в балах. Для отримання інформації про ступінь зміни свідомості бали підсумовують. Що більшою є сума балів, то менший ступінь пригнічення функцій мозку і навпаки. Якщо сума балів: 15 — коми немає; 13—14 — оглушення; 10 — 12 — сопор; 4 —9 — кома; 3 — смерть мозку.
КОМА НЕВІДОМОЇ ЕТІОЛОГІЇ R 40 Обсяг медичної допомоги Забезпечити прохідність дихальних шляхів – повітровід, S-подібна трубка Інгаляції кисню При неадекватній вентиляції – ШВЛ, інтубація трахеї Зв’язок з веною – ізотонічний розчин хлориду натрію 250-500 мл Введення глюкози 40% 20-40 мл Введення налоксону 0,04-1 мл Підтримка кровообігу за показаннями пульсу, артеріального тиску та даними ЕКГ Строфантин 0,05% - 0,5 мл Допамін 4% - 5 мл в/в крап При наявності аритмії – див. відповідний протокол Боротьба з набряком мозку Дексаметазон 0,4% - 8-10 мг в/в Натрія оксибутират 20% - 10-12 мл в/вФуросемід 1% - 2 мл При наявності судом Сібазон 0,5% - 2 мл При неефективності продовжувати вводити дробно до покращення стану – максимальна доза – 6 мл Термінова госпіталізація в токсикологічне (реанімаційне) відділення Критерії діагностики
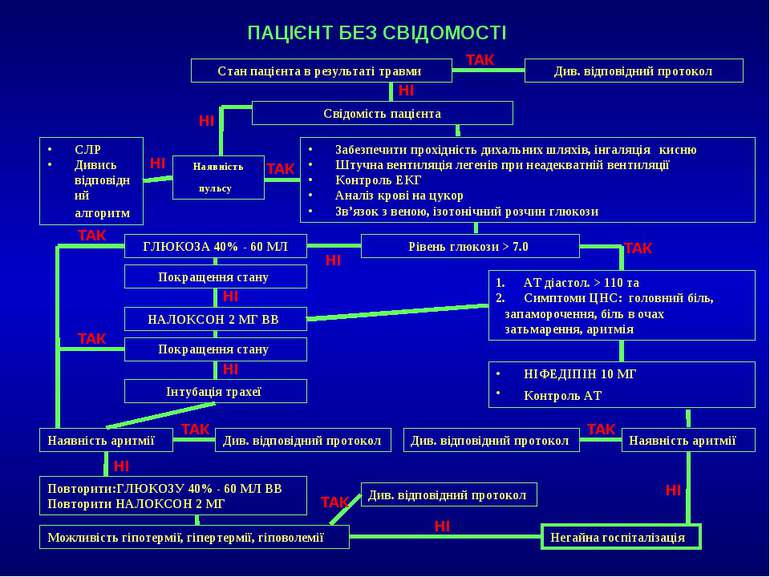
ПАЦІЄНТ БЕЗ СВІДОМОСТІ Стан пацієнта в результаті травми Див. відповідний протокол Свідомість пацієнта Наявність пульсу СЛР Дивись відповідний алгоритм Забезпечити прохідність дихальних шляхів, інгаляція кисню Штучна вентиляція легенів при неадекватній вентиляції Контроль ЕКГ Аналіз крові на цукор Зв’язок з веною, ізотонічний розчин глюкози НІ ТАК Рівень глюкози > 7.0 АТ діастол. > 110 та Симптоми ЦНС: головний біль, запаморочення, біль в очах затьмарення, аритмія ГЛЮКОЗА 40% - 60 МЛ Покращення стану НАЛОКСОН 2 МГ ВВ Покращення стану НІ НІ ТАК НІФЕДІПІН 10 МГ Контроль АТ Інтубація трахеї Наявність аритмії Див. відповідний протокол Див. відповідний протокол Наявність аритмії НІ НІ Повторити:ГЛЮКОЗУ 40% - 60 МЛ ВВ Повторити НАЛОКСОН 2 МГ ТАК ТАК НІ Можливість гіпотермії, гіпертермії, гіповолемії Див. відповідний протокол Негайна госпіталізація ТАК НІ НІ НІ ТАК ТАК ТАК
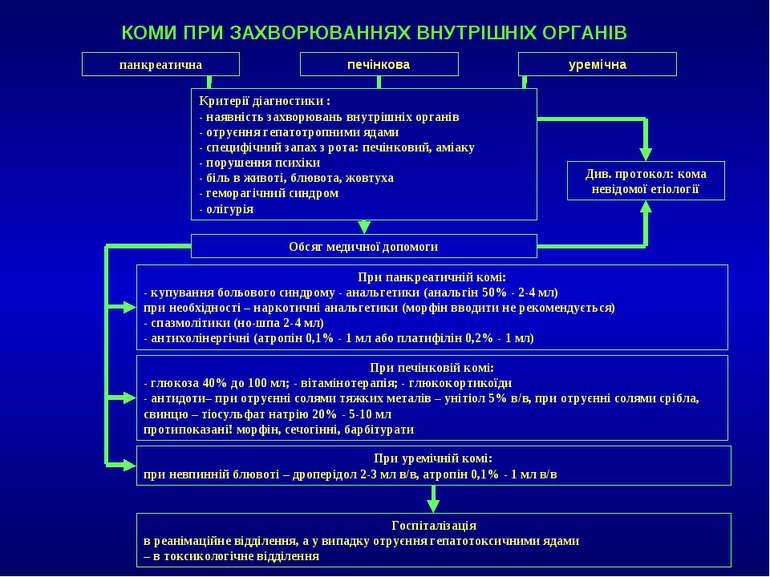
КОМИ ПРИ ЗАХВОРЮВАННЯХ ВНУТРІШНІХ ОРГАНІВ панкреатична печінкова уремічна Критерії діагностики : - наявність захворювань внутрішніх органів - отруєння гепатотропними ядами - специфічний запах з рота: печінковий, аміаку - порушення психіки - біль в животі, блювота, жовтуха - геморагічний синдром - олігурія Див. протокол: кома невідомої етіології Обсяг медичної допомоги При панкреатичній комі: - купування больового синдрому - анальгетики (анальгін 50% - 2-4 мл) при необхідності – наркотичні анальгетики (морфін вводити не рекомендується) - спазмолітики (но-шпа 2-4 мл) - антихолінергічні (атропін 0,1% - 1 мл або платифілін 0,2% - 1 мл) При печінковій комі: - глюкоза 40% до 100 мл; - вітамінотерапія; - глюкокортикоїди - антидоти– при отруєнні солями тяжких металів – унітіол 5% в/в, при отруєнні солями срібла, свинцю – тіосульфат натрію 20% - 5-10 мл протипоказані! морфін, сечогінні, барбітурати При уремічній комі: при невпинній блювоті – дроперідол 2-3 мл в/в, атропін 0,1% - 1 мл в/в Госпіталізація в реанімаційне відділення, а у випадку отруєння гепатотоксичними ядами – в токсикологічне відділення
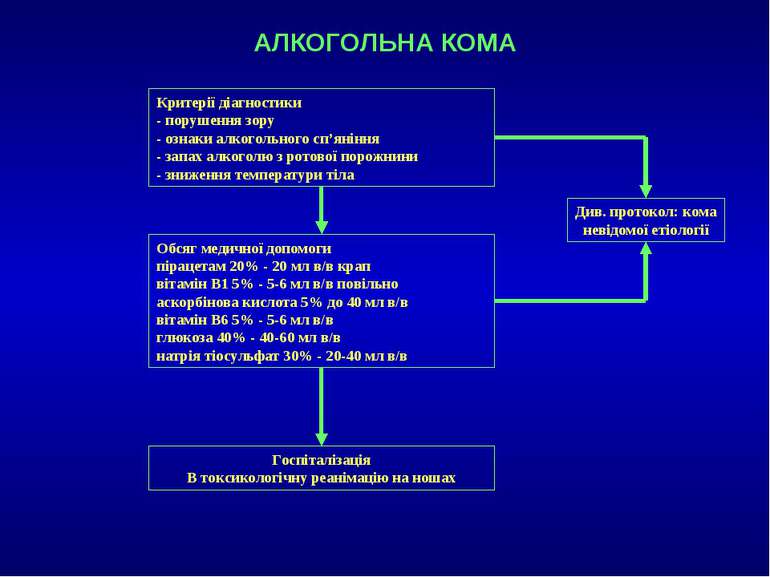
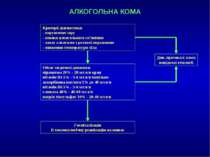
АЛКОГОЛЬНА КОМА Критерії діагностики - порушення зору - ознаки алкогольного сп’яніння - запах алкоголю з ротової порожнини - зниження температури тіла Див. протокол: кома невідомої етіології Обсяг медичної допомоги пірацетам 20% - 20 мл в/в крап вітамін В1 5% - 5-6 мл в/в повільно аскорбінова кислота 5% до 40 мл в/в вітамін В6 5% - 5-6 мл в/в глюкоза 40% - 40-60 мл в/в натрія тіосульфат 30% - 20-40 мл в/в Госпіталізація В токсикологічну реанімацію на ношах
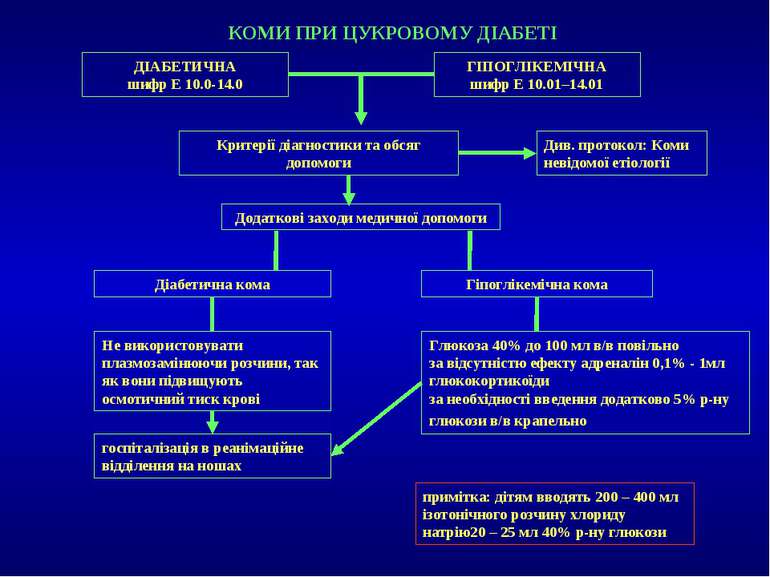
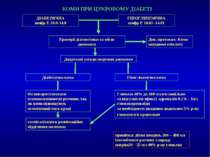
КОМИ ПРИ ЦУКРОВОМУ ДІАБЕТІ ДІАБЕТИЧНА шифр Е 10.0-14.0 ГІПОГЛІКЕМІЧНА шифр Е 10.01–14.01 Критерії діагностики та обсяг допомоги Див. протокол: Коми невідомої етіології Додаткові заходи медичної допомоги Гіпоглікемічна кома Діабетична кома Не використовувати плазмозамінюючи розчини, так як вони підвищують осмотичний тиск крові госпіталізація в реанімаційне відділення на ношах Глюкоза 40% до 100 мл в/в повільно за відсутністю ефекту адреналін 0,1% - 1мл глюкокортикоїди за необхідності введення додатково 5% р-ну глюкози в/в крапельно примітка: дітям вводять 200 – 400 мл ізотонічного розчину хлориду натрію20 – 25 мл 40% р-ну глюкози
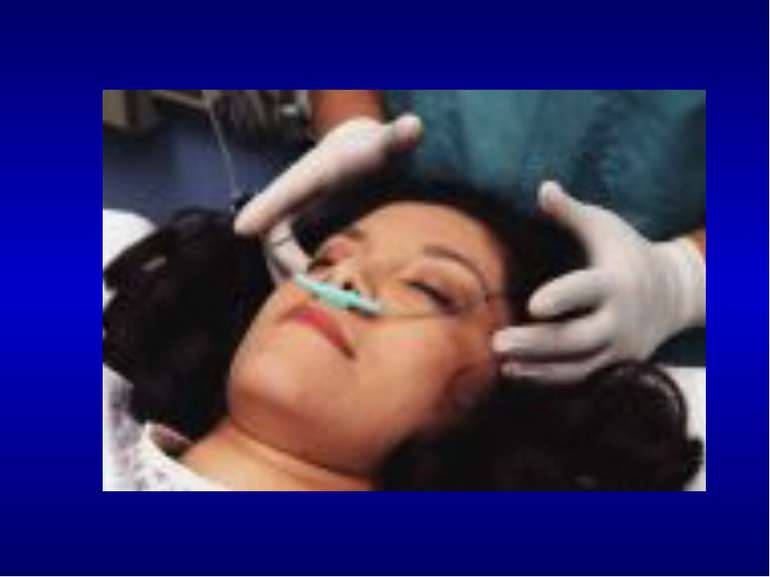
Одним з основних завдань л і к у в а н н я хворих, які перебувають у стані коми, є максимальна оксигенація крові для профілактикф (лікування) гіпоксії мозку. Тому доцільна оксигенотерапія 100 % киснем. Важливою проблемою є підтримка прохідності дихальних шляхів. Якщо легенева вентиляція неефективна або глибина коми < 8 балів, починають ШВЛ. За потреби проводять інтубацію трахеї трубкою з роздувною манжеткою. Роздування манжетки запобігає аспірації мокротиння, шлункового вмісту в легені. Якщо після інтубації трахеї продовжує виділятися велика кількість мокротиння, проводять періодичну обережну аспірацію її з легень через інтубаційну трубку.
У шлунок для звільнення його від вмісту вводять товстий зонд (при порушенні ковтання і дихання — тільки після інтубації трахеї). Випорожнення шлунка є особливо важливим у випадках отруєнь Викликати блювання у хворих, які перебувають у коматозному стані, неприпустимо! Після промивання шлунка хворому вводять через зонд активоване вугілля або інший сорбент, що зв'язує токсичні продукти.
Для адекватного забезпечення мозку киснем необхідна підтримка кровообігу. Для цього постійно контролюють АТ, частоту і ритм скорочень серця, проводять корекцію аритмії, АТ. Забезпечують внутрішньовенний шлях уведення лікарських засобів, переважно катетеризацію магістральних вен (плечової, підключичної або внутрішньої яремної). У разі значної артеріальної гіпотензії вводять симпатоміметики, плазмозамінники. Систолічний АТ підтримують у межах 110 — 120 мм рт. ст. для хворих з нормальним рівнем (якщо це вдасться з'ясувати), у хворих похилого віку і хворих па гіпертензивну хворобу — у межах звичного для них рівня.
Для усунення артеріальної гіпотензії у хворих, які перебувають у комі, потрібно вводити дофамін (1 — 2 мкг/(кг-хв)), який до того ж чинить менший негативний вплив на нирковий кровотік, ніж більшість адреноміметиків. Якщо хворий перебуває у стані шоку, слід усунути інші (екстрацеребральні) чинники його розвитку.
Зменшенню глибини коми може сприяти нормалізація температури тіла, тому її слід починати якомога раніше. Особливо шкідлива гіпертермія для головного мозку — зростають його метаболічні потреби, поглиблюється порушення дихання, водно-електролітного балансу. Зниження температури тіла за цих умов може бути досягнуто зовнішнім охолодженням тіла, введенням ненаркотичних анальгетиків. У випадках гіпотермії проводять поступове зігрівання тіла до температури не нижче 36 °С.
Гіперосмолярно-гіперкетонемічна (кетоацидотична) кома. Основою лікування у випадках цього ускладнення цукрового діабету є правильне визначення дози інсуліну і корекція порушень водно-електролітного обміну. Терапію починають із визначення рівня глікемії й налагодження внутрішньовенної інфузії з одночасним внутрішньовенним уведенням інсуліну.
Для корекції порушень водно-електролітного балансу і запобігання різкому зниженню осмолярності плазми крові спочатку негайно, ще до отримання даних про рівень глюкози у крові, вводять ізотонічні розчини (0,9 % розчин натрію хлориду, розчин Рінгер-лактату). Під впливом інфузійної терапії та інсуліну, який уводять зі швидкістю 6—10 ОД/год, рівень глікемії поступово знижується. Рівень глюкози у крові слід обов'язково контролювати, за можливості — щогодини.
Після зниження рівня глікемії до 15 — 18 ммоль/л тактику інфузійної терапії міняють: уводять 5 % розчин глюкози з інсуліном (з розрахунку 1 ОД інсуліну на кожні 2 г сухої речовини глюкози) під контролем глікемії. При цьому потрібно контролювати не тільки рівень глюкози, а й рівень К+ у плазмі крові, оскільки може виникнути гіпоглікемія і гіпокаліємія. Слід запобігати передозуванню інсуліну та активної олужнювальної терапії. Метаболічні порушення слід усувати поступово.
Загальний об'єм інфузійної терапії визначається ступенем дегідратації й може досягати 6 л на добу. Швидкість інфузії розчинів слід поступово зменшувати. Найкращим контролем адекватності проведеної терапії є нормалізація діурезу, підвищення ЦВТ, зниження осмолярності плазми крові й рівня глікемії.
Гіперосмолярна некетоацидотична кома. Цій формі діабетичної коми властива відсутність метаболічного ацидозу й кетонурії поряд із значною гіперосмолярністю плазми крові, що зумовлена високою глікемією. Глюкоза не може проходити через клітинні мембрани і викликає внутрішньоклітинну дегідратацію. Осмолярність плазми крові може підвищуватись до 340 — 400 мосмоль/л. Можуть розвиватися судоми. Дихання Куссмауля не спостерігається. Втрата води й електролітів може бути досить значною. Призначають інсулін, уводять великий об'єм (до 8 — 10 л/добу) ізотонічних розчинів, проводять корекцію електролітних розладів.
Гіпоглікемічна кома. Гіпоглікемія може виникати внаслідок передозування інсуліну, синтетичних протидіабетичпих засобів, при пухлинах острівців підшлункової залози. Під час гіпоглікемії рівень глюкози у крові знижується до 2,2 ммоль/л і менше. Незначна гіпоглікемія часто може бути у хворих на цукровий діабет, які отримують інсулін, і особливої небезпеки не становить, однак завжди може розвиватися тяжка гіпоглікемія внаслідок передозування інсуліну, тривалої перерви між прийманням їжі, фізичного перевантаження тощо.
Зазвичай з'являються симптоми — провісники гіпоглікемії, однак навколишні і сам хворий можуть їх оцінювати неадекватно, оскільки гіпоглікемія сама по собі пригнічує мислення. Симптоми гіпоглікемії іноді маскуються дією B-блокаторІв, однак гіпоглікемія не є протипоказанням до їх уведення.
Ознаки гіпоглікемії: раптове виникнення у хворого не адекватної або агресивної поведінки; раптова втрата свідомості у хворого, що отримує інсулін; гіпергідроз, тахікардія, напружений пульс, блідість; поява патологічних неврологічних симптомів, у тому числі симптому Бабін- ського, і навіть геміпарезу, що швидко зникають на фоні лікування. Дегідрата ція і тахіпное не відмічаються.
На відміну від гіперосмолярНої коми діагностика гіпоглікемії може бути складною. У хворого неможливо з'ясувати анамнез, іноді навіть те, що він хворий на цукровий діабет і отримує інсулін.
Гіпоглікемію потрібно диференціювати із захворюваннями, що супроводжуються швидкою зміною поведінки або втратою свідомості, зокрема сп'янінням (прийом алкоголю може провокувати гіпоглікемію), епілепсією, порушенням серцевого ритму або мозкового кровообігу. Якщо діагноз сумнівний І неможливо швидко визначити вміст глюкози у крові, то хворим з лікувально-діагностичного метою потрібно внутрішньовенно ввести 20 — 50 мл 40 % розчину глюкози. Після цього у разі глікемії свідомість зазвичай відновлюється через 1 — 2 хв (якщо втрата свідомості була нетривалою). У випадках тривалої коми вихід хворого з тяжкого етапу може тривати кілька днів.
Тяжка гіпоглікемія упродовж багатьох годин може призводити до незворотного ушкодження мозку і смерті. Тому завжди у випадках сумнівів щодо причин втрати свідомості у хворого на цукровий діабет показане внутрішньовенне введення глюкози, краще після взяття крові для визначення її рівня. Це не зашкодить хворому навіть у випадках гіперосмолярної коми. Швидке відновлення свідомості підтверджує діагноз гіпоглікемії, а неефективність уведення глюкози не заперечує його.
Після виходу з гіпоглікемічної коми хворому потрібно вводити вуглеводи у швидко і повільно засвоюваних формах для підтримки рівня глюкози у крові, оскільки під впливом тривало діючих препаратів інсуліну її рівень може знизитися знову. Оптимальне лікування у випадках гіпоглікемії полягає у введенні усередину, якщо хворий у свідомості, 20 — 30 г глюкози або внутрішньовенно 20 — 50 мл 40 % розчину глюкози. Якщо глюкози немає, можна внутрішньом'язово ввести 1 мг глюкагону, що також сприяє підвищенню рівня глюкози, хоча й дещо повільніше.
Схожі презентації
Категорії