Презентація на тему:
Особливості ІХС з проявами стенокардії в геріатріі
Завантажити презентацію
Особливості ІХС з проявами стенокардії в геріатріі
Завантажити презентаціюПрезентація по слайдам:
СТРУКТУРНІ ЕЛЕМЕНТИ ЛЕКЦІЇ 1. Актуальність теми: вікові особливості серцево-судинної системи накладають специфічний відбиток на перебіг захворювання в геріатричному віці. Знання патологи системи кровообігу, своєчасне розпізнавання симптоматики хвороби, адекватне лікування може допомогти старій людини продовжити повноцінне життя. 2. Навчальна мета: ознайомити студентів з причиною, особливостями клінічних проявів, методами обстеження, принципами лікування та вторинної профілактики. 3. Виховна мета: сформувати у студентів систему уявлень про відповідальність молодого фахівця за правильну оцінку патологічного стану людини, важливість вчасного виявлення хвороби, своєчасного призначення відповідного лікування.
Джерела інформації: 1.Внутренние болезни //.Под ред.. А.С.Сметнева, В.Г.Кукса. М.: Медицина, 1982. – С.140-200. 2.Внутріпші хвороби. Левченко В.А., Середюк Н.М., Вакалюк І.П. та ін., Львів: "Світ" 1995. - С. 158-198. З.Паращук Г.П та співав. Внутрішні хвороби. - К.: Здоров’я, 1994. – С. 174-196. 4.Гериатрия // Под ред.. Чеботарева. - М.: .Медицина, 1990. - С. 96-152. Список наочних приладь: таблиці клінічних проявів ІХС, аритмій, серцевої недостатності, схеми лікування.
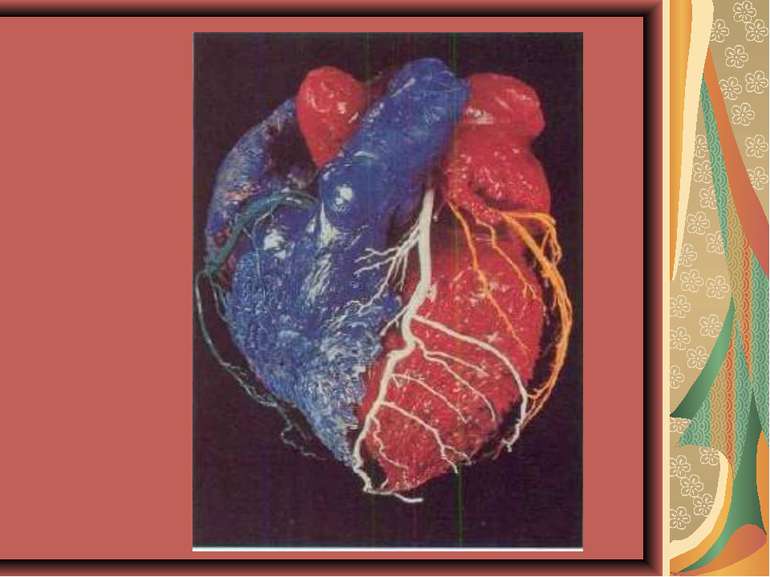
Визначення ІХС. Причини виникнення ІХС - це гостра або хронічна дисфункція серцевого м’яза, яка зумовлена порушенням рівноваги між енергетично-кисневою потребою міокарда і коронарним кровообігом. Основним причинним фактором її є атеросклероз вінцевих судин. Атеросклероз - хронічна прогресуюча хвороба артерій еластичного або еластично-м’язового типу з вогнищевою інфільтрацією ліпідами, наступним реактивним розростанням сполучної тканини, відкладанням солей кальцію. Це веде до звуження артерій, порушення притоку крові до тканин (ішемія), дистрофії, фіброзу, некрозу.
ПРИЧИНИ РОЗВИТКУ ІХС 85 % - стенозуючий атеросклероз вінцевих артерій 10 % спазм вінцевих артерій 5 % транзиторні тромбоцитарні агрегати 100 % комбінація вказаних факторів Чоловіки хворіють на ІХС в 4 рази частіше, ніж жінки
Класифікація ІХС (Укр. наукове товариство кардіологів, 2000) 1. Раптова коронарна смерть 2. Стенокардія 3. Гострий інфаркт міокарда 4. Кардіосклероз. Вогнищевий: постінфарктний, не зумовлений ІМ. Дифузний 5. Безбольова форма ІХС 6. Порушення серцевого ритму 7. Серцева неспроможність
Раптова коронарна смерть (РКС) (комітет експертів ВООЗ): Раптова смерть (РС) - це нагла ненасильницька смерть, яка настала несподівано протягом 6 годин від початку появи симптомів у практично здорових людей або у хворих, стан яких був стабільним або покращувався. Такі хворі протягом останнього місяця не знаходились на амбулаторному або стаціонарному лікуванні.
Раптова смерть (РС) Раптова смерть (РС) - це нагла ненасильницька смерть, яка настала несподівано протягом 6 годин від початку появи симптомів у практично здорових людей або у хворих, стан яких був стабільним або покращувався. Такі хворі протягом останнього місяця не знаходились на амбулаторному або стаціонарному лікуванні. РС характеризується раптовою непередбаченою зупинкою кровообігу і дихання. Вона зустрічається в 25% всіх смертельних випадків. При захворюваннях серця до 60% хворих вмирають раптово, причому в 90% випадків РС наступає на до госпітальному етапі.
Раптова смерть (РС) РС буває міокардіальною та коронарною. Міокардіальна зустрічається в молодому і середньому віці внаслідок патології міокарда або провідникової системи серця. В похилому віці причиною РКС бувають коронаротромбоз, прогресуючий атеросклероз вінцевих судин серця, тривалий коронарний спазм з закупоркою магістральної судини. В більшості випадків РКС наступає в ранкові години або в першій половині дня. Найвищий ризик РКС у чоловіків віком від 55 до 64 років. Співвідношення між чоловіками і жінками складає 10:1.
Фактори ризику РКС: 1. Куріння 2. АГ 3. Стать 4. Гіперхолестеринемія, гіперліпідемія 5. Гіперкоагуляція крові 6. коронаросклероз 7. РС у родичів у віці до 60 років 8. ГЛШ, синусова тахікардія 9. Фізичні та психоемоційні перевантаження
Передвісники РКС: 1. Нестабільна стенокардія, атипові болі в грудній клітці 2. Подовження інтервалу О-Т більше 0,44 сек 3. Аритмії (екстрасистолія, пароксизмальна тахікардія, порушення провідності) 4. Німа ішемія
СТЕНОКАРДІЯ Стенокардія - це напади стискаючого загрудинного чи ектопійного(зміщеного від серцевої ділянки) болю. Вони викликаються фізичними або емоційними чинниками, які призводять до підвищення метаболічних потреб міокарду (тахікардія, підвищення АТ).
Класифікація стенокардії: 1. Стабільна стенокардія напруги ((чотири функціональних класи) 2. Вазоспастична стенокардія (ангіоспастична, варіантна, спонтанна Принцметалла) 3. Нестабільна Функціональні класи стенокардії 1 - напади виникають при навантаженні дуже високої інтенсивності (ВЕМ - 125 вт і більше) 2 - напади виникають при ходьбі по рівній місцевості на відстань більше, ніж 500 м, при підйомі на 1 поверх (ВЕМ - 75-100 вт) 3 - напади виникають при ходьбі по рівній місцевості на відстань 100-500 м, при підйомі на 1 поверх (ВЕМ - 50 вт) 4 - напади виникають при ходьбі на відстань менше 100 м, в спокої (ВЕМ - 25 вт)
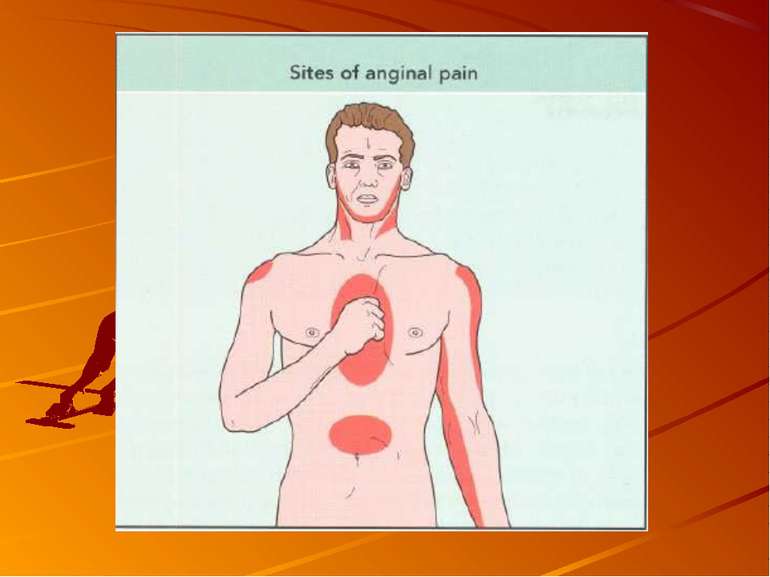
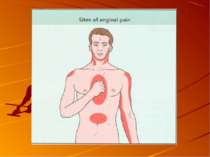
Діагностика стенокардії - характер болю: стискаючі, дискомфорт у грудях, симптом "стислого кулака". - тривалість: більше 1 хв., менше 15-ЗОхв - іррадіація: в ділянки лівої верхньої половини тіла. - зв’язок з фізичним навантаженням, емоціями, рухами, глибоким диханням, прийомом їжі. - вплив медикаментів на біль - полегшення від нітратів
Особливості перебігу стенокардії у літніх людей 1. Частіше зустрічається стабільна Ст., тому що в основі лежить не функціональний спазм, а органічні зміни коронарних судин - атеросклероз. 2. Атиповість больового синдрому: гастралгія, по типу астми, мозкових порушень, безбольова форма (до 50% всіх стенокардій), часто супроводжується порушеннями ритму, замість болю -відчуття дискомфорту за грудиною, зупинки їжі в стравоході, затруджене ковтання. 3. Відсутні або слабо виражені емоційні і вегетативні прояви 4. Інтенсивність болю незначна, часто у вигляді загрудинного дискомфорту 5. Іррадіація в щелепу . потилицю, шию. Часто тільки тут і є біль 6. Спочатку підвищується АТ, потім виникає біль 7. Ангінозний напад іде під маскою недостатності мозкового кровообігу в басейні якоїсь судини, частіше вертебро-базилярної системи 8. Напади стенокардыъ рідко провокуються емоційним фактором, частіше -фізичним навантаженням. Крім того, чинниками можуть бути метеорологічні фактори (зміни погоди - мороз, вітер, гроза), переїдання, прийом жирної їжі. 9. Еквівалентом ангінозного приступу нерідко буває напад задишки (безбольова форма ст.). 10.Поступовий початок, тривалість приступу довша, ніж у молодих.
Обстеження: 1. ЕКГ в спокою - зубець Т високий, загострений, від"ємний, сглажений, двофазний, депресія або підйом -Т. 2. ЕКГ- проба з навантаженням 4. Голтерівське моніторування 5. УЗД серця 6. Радіонуклідна ангіографія з талієм-201, який поглинається міокардом пропорційно кровообігу - дефект захоплення. 7. Коронароґрафія
Лікування 1. Нітрати: нітрогліцерин 0,0005, кардікет 0,01, нітросорбіт 0,01. молсідомін 0,002, нашкірні пластинки 2. Бета-блокатори (бісопролол,метапролол, анаприлін та ін.) 3. Антагоністи кальцію: ділтіазем 0,09, коринфар 0,01 4. Патогенетична терапія: гіполіпідемічні - лов астатин холестірамін 8 г на добу, нікотинова кислота 5. Дезагреганти - аспірин, тіклід, курантил 0,075 6. Гепаринотерапія 7. Антиоксиданти - віт Е, предуктал
Хірургічне лікування 1. Черезшкірна транслюмінальна балонна ангіошіастика - розширення балончиком або стентування артерії 2. Аортокоронарне шунтування
Інфаркт міокарду (ІМ) ЇМ - це вогнищевий некроз серцевого м’язу внаслідок гострого порушення коронарного кровообігу в певній ділянці міокарда. В основі - розвиток атеросклеротичної бляшки, її руйнування, утворення тромбу в просвіті судини. В результаті кровопостачання немає і виникає некроз, для того, щоб виник некроз, просвіт коронарної судини повинен зменшитись більше, як на 70%. Від початку болю, тобто закупорки судини, до виникнення некрозу проходить 18-24 год, рубець формується 2_2,5 міс. Найвища частота ЇМ у чоловіків 55_64 р, а смертність - після 70 р. В Україні на 100 тис населення смертність від ЇМ складає у віці 55-64 р - 82 чоловіка, 65-74 р. - 154, після 75 - 186.
ІМ у геріатричних хворих має свої особливі риси: 1. З віком збільшується частота безбольової форми ІМ (30-40%), а також астматичної, аритмічної та колаптоїдної форм (КФ). 2. КФ може виникати в будь-який день хвороби в будь-якому віці. 3. Внаслідок зниження скоротливої функції міокарда страждає кровонаповнення судин головного мозку, нирок. Виникає ниркова недостатність, погіршується мозковий кровообіг - ішемічний інсульт 4. Часті повторні ІМ, або рецидивуючий перебіг хвороби 5. Не спостерігається підвищення температури, часто відсутні гостро фазові показники активності запального процесу. Збільшення активності ферментів крові може бути може бути незначним -міоглобін, тропінін. В деяких випадках ферменти можуть підвищуватись тільки на другий день, а не в перший, як у молодих
ІМ у геріатричних хворих має свої особливі риси: 6. У хворих старших вікових груп частіше зустрічається і важче перебігає таке ускладнення, як СН, особливо лівошлуночкова. До неї нерідко приєднується тотальна СН. 7. ІМ супроводжується аритміями - це як правило погіршує прогноз. 8. Серед ускладнень, характерних для геріатричних хворих, спостерігаються ТЕЛА, судин мозку, аневризми серця, розриви МШП, папілярних м’язів. 9. Результати ЕКГ-досліджень відрізняються від ЕКГ молодих людей відсутністю підйому -Т. У старих людей ознакою ІМ на ЕКГ може бути лише від’ємний зубець Т, який може зберігатись роками. Повторний ЇМ нівелює цей від’ємний Т - він стає позитивним. Ця "нормалізація" Т є неправдивою. Тому потрібний детальний аналіз попередніх ЕКГ, щоб не пропустити ІМ у літньої людини.
Лікування ІМ проводиться за принципами лікування молодих людей. Призначають знеболюючі, антикоагулянти, бета блокатори, коронаролітики. Призначають фібринолітичні препарати (стрептаза, фібринолізин, актелізе), не призначають морфін пацієнтам віком понад 70 р в зв'язку з можливістю алергічних реакцій та пригнічення дихального центру. Обережно треба підходити до дотримання ліжкового режиму: подовження його може привести до таких ускладнень як ТЕЛА, пневмонії, пролежнем, а ранній підйом - до розвитку повторного ІМ, аневризми, розриву міокарда.
АритміЇ (причини в похилому віці) 1. Зниження активності синусового вузла 2. Зменшення впливу нервової системи на серце, збільшення чутливості його до катехоламінів, ацетилхоліну, які провокують аритмію. 3. Зміни електролітного балансу із зменшенням концентрації іонів калію в міозитах 4. Зменшення кількості бета - адренорецепторів в серці
АритміЇ (причини в похилому віці) Всі інші причини, що викликають аритмії, аналогічні причинам молодших людей: ГХ, ІХС, міокардити, СН, інтоксикації, патологічні рефлекси з інших органів, зменшення концентрації калію в м’язі серця, остеохондроз. В той же час відбувається нашарування декількох причин аритмій: ІХС+оетеохондроз+гіпокаліємія.
Класифікація порушень ритму і провідності серця І. ПОРУШЕННЯ УТВОРЕННЯ ІМПУЛЬСУ Синусова тахікардія (більше 90 комплексів за хвилину) Синусова брадікардія (менше 60 комплексів за хвилину ) Синусова аритмія Зупинка (відмова) синусового вузла Міграція надшлуночкового водія ритму
Екстрасистолія (синонім - передчасна деполяризація): передсердна (атріальна) передсердно-шлуночкова (атріовентрикулярна) шлуночкова
Тахікардії: надшлуночкові сино – передсердна (синоатріальна) передсердна (атріальна) передсердно – шлуночкова (атріовентрикулярна) поодинока (до 30 за годину) часта (30 і більше за годину) алоритмія (бі-, три-, квадригемінія) поліморфна парна рання (R на Т) хронічні пароксизмальні вузлова
з додатковими шляхами проведення ортодромна антидромна шлуночкові: нестійка (від 3 шлуночкових комплексів до 30) стійка (більш ніж 30 секунд) постійно-зворотня мономорфна поліморфна
Особливості перебігу аритмій Появу аритмії старі люди як правило не фіксують, вони звертаються за допомогою з приводу безпідставної раптової слабості, раптового похитування при ходьбі, швидкої втомлюваності. І тільки аускультація серця дозволяє виявити аритмію. Підтвердити її може ЕКГ в 12 відведеннях, проби з навантаженням (Мастера, ВЕМ), дихальні проби, ортостатична проба. Аритмії часто бувають транзиторними, Для їх діагностики використовують холтерівське моніторування.
Лікування аритмій. Принципи лікування аритмій літніх людей аналогічні молодим. Особливості: При проведенні пробного гострого фармакологічного тесту використовують як правило дозу, що дорівнює половині добової. Лікування проводять одним препаратом, починаючи з дози меншої, ніж доза для молодої людини. При добрій переносимості дозу поступово можна збільшити. Уважно ставитись до ситуацій, коли виникають ускладнення від лікарських препаратів або проявляється їх побічна дія. Не завжди можна відмінити препарат. Наприклад, бета-адреноблокатори при появі побічної дії треба на 1-2 дні зменшити до мінімальної дози, а після цього повністю відмінити. Важливою умовою ефективності антиаритмічної терапії є нормалізація гомеостазу (кислотно-лужної рівноваги, електролітного балансу, лікування серцевої недостатності, зниження тонусу симпатичної НС, загальноскріплююча терапія - полівітаміни, ретаболіл, препарати калію, магнію.
Лікування аритмій. Принципи лікування аритмій літніх людей аналогічні молодим. Особливості: При відсутності ефекту від одного анти аритмічного препарату можна добавляти ще один анти аритмічний препарат. Обов'язковий систематичний контроль за АТ, ЧСС, ЕКГ - розвиток пароксизмальної тахікардії у літніх людей дуже швидко призводить до прогресування СН і смерті. Тому після уточнення діагнозу по ЕКГ терміново проводиться в/в введення лідокаїну, кордарону (при шлуночкових) або ізоптину, кордарону, серцевих глікозидів (при надшлуночкових). Неефективність медикаментозного лікування є показом для дефібриляції серця. При порушеннях провідності в першу чергу призначають лікування основного захворювання, що призвело до появи цього ускладнення (лікують ревматизм, міокардит, ІХС та ін.). Крім того, корисно використовувати середники, які покращують метаболізм в міокарді (рибок син, анаболічні стероїди, вітаміни). Брадикардію менше 40 за 1 хв., с-м М-Е-С, СССВ лікують з використанням холінолітиків (атропін), симпатоміметиків (аяупент, ізадрин), а при неефективності -штучний водій ритму. -майже всі анти аритмічні препарати - це сильнодіючі середники, Тому при лікування аритмії у геріатричних хворих потрібен систематичний і частий контроль за їх станом.
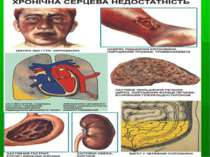
Серцева недостатність Причини розвитку серцевої недостатності в похилому і старечому віці: 1. порушення обміну, зниження адаптаційних можливостей ссс,метаболічні порушення в міокарді, які характерні для старіючого організму 2. супутні численні хвороби: цукровий діабет, ожиріння, хр бронхит 3. зниження скоротливої функції міокарда 4. втрата міоцитів внаслідок старіння
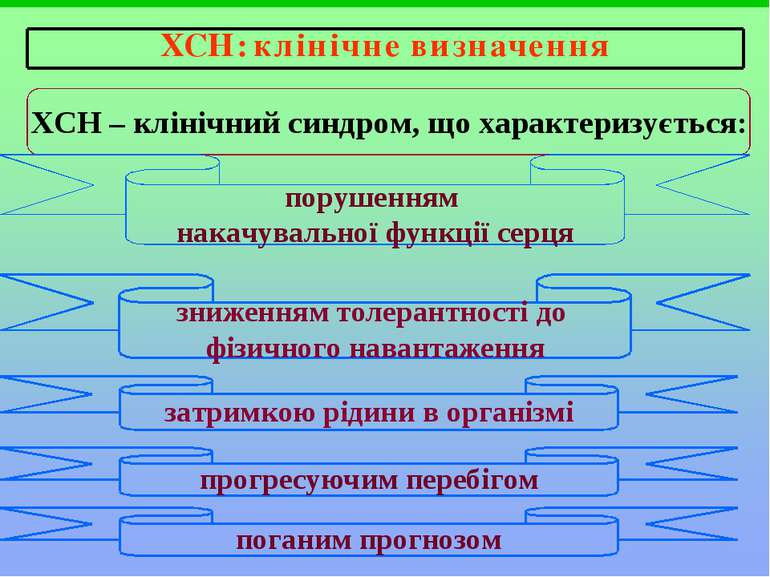
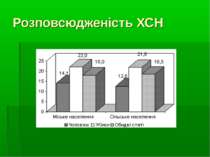
Синдром серцевої недостатності Під СН розуміють патофізіологічний стан, при якому серце, внаслідок порушення насосної функції, не може задовольняти потреби метаболізму тканин. З клінічної точки зору ХСН являє собою синдром, типовими рисами якого є зниження толерантності до фізичних навантажень, затримка в організмі рідини, прогресуючий характер та обмеження тривалості життя
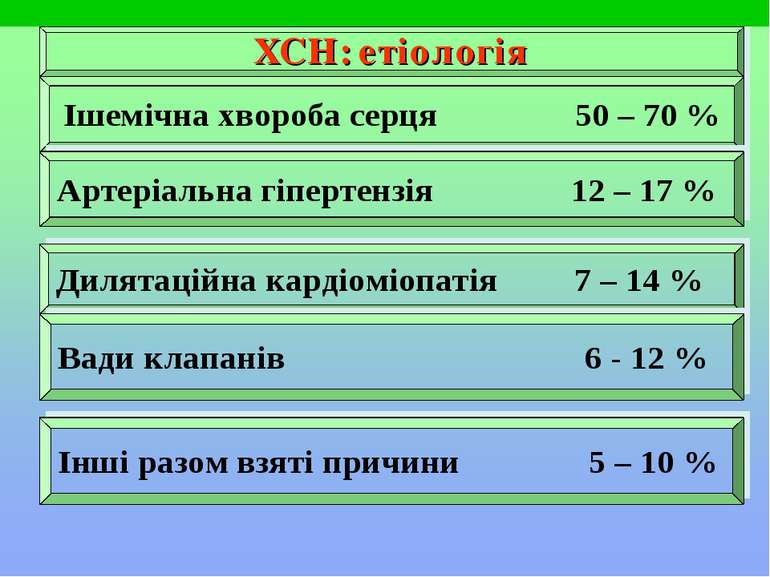
Етіологія: захворювання міокарда (міокардити, кардіосклерози, кардіоміопатії, міокардіодистрофії); вади серця, підвищення АТ (гіпертонічна хвороба, симптоматичні артеріальні гіпертензії, легенева гіпертензія); порушення діастолічного наповнення шлуночків серця (ексудативний і злипливий перикардити, рестриктивні кардіоміопатії, тампонада серця); надмірні фізичні навантаження, довенозне введення надмірної кількості рідини; патологічні зміни в малому колі кровообігу (тромбоемболія легеневої артерії, спонтанний пневмоторакс, двобічна пневмонія).
Патогенез. Основими патогенетичними факторами хронічної серцевої недостатності є: зниження серцевого викиду і перфузії органів та тканин активація симпатоадреналової системи, констрикція артеріол і венул активація системи ренін – ангіотензин – альдостерон затримка натрію і води розвиток набряків.
Клінічна стадія СН Перша стадія – початкова Друга стадія – виражена тривала недостатність кровоплину ( поділяється на А і Б ) Третя стадія – кінцева, дистрофічна
СН І (початкова, прихована) – поява задишки, тахікардії, втоми лише при фізичному навантаженні; в спокої гемодинаміка, функції органів та обмін речовин не порушені; працездатність знижена. Проведення проб із дозованим фізичним навантаженням виявляє зниження толерантності до навантаження
СН ІІА (початок тривалої стадії) – ознаки застою в одному з кіл кровообігу (частіше малому), які можна усунути при проведенні відповідної терапії. Задишка, серцебиття, неприємні відчуття у ділянці серця, підвищена стомлюваність з'являються на фоні звичайних незначних фізичних навантажень. Працездатність суттєво знижена. Фізикально визначаються або застійні явища в легенях (при лівошлуночковій недостатності), або збільшення печінки, пастозність чи набряк нижніх кінцівок, які можуть зникати вранці (при правошлуночковому типі СН).
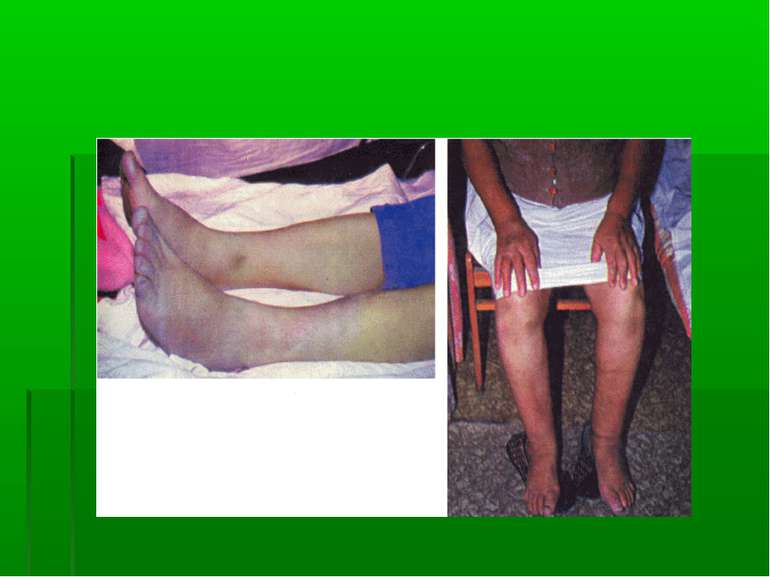
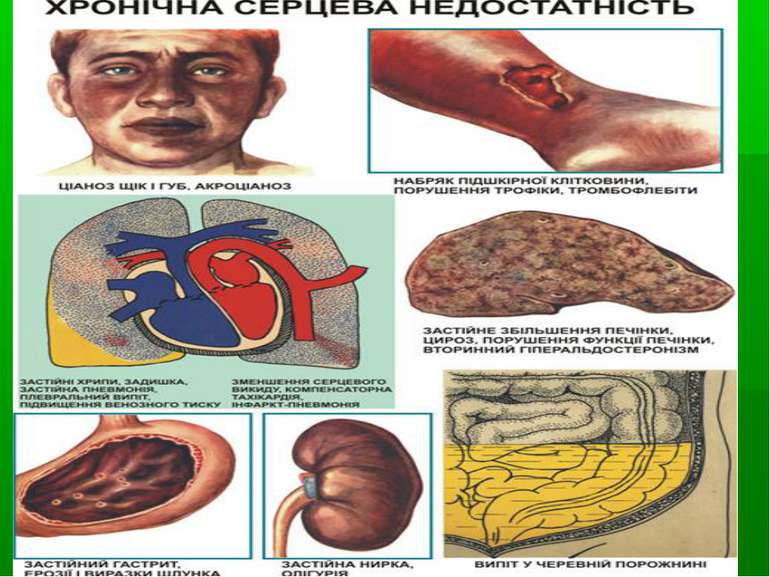
СН ІІБ (кінець тривалої стадії) – ознаки застою в обох колах кровообігу, які є постійними, повністю не зникають, незважаючи на лікування. Задишка, серцебиття, прекардіальний дискомфорт з'являються при найменшому фізичному навантаженні і навіть у спокої. Хворі непрацездатні. Фізикально визначаються застійні хрипи в легенях, збільшення печінки, набухання вен, постійні набряки спершу на нижніх кінцівках, а згодом і на попереку, верхніх кінцівках. Потім може розвинутись анасарка, гідроторакс, гідроперикард, асцит.
СН ІІІ (кінцева, дистрофічна) – тяжкі розлади гемодинаміки з розвитком незворотних змін в органах, загальною дистрофією, інколи виснаженням, повною втратою працездатності. Ознаки застою у малому і великому колі кровообігу виражені максимально — анасарка, асцит, гідроторакс, гідроперикард, є важкі дистрофічні зміни різних тканин, загальне виснаження хворого, яке частково маскується набряками
Особливості прояву СН: 1. відсутність яскравих клінічних проявів - тахікардіі, задишки 2. початкові ознаки: покашлювання при розмові, приступи серцебиття, ціаноз кінцівок, кінчика носа, вушних раковин, головокружіння 3. часто приєднується аритмія 4. набряки бувають вираженими, рефракторними 5. швидке прогресування СН 6. приєднання ускладнень - гіпоксичні виразки в шлунку, кишечнику з кровотечами, застійна пневмонія, ТЕЛА, застійна нирка, ДЕП з ішемією мозку.
Суб’єктивна симптоматика ХСН задишка при фізичному навантаженні; слабкість, швидка втомлюваність при фізичних навантаженнях; кашель при фізичному навантаженні та/або в лежачому стані; нічна пароксизмальна задишка; ортопное; олігурія; симптоми з боку шлунково-кишкового тракту (тяжкість у животі, нудота, запори, анорексія та ін.) та з боку центральної нервової системи (сонливість, збудження, дезорієнтація – як правило, в кінцевій клінічній стадії ХСН).
задишка при фізичному навантаженні; слабкість, швидка втомлюваність при фізичних навантаженнях; кашель при фізичному навантаженні та/або в лежачому стані; нічна пароксизмальна задишка; ортопное; олігурія; симптоми з боку шлунково-кишкового тракту (тяжкість у животі, нудота, запори, анорексія та ін.) та з боку центральної нервової системи (сонливість, збудження, дезорієнтація – як правило, в кінцевій клінічній стадії ХСН).
Лікування СН Щадний режим з певним дозованим фізичним навантаженням для профілактики пневмоній, ТЕЛА - використовувати дихальну гімнастику, обережно ЛФК, легкий масаж. Оксигенотерапія Дієтотерапія - стіл №10: вітаміни, мікроелементи, повноцінні білки, полі ненасичені жирні кислоти, калієва дієта (печена картопля, курага, родзинки, сир). Рідину різко не обмежують для збереження достатнього виведення шлаків. Слідкувати за діяльністю кишечника (закрепи), рекомендувати молочнокислі продукти, буряк, чорнослив, капусту, терті яблука. Дози медикаментів для лікування СН повинні бути на 30-50% меншими, ніж у молодих. Особливо це стосується серцевих глікозидів, тому що при їх прийомі швидко виникає глікозидна інтоксикація - брадикардія, зникає апетит, виникає нудота, блювота, на ЕКГ - коритоподібна дересія -Т, поява екстрасистол. Сечогінні препарати доцільно комбінувати між собою. Напр., фуросемід+тріамтерен, гіпотиазид+верошпірон. Курс лікування сечогінними не повинен бути тривалим: виведення великої кількості рідини і особливо швидке її виведення може привести в старечому віці до порушення електролітного балансу, розвитку тромбоемболій.
Висновки вікові особливості серцево-судинної системи накладають специфічний відбиток на перебіг захворювання в геріатричному віці. Знання патології системи кровообігу, своєчасне розпізнавання симптоматики хвороби, адекватне лікування може допомогти старій людини продовжити повноцінне життя. Треба пам’ятати про юридичну і моральну відповідальність молодого фахівця за правильну оцінку патологічного стану людини, важливість вчасного виявлення хвороби, своєчасного призначення відповідного лікування.
Схожі презентації
Категорії