Презентація на тему:
Охорона здоров’я в Україні: виклики трансформації системи
Завантажити презентацію
Охорона здоров’я в Україні: виклики трансформації системи
Завантажити презентаціюПрезентація по слайдам:
Охорона здоров’я в Україні: виклики трансформації системи М.Є. Поліщук Міністр охорони здоров’я України, професор
Позиція впливових міжнародних організацій (ВООЗ, Світовий банк) Стан здоров я населення за сучасними уявленнями є одним з найважливіших критеріїв оцінки рівня соціально-культурного розвитку суспільства і якості життя громадян будь-якої держави Інвестиції в здоров’я та охорону здоров’я необхідно розглядати як значний внесок в розвиток національної економіки та скорочення масштабів бідності.
Здоров’я і що його визначає? Генетика Спосіб життя людини (харчування, режим фізичної активності, достаток) Оточуюче середовище Освіта Рівень та якість медичної допомоги 10 – 15 %
Система охорони здоров’я (СОЗ) – це засіб, а не мета політики Кінцеві показники (наслідки політики): Стан здоров’я - рівень - розподіл Фінансовий захист (захист від зубожіння у наслідок необхідності платити за лікування) Рівень Розподіл Задоволеність клієнтів Рівень розподіл Проміжні показники (результати політики) Ефективність Технічна ефективність (як?) Алокативна ефективність (розміщення ресурсів, що?) Якість - клінічна - сервісна Рівність доступу фінансова послуг Стримування цін WB, Flagship Program 2005
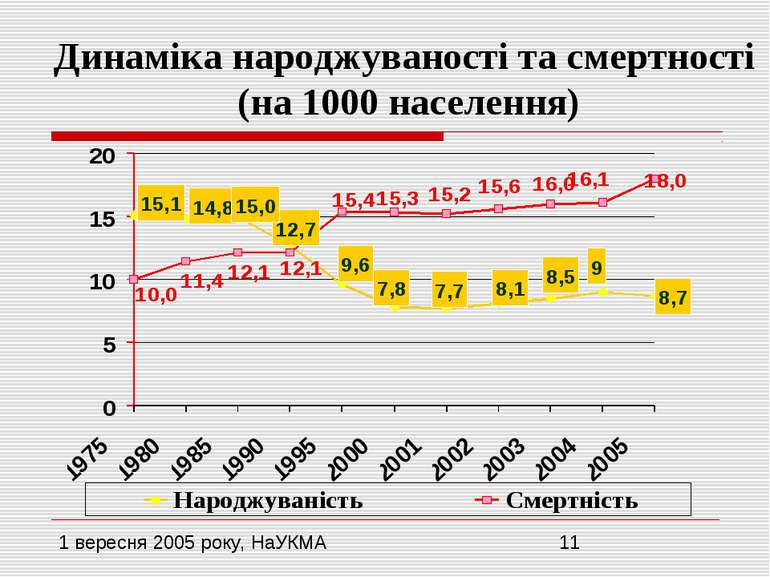
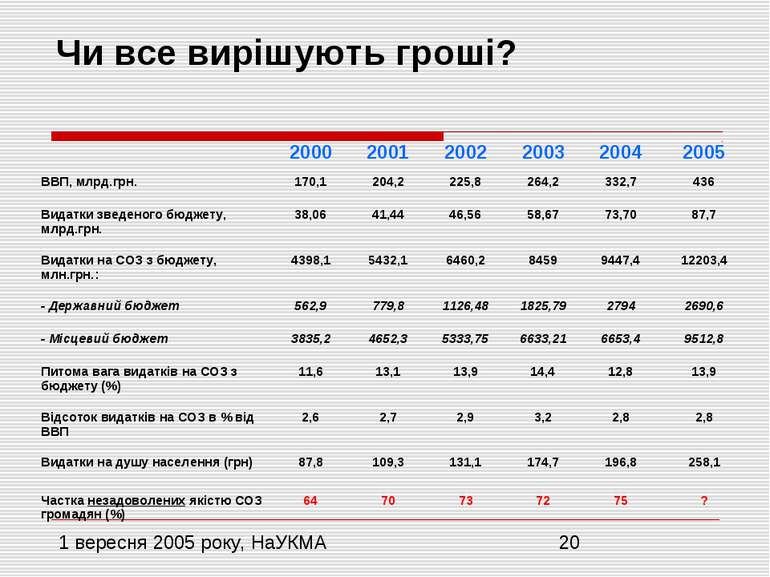
Фінансування системи охорони здоров’я за незалежності України Падіння ВВП на 62 % (з 1991 по 1999 рр.) Ріст ВВП тільки починаючи з 2000 р. У 2002 р. рівень ВВП на душу населення склав лише 44% від рівня 1989 р. Різке падіння ВВП призвело до падіння витрат на ОЗ більше ніж на 60% Витрати на ОЗ складають біля 3% ВВП щорічно Але з огляду на інфляцію реальні видатки у 2000 році склали лише 70% від рівня 1996 р.
Перехідний період у економіці і необхідність реформування СОЗ -1 Фінансовий шок: несподіване, різке скорочення держаних надходжень, яке призвело до значного скорочення державних витрат Зростання цін на імпортні медикаменти і обладнання, збільшення цін на енергоносії та інші капітальні видатки
Перехідний період у економіці і необхідність реформування СОЗ -2 Результати: нестача коштів для лікування та перенесення відповідальності та витрат на пацієнтів, при цьому бідні страждають найбільше Необхідні дії: реструктуризація та скорочення інфраструктури, скорочення фіксованих витрат (утримання), підтримка та постійне підвищення рівня фінансування
Ключові проблеми сучасної української системи охорони здоров’я: Зосередженість на вирішенні потреб галузі, а не на задоволенні медичних потреб населення. Недостатність обсягів фінансування. Неефективне використання наявних ресурсів. Недостатня прозорість і справедливість, зумовлені значними масштабами розвитку неофіційних платежів.
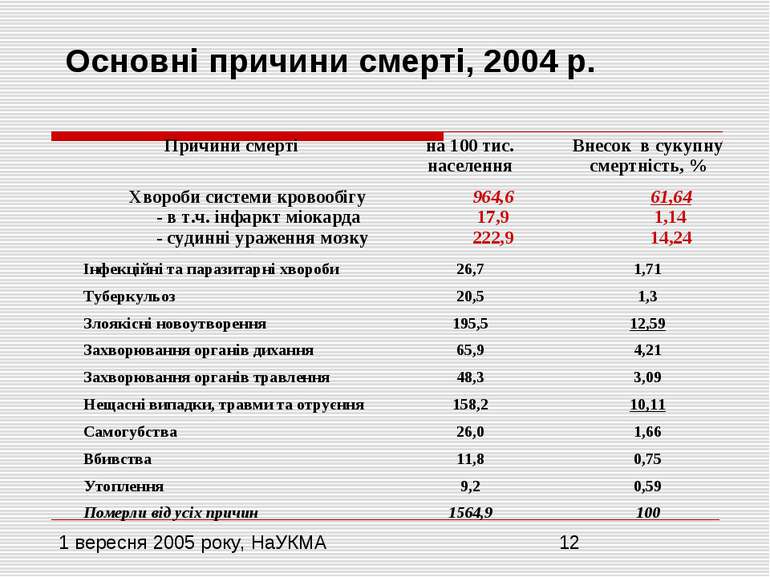
УМОВИ, ЗА ЯКИХ МИ РОЗПОЧИНАЄМО РЕФОРМУВАННЯ ГАЛУЗІ (1) Високі показники загальної смертності і смертності від окремих причин, які значно перевищують показники для країн Євросоюзу (у 2 рази) Надзвичайно високі показники смертності населення в працездатному віці, які в 2-4 рази вищі за показники у розвинутих країнах! Різка вираженість феномена чоловічої “надсмертності”, коли смертність чоловіків у вікових групах 25-44 роки майже у 4 рази перевищує смертність жінок аналогічного віку! Скорочення очікуваної тривалості життя (з 1990 до 2004 рр. майже на 3 роки), – розрив із середньоєвропейськими показниками складає більше 6, а з показниками країн Євросоюзу – більше 10 років!
УМОВИ, ЗА ЯКИХ МИ РОЗПОЧИНАЄМО РЕФОРМУВАННЯ ГАЛУЗІ (2) Високий рівень загальної захворюваності населення на тлі значного поширення факторів ризику захворювань, зростаючої розповсюдженості тютюнопаління, вживання алкоголю і наркотиків, передусім серед молодого покоління Неконтрольоване поширення епідемії туберкульозу та ВІЛ/СНІДу! Найвищий в Європейському регіоні рівень природного спаду населення, що веде до швидкої депопуляції населення Стрімке постаріння населення
ОРГАНІЗАЦІЙНА СТРУКТУРА СИСТЕМИ ОХОРОНИ ЗДОРОВ’Я ТА УПРАВЛІННЯ НЕЮ (1) Фактично відсутнє стратегічне планування, а наявні інституційні та кадрові можливості є вкрай недостатніми для адекватного та ефективного управління ресурсами на макро- та мікрорівні Немає чіткого розмежування між платником та постачальником медичних послуг, відсутні договірні відносини між ними
ОРГАНІЗАЦІЙНА СТРУКТУРА СИСТЕМИ ОХОРОНИ ЗДОРОВ’Я ТА УПРАВЛІННЯ НЕЮ (2) Державні та комунальні медичні заклади продовжують залишатися в статусі бюджетних установ Політика децентралізації використовується вкрай непослідовно та неефективно Фактично відсутній вплив громадськості на вироблення і прийняття політичних і управлінських рішень
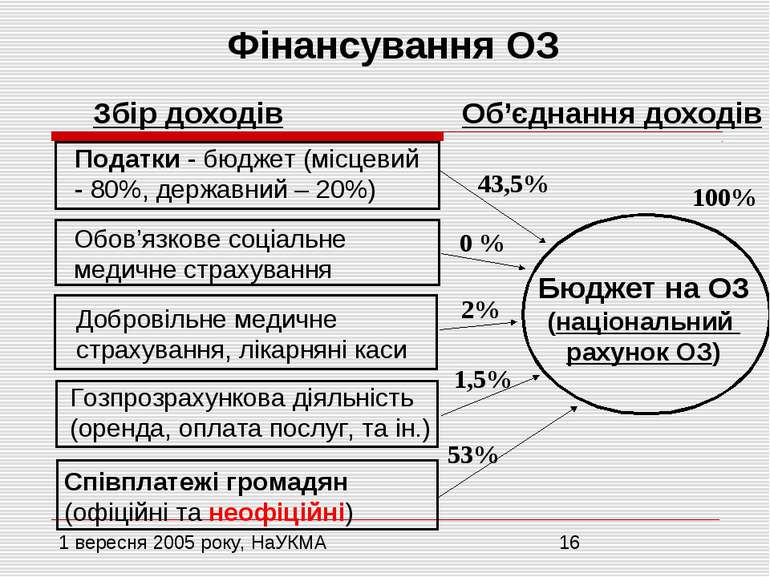
ФІНАНСУВАННЯ ОХОРОНИ ЗДОРОВ’Я Нестача державних коштів веде до заміщення безоплатної медичної допомоги платною! Офіційна плата за медичні послуги та доброчинні благодійні внески у загальній структурі витрат мають невелику питому вагу (3,5-4%, а по відношенню до бюджетних витрат – близько 6%) У загальному обсязі фінансових витрат на охорону здоров’я значну частку складають неофіційні (тіньові) платежі населення Структура фінансових надходжень, що склалася, призводить до порушення ключових принципів організації сучасних систем охорони здоров’я: солідарності та справедливості
Фінансування ОЗ Збір доходів Бюджет на ОЗ (національний рахунок ОЗ) Об’єднання доходів Податки - бюджет (місцевий - 80%, державний – 20%) Обов’язкове соціальне медичне страхування Добровільне медичне страхування, лікарняні каси Гозпрозрахункова діяльність (оренда, оплата послуг, та ін.) Співплатежі громадян (офіційні та неофіційні) 2% 43,5% 53% 100% 1,5% 0 %
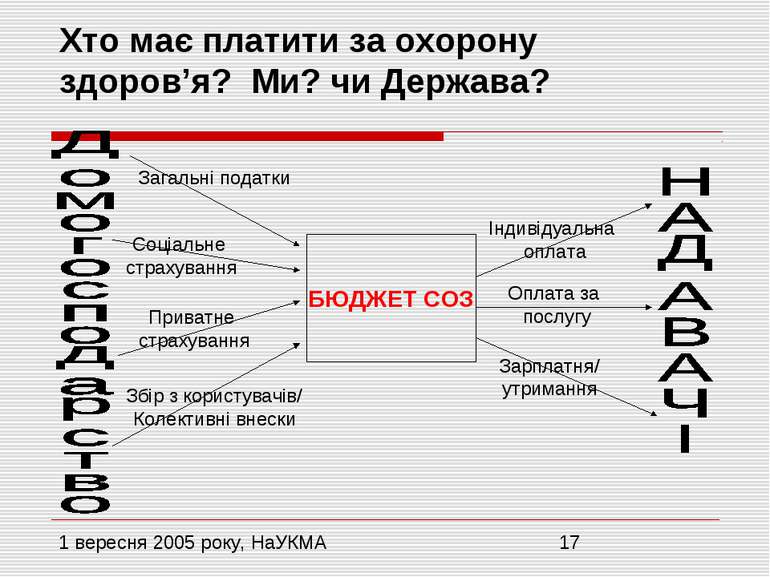
Хто має платити за охорону здоров’я? Ми? чи Держава? БЮДЖЕТ СОЗ Загальні податки Соціальне страхування Приватне страхування Збір з користувачів/ Колективні внески Індивідуальна оплата Оплата за послугу Зарплатня/ утримання
РОЗПОДІЛ ФІНАНСОВИХ РЕСУРСІВ (1) Фінансовий норматив бюджетної забезпеченості на ОЗ формується без будь-якого зв’язку з гарантіями держави стосовно надання безоплатної медичної допомоги! Жорстке розмежування витрат на потреби охорони здоров’я між бюджетами різних рівнів призводить до дезінтеграції територіальної системи медичного обслуговування Розподіл коштів між медичними закладами здійснюється відповідно до застарілих підходів – в залежності від потужності Фінансування медичних закладів, що знаходяться у державній або комунальній власності, передбачає, згідно з Бюджетним кодексом, виділення коштів на їх утримання, а не покриття витрат відповідно до обсягів виконаної роботи
РОЗПОДІЛ ФІНАНСОВИХ РЕСУРСІВ (2) Постатейне кошторисне фінансування медичних закладів не створює стимулів до пошуку шляхів підвищення ефективності використання наявних ресурсів Дефіцит фінансування не дозволяє здійснювати своєчасне оновлення морально і фізично застарілого обладнання Значний обсяг неофіційних витрат населення при отриманні медичної допомоги перешкоджає ефективному управлінню ресурсами на рівні медичного закладу Заробітна плата медичного персоналу залишається низькою і не залежить від обсягу і якості роботи Система фінансового і статистичного обліку та звітності охорони здоров'я не дозволяє одержати інформацію, необхідну для ефективного планування і розподілу ресурсів
ОРГАНІЗАЦІЯ МЕДИЧНОГО ОБСЛУГОВУВАННЯ Надлишкова кількість стаціонарних закладів Надмірна спеціалізація ліжок і лікарень Незначні функціональні відмінності у лікарень різних ієрархічних рівнів Існування паралельних систем стаціонарних послуг (відомчих, державних) Висока питома вага госпіталізацій в спеціалізовані стаціонарні заклади Тривалі терміни перебування в стаціонарі Розвиток стаціонарозамінюючих форм медичного обслуговування не кореспондується з перетвореннями стаціонарного сектору
КАДРОВІ РЕСУРСИ ГАЛУЗІ (1) Недосконалість механізмів державного регулювання та використання архаїчної системи планування потреб у кадрових ресурсах, яка базується на жорстких штатних нормативах Структурні кадрові диспропорції, які проявляються у надмірній спеціалізації лікарів Дефіцит кадрових ресурсів в первинній ланці і сільській місцевості
КАДРОВІ РЕСУРСИ ГАЛУЗІ (2) Постаріння працівників галузі (20,1 % складають лікарі пенсійного віку, переважно у первинній ланці охорони здоров'я) Негативний кадровий баланс: - недостатній приплив у медицину молодих спеціалістів; - щороку лише біля 430 лікарів-випускників зі спеціальності "загальна практика-сімейна медицина" надходять у галузь (завдяки рішучим діям МОЗ у 2005р. – 1320!); - щорічно з різних причин вибувають понад 5 тис. - біля 3%! Відсутність системи базової підготовки та перепідготовки спеціалістів-адміністраторів (менеджерів), управлінців нової генерації
ФАРМАЦЕВТИЧНІ ТА МАТЕРІАЛЬНО-ТЕХНІЧНІ РЕСУРСИ Недосконалість чинної нормативно-правової бази та її неповна відповідність до міжнародних вимог Нераціональне використання лікарських засобів та існуючого асортименту виробів медичного призначення Реальний влив на лікарські призначення мають фармацевтичні компанії, які ведуть агресивну маркетингову політику Зношеність основних фондів закладів охорони здоров’я перевищує 50% Коефіцієнт оновлення основних фондів закладів охорони здоров’я вкрай низький та складає 1,9% на рік
ІНФОРМАЦІЙНЕ ЗАБЕЗПЕЧЕННЯ СЕКТОРУ ОХОРОНИ ЗДОРОВ'Я Існуюча інформаційна система мало диференційована по рівнях управління і орієнтована переважно на виконання адміністративно-розпорядчих завдань Взаємозв’язок між інформаційними медичними та економічними підсистемами є дуже слабким Відсутня система управлінського обліку, яка б задовольняла сучасні потреби та перспективи щодо розвитку сектору охорони здоров'я Відсутні індикатори для відповідних типів медичних структур Більшість створених в Україні медичних інформаційних систем (МІС) не спроможні забезпечити інформацією, яка необхідна для успішного реформування сектору охорони здоров'я Вкрай недостатня забезпеченість закладів охорони здоров'я комп'ютерною технікою з сучасним програмним забезпеченням та відсутність доступу до мережі Інтернет
Політика в СОЗ: від державних декларацій до публічної політики Законодавчі основи про охорону здоров’я в Україні виглядають ідеальними деклараціями, але не працюють на практиці – реформи у СОЗ не рухаються. Жоден учасник політичної боротьби не візьме вдповідальність за реформування СОЗ на себе – високі очікування суспільства та недостатність ресурсів перетворять цей елемент на засіб “політичного самогубства” будь-якої політичної сили
Що у “вікні можливостей”? Тільки політична воля нової політичної сили у “вікні можливостей” при зміні влади може забезпечити перехід від державної політики у СОЗ або політичної боротьби з використанням СОЗ - до публічної політики реформування СОЗ із широким залученням горизонтальної (громадянської) складової.
Шляхом розбудови еволюційним шляхом існуючої системи охорони здоров’я Додаткова мобілізація ресурсів держави і суспільства Мета реформи системи охорони здоров’я України Поліпшення стану здоров’я населення (зниження захворюваності, смертності, збільшення тривалості життя і активного довголіття) соціальна справедливість (забезпечення кожній людині рівного фізичного, фінансового і соціального доступу до мінімально необхідної медичної допомоги для того, щоб зменшити відмінності в рівнях здоров’я представників різних соціально-економічних і етнічних груп) задоволеність населення медичним обслуговуванням Підвищення структурної ефективності системи охорони здоров’я
ПРІОРИТЕТНІ НАПРЯМКИ (1) Структурна реорганізація системи медичного обслуговування з першочерговим розвитком первинної медико-санітарної допомоги на принципах сімейної медицини, та чітким розділенням первинної, вторинної та третинної медичної допомоги Перехід від адміністративно-командної моделі управління медичним обслуговуванням до постачання медичної допомоги на договірних (контрактних) умовах Зміцнення фінансової бази охорони здоров’я Узгодження обсягів державних гарантій щодо надання медичної допомоги з фінансовими ресурсами системи охорони здоров’я
ПРІОРИТЕТНІ НАПРЯМКИ (2) Формування системи забезпечення і підтримки якості медичної допомоги Здійснення активної кадрової політики Здійснення раціональної фармацевтичної політики ПРОФЕСІЙНЕ управління перетвореннями в галузі охорони здоров’я
ПЕРШОЧЕРГОВИЙ РОЗВИТОК ПЕРВИННОЇ МЕДИКО-САНІТАРНОЇ ДОПОМОГИ НА ПРИНЦИПАХ СІМЕЙНОЇ МЕДИЦИНИ Інтенсифікація реорганізації первинної медико-санітарної допомоги на принципах загальної практики/сімейної медицини Запровадження вільного вибору пацієнтами лікаря первинної ланки з його документальним оформленням у вигляді договору між пацієнтом і лікарем Наділення в законодавчому порядку лікаря первинної ланки функцією організатора медичного маршруту пацієнта Реорганізація стаціонарного сектора на основі функціональної диференціації ліжкового фонду Проведення матеріально-технічної реорганізації (реконструкції) госпітальної бази лікувально-профілактичних закладів, виходячи зі специфіки їх подальшого використання
СТРУКТУРНА РЕОРГАНІЗАЦІЯ СИСТЕМИ МЕДИЧНОГО ОБСЛУГОВУВАННЯ (1) Здійснення укрупнення лікарень загального профілю, в яких надається екстрена стаціонарна допомога зі створенням госпітальних округів з чисельністю охоплення від 100 до 200 тис. населення Реорганізація частини лікарняних потужностей з низькою інтенсивністю лікувального процесу в заклади (відділення) для хронічних хворих, заклади (відділення) для надання медико-соціальної допомоги – будинки сестринського догляду, хоспіси Здійснення поступової, виваженої, з урахуванням місцевих умов, реорганізації деяких спеціалізованих медичних закладів другого рівня з відкриттям відповідних відділень в лікарнях загального профілю
СТРУКТУРНА РЕОРГАНІЗАЦІЯ СИСТЕМИ МЕДИЧНОГО ОБСЛУГОВУВАННЯ (2) Концентрація високотехнологічної високоспеціалізованої допомоги на регіональному рівні Передача на комунальний рівень відомчих медичних закладів та забезпечення територіальної інтеграції лікарень різної підлеглості (єдиний медичний простір) Забезпечення розвитку служб соціальної допомоги, поліпшення координації між сектором охорони здоров я і соціальним сектором
ПЕРЕХІД ВІД АДМІНІСТРАТИВНО-КОМАНДНОЇ МОДЕЛІ УПРАВЛІННЯ МЕДИЧНИМ ОБСЛУГОВУВАННЯМ ДО ПОСТАЧАННЯ МЕДИЧНОЇ ДОПОМОГИ НА ДОГОВІРНИХ (КОНТРАКТНИХ) УМОВАХ (1) Розробка механізмів договірної оплати медичних послуг Визначення критеріїв відбору постачальника для закупки медичних послуг за громадські кошти на основі ціна/якість Розробка і затвердження типових чи примірних форм договорів для закупівлі медичних послуг на рівні первинної та вторинної і третинної медичної допомоги Зміна організаційно-правового статусу медичних закладів з бюджетних установ на державні (комунальні) некомерційні медичні підприємства Запровадження механізму стратегічних закупівель медичних послуг на договірній основі
ПЕРЕХІД ВІД АДМІНІСТРАТИВНО-КОМАНДНОЇ МОДЕЛІ УПРАВЛІННЯ МЕДИЧНИМ ОБСЛУГОВУВАННЯМ ДО ПОСТАЧАННЯ МЕДИЧНОЇ ДОПОМОГИ НА ДОГОВІРНИХ (КОНТРАКТНИХ) УМОВАХ (2) Перехід від постатейного фінансування медичних організацій до їх фінансування (оплати послуг) залежно від обсягу і структури наданих медичних послуг Запровадження сучасних, спрямованих на ефективний розподіл ресурсів, методик Запровадження системи оплати праці лікарів, середнього медичного та допоміжного персоналу закладів (підрозділів) з врахуванням об’єму та якості їх роботи Перегляд діючих нормативних актів (наказів Міністерства охорони здоров я, постанов Уряду та ін.), що стримують або перешкоджають реформуванню галузі
ЗМІЦНЕННЯ ФІНАНСОВОЇ БАЗИ ОХОРОНИ ЗДОРОВ’Я (1) На першому етапі внести зміни до Бюджетного кодексу України, законів про місцеве самоврядування та про місцеві державні адміністрації та покласти на регіональні органи управління охорони здоров’я функції управління консолідованими на рівні регіону бюджетними ресурсами і закупівлю на договірній основі медичних послуг
ЗМІЦНЕННЯ ФІНАНСОВОЇ БАЗИ ОХОРОНИ ЗДОРОВ’Я (2) На другому етапі, за наявності макроекономічних умов, прийняти Закон України „Про обов’язкове соціальне медичне страхування” з запровадженням або цільового внеску, або виділення відповідної квоти в єдиному соціальному внеску на потреби соціального медичного страхування Ввести цільовий податок на тютюнові вироби і алкоголь («податок на гріх») або виділення цільової частки в складі акцизного збору на ці товари для потреб охорони здоров я (а можливо, повернутися до монополії держави?)
УЗГОДЖЕННЯ ОБСЯГІВ ДЕРЖАВНИХ ГАРАНТІЙ ЩОДО НАДАННЯ МЕДИЧНОЇ ДОПОМОГИ З ФІНАНСОВИМИ РЕСУРСАМИ СИСТЕМИ ОХОРОНИ ЗДОРОВ’Я Визначення і затвердження пріоритетів охорони здоров’я, виходячи з обґрунтованих медико-санітарних потреб населення, вартості та ефективності медичних втручань Визначення і затвердження базового пакету медичних послуг, що мають надаватися громадянам безоплатно за рахунок громадських джерел фінансування Законодавче визначення форм і розмірів участі населення у витратах на покриття вартості медичної допомоги Перегляд норми 49 статті Конституції щодо повної безплатності медичної допомоги в державних і комунальних медичних закладах
Потрібно остаточно з’ясувати! Cт. 49. У державних та комунальних закладах охорони здоров’я медична допомога надається безоплатно; існуюча мережа таких закладів не може бути скорочена. Ст. 95. Виключно законом про Державний бюджет України визначаються будь-які видатки держави на загальносуспільні потреби, розмір і цільове спрямування цих видатків.
ФОРМУВАННЯ СИСТЕМИ ЗАБЕЗПЕЧЕННЯ І ПІДТРИМКИ ЯКОСТІ МЕДИЧНОЇ ДОПОМОГИ Створення організованої системи управління якістю медичної допомоги Створення Національного інформаційного центру клінічної епідеміології, біостатистики, “доказової медицини” та стандартизації Запровадження обов’язкового ліцензування усіх медичних закладів незалежно від форми їх власності Адаптація або розробка у відповідності до міжнародних вимог та запровадження стандартів діагностики та лікування, організації надання медичної допомоги (клінічні керівництва) на основі науково-обґрунтованої медичної практики
ЗДІЙСНЕННЯ АКТИВНОЇ КАДРОВОЇ ПОЛІТИКИ Розробка науково обґрунтованих прогнозів потреб у медичних кадрах різних спеціальностей з урахуванням напрямків і темпів структурних і функціональних перетворень в системі охорони здоров’я України Забезпечення підготовки випереджаючими темпами спеціалістів для первинної ланки охорони здоров’я Створення системи підготовки спеціалістів в галузі управління – менеджерів, економістів, аналітиків Розробка системи заходів соціального захисту, передусім системи перепідготовки спеціалістів, що можуть вивільнятися внаслідок скорочення штатів
УПРАВЛІННЯ ПЕРЕТВОРЕННЯМИ В ГАЛУЗІ ОХОРОНИ ЗДОРОВ’Я Покладення на Міністерство охорони здоров'я України функції здійснення політики щодо реалізації стратегії реформування галузі, проведення стратегічного аналізу, прогнозування і моніторингу перетворень (Інститут стратегічного розвитку системи громадського здоров’я) Організація проведення роз’яснювальної роботи серед населення і медичних робітників щодо цілей і змісту реформ (громадські слухання, колегії, ради)
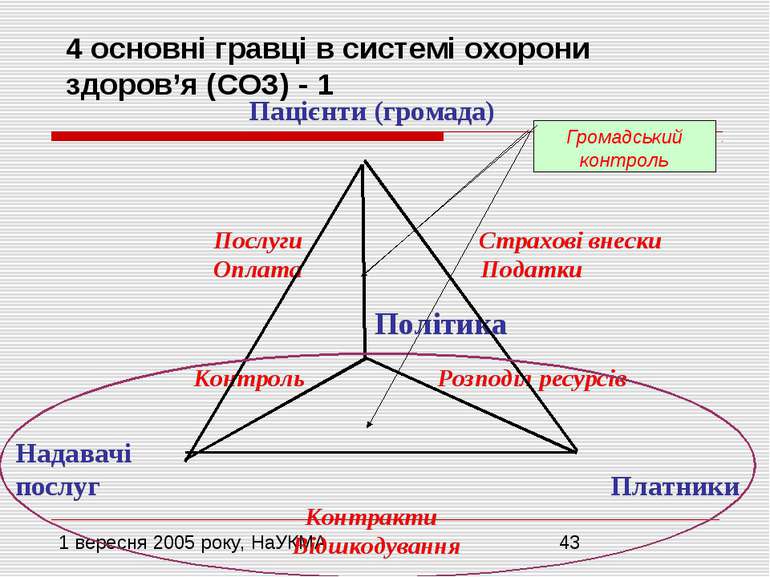
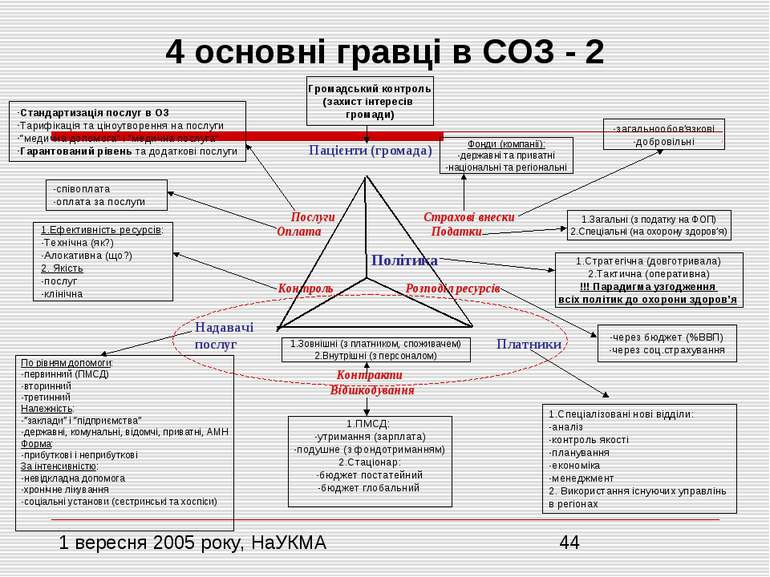
4 основні гравці в СОЗ - 2 Стандартизація послуг в ОЗ Тарифікація та ціноутворення на послуги “медична допомога” і “медична послуга” Гарантований рівень та додаткові послуги -співоплата -оплата за послуги 1.Ефективність ресурсів: Технічна (як?) Алокативна (що?) 2. Якість -послуг -клінічна Громадський контроль (захист інтересів громади) По рівням допомоги: -первинний (ПМСД) -вторинний -третинний Належність: -”заклади” і “підприємства” -державні, комунальні, відомчі, приватні, АМН Форма: -прибуткові і неприбуткові За інтенсивністю: -невідкладна допомога -хронічне лікування -соціальні установи (сестринські та хоспіси) 1.Зовнішні (з платником, споживачем) 2.Внутрішні (з персоналом) 1.ПМСД: -утримання (зарплата) -подушне (з фондотриманням) 2.Стаціонар: -бюджет постатейний -бюджет глобальний -загальнообов’язкові -добровільні Фонди (компанії): -державні та приватні -національні та регіональні 1.Загальні (з податку на ФОП) 2.Спеціальні (на охорону здоров’я) -через бюджет (%ВВП) -через соц.страхування 1.Спеціалізовані нові відділи: -аналіз -контроль якості -планування -економіка -менеджмент 2. Використання існуючих управлінь в регіонах 1.Стратегічна (довготривала) 2.Тактична (оперативна) !!! Парадигма узгодження всіх політик до охорони здоров’я
Середовище реформування СОЗ У рамках системи ОЗ Люди Збір податків Розподіл ресурсів Оплата за послуги Надання послуг Поза системою ОЗ Економічний розвиток Податкова політика Інституційний контекст Культуральні чинники Цінності
Зазвичай дуже важко сформулювати: що є СОЗ та яка вона має бути Коли? “що є” “що має бути” ?
Але основне – хто? Розробляти і впроваджувати реформу можуть тільки ті, хто розділяє її ідеологію і бачить кінцеву мету Держава, громада, пацієнт з однієї сторони - коаліції професійних медиків, науковців, лікарень та фармацевтичних компаній, страховики, з іншої - мають різну мету Немає, і не з’являться швидко, кадри (управлінці, юристи, економісти, аналітики) для впровадження змін Скільки коштують і звідки беруться професіонали, що поділяють ідеологію рефоpм?
Резюме Системи ОЗ важко піддаються реформуванню, оскільки будь-яка реформа змінює потоки доходів та працевлаштування, а отже породжує лобі, спрямоване на протидію змінам Не маючи чіткості у визначенні цілей та їхньої пріоритетності, такий опір важко подолати, а оцінка успіху стає складною. Перешкодою для оцінки є те, що у разі виявлення невдач, можуть виникати політичні ускладнення
“Немає справи, влаштування якої було би важчим, проведення небезпечнішим, а успіх сумнівнішим, ніж зміна старих порядків новими” Н.Макіавелі
Схожі презентації
Категорії