Презентація на тему:
біохімія печінки - проба
Завантажити презентацію
біохімія печінки - проба
Завантажити презентаціюПрезентація по слайдам:
Основні функції печінки Підтримка постійної концентрації поживних речовин у крові; Екскреторна (виділення із жовчю холестерину, ЖК, продуктів порфіринового обміну, чужорідних сполук) Детоксикація екзо- і ендогенних токсинів Синтез білків, ліпопротеїнів плазми крові, креатину, 25-оксихолекальциферолу, гему, холестерину, сечовини, жовчних кислот Депонування заліза, інших металів, вітамінів А, Д, Е, В12, фолієвої кислоти
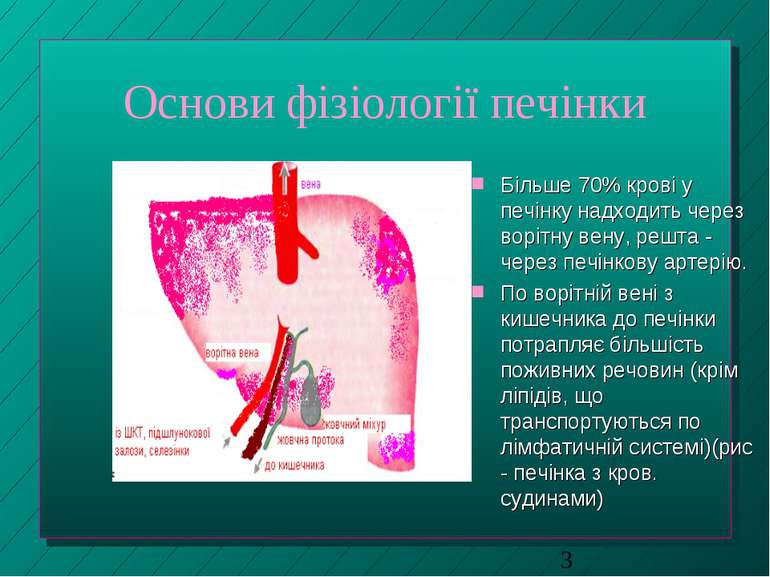
Основи фізіології печінки Більше 70% крові у печінку надходить через ворітну вену, решта - через печінкову артерію. По ворітній вені з кишечника до печінки потрапляє більшість поживних речовин (крім ліпідів, що транспортуються по лімфатичній системі)(рис - печінка з кров. судинами)
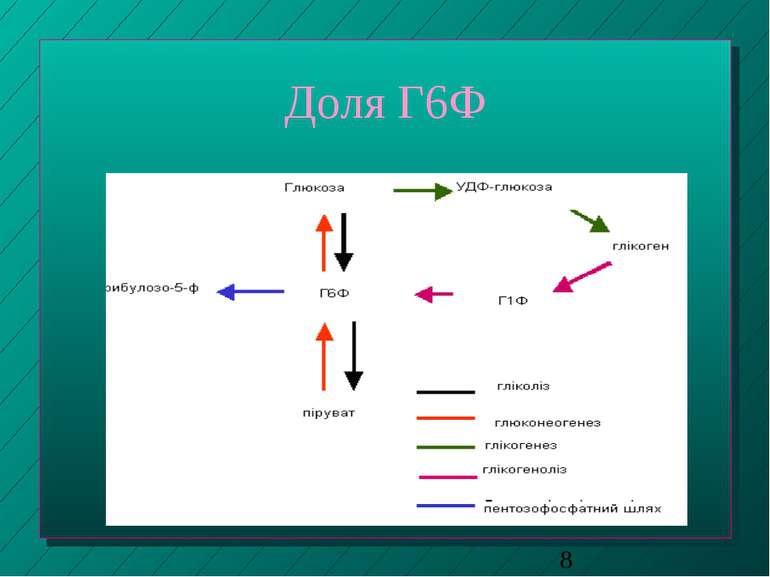
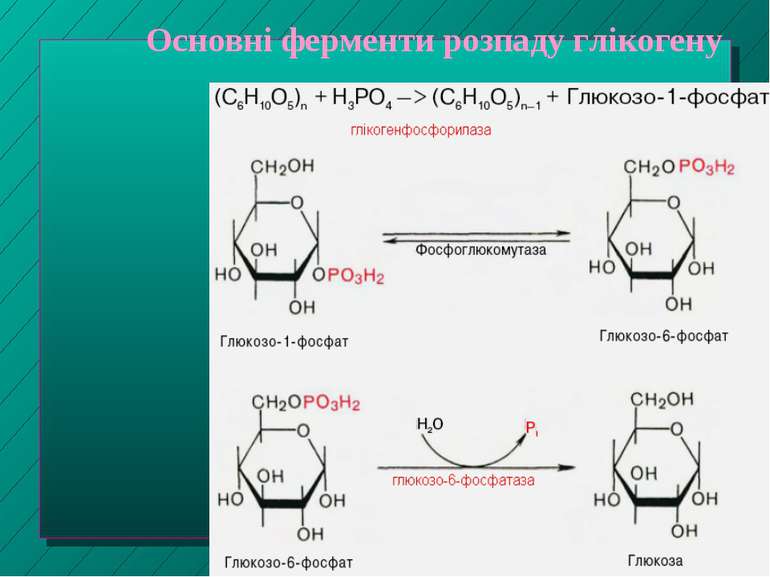
Роль печінки у вуглеводному обміні Регуляція синтезу і розпаду глікогену, що депонується у печінці Інші функції, пов язані з перетвореннями глюкозо-6-фосфату Глюконеогенез - утворення глюкози з лактату (напр., після інтенсивного м язового навантаження) гліцерину та амінокислот (зокрема, у проміжках між споживанням їжі)
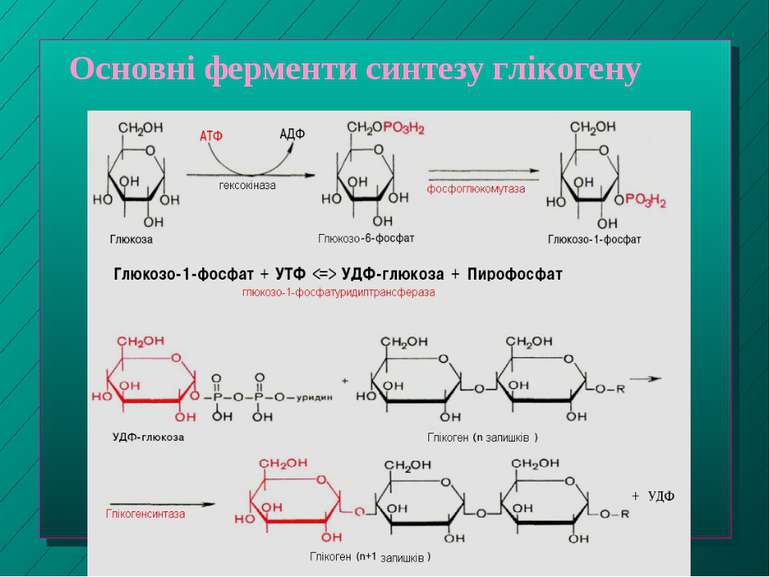
Глюкозо-6-фосфат (Г-6-Ф) - ключовий проміжний продукт обміну вуглеводів Утворюється з глюкози, фруктози чи галактози під впливом ферментів гексо- та глюкокінази (у присутності Mg 2+) глюкоза + АТФ Г-6-Ф + АДФ Міститься у гепатоцитах, не виходячи із клітин у кров Глюкокіназа характерна лише для гепатоцитів. Вона має строгу субстратну специфічність щодо глюкози й є в 10 разів активнішою за гексокіназу Подальші перетворення Г-6-Ф залежать від потреб печінки й всього організму
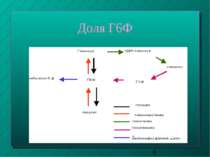
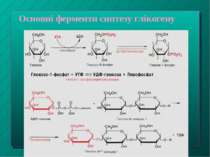
Перетворення Г-6-Ф Синтез глікогену (глікогенез) - при підвищенні вмісту цукру у крові (норма - 3,33 - 5,55 моль/л) Перетворення на глюкозу (глюкогенез) - при зниженні цього показника* Надлишок Г-6-Ф, не використаний на гліко- чи глюкогенез, розщеплюється шляхом гідролізу до пірувату й далі - до ацетилкоферменту А; останній йде на синтез жирних кислот, жирів та холестерину Подальший розпад Г-6-Ф через цикл Кребса до СО2 і Н2О постачає клітинам печінки енергію Окислення Г-6-Ф в печінці у пентозофосфатному циклі - з утворенням НАДФН, необх. для відновлювальних синтезів у цитоплазмі і для реакцій мікросомального окислення. Пентозофосфати йдуть на синтез нуклеотидів та нуклеїнових кислот (наступний слайд)
Дослідження вуглеводної функції печінки Метод галактозного навантаження Визначення вмісту у сироватці крові молочної, піровіноградної кислот та низки інших проміжних продуктів обміну вуглеводів.
Дослідження вуглеводного обміну. Толерантність організму до глюкози. Дослідження вуглеводного обміну у клініці починають з аналізу сечі на наявність цукру та кетонових тіл, а також визначають вміст глюкози у крові. Толерантність організму до глюкози визначають за глікемічними кривими при цукровому навантаженні. Суть проби цукрового навантаження: у пацієнта натще визначають рівень глюкози у крові, потім дають йому випити розчин глюкози ( 1 г/кг маси тіла у 200 мл теплої води) і через кожні 0,5 годин визначають рівень глюкози у крові. При оцінці побудованих глікемічних кривих звертають увагу на час максимального підйому, висоту цього підйому й час повертання концентрації глюкози до вихідного рівня. Для оцінки глікемічних кривих введено кілька показників, із яких найважливішим є коефіцієнт Бодуена: де А – рівень глюкози в крові натощак; В - максимальний вміст глюкози в крові після навантаження глюкозою. В нормі цей показник складає біля 50 %. Значення, що перевищують 80%, свідчать про серйозне порушення обміну вуглеводів Після вживання їжі спостерігається тимчасова гіперглікемія (збільшення вмісту глюкози у крові), яка не перевищує 8,4 ммоль/л ; при цьому рівень глюкози знижується вже через 1,5-2 години. При порушеннях вуглеводного обміну ( цукровий діабет, стероїдний діабет) аліментарна гіперглікемія перевищує цей показник і є більш тривалою, тобто має місце пониження толерантності до глюкози
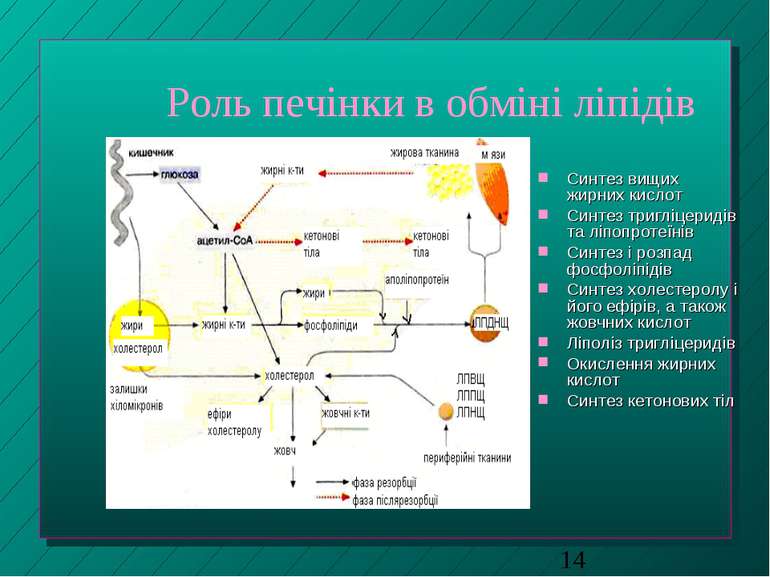
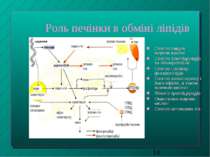
Роль печінки в обміні ліпідів Синтез вищих жирних кислот Синтез тригліцеридів та ліпопротеїнів Синтез і розпад фосфоліпідів Синтез холестеролу і його ефірів, а також жовчних кислот Ліполіз тригліцеридів Окислення жирних кислот Синтез кетонових тіл
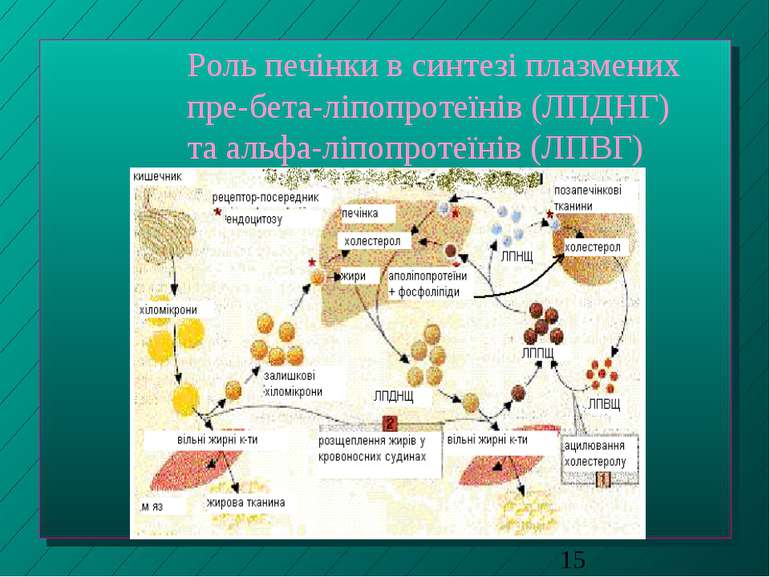
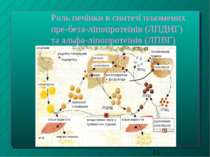
Роль печінки в синтезі плазмених пре-бета-ліпопротеїнів (ЛПДНГ) та альфа-ліпопротеїнів (ЛПВГ)
Синтез фосфоліпідів Необхідні компоненти нейтральних жирів - гліцерин, жирні кислоти; неорганічний фосфат і азотисті основи - напр., холін у випадку фосфатидилхоліну. При недостачі останніх - жирова інфільтрація печінки внаслідок відкладання в органі нейтрального жиру, яка надалі може спричинити розвиток жирової дистрофії печінки Ліпотропні речовини (напр., метіонін) сприяють утворенню холіну і застосовуються для лікування подібних станів. На цьому грунтується доцільність вживання при зазначених патологіях сиру - він містить білок казеїн, багатий на залишки метіоніну
Синтез холестеролу (Х) Синтезується із ацетил-КоА Частина новосинтезованого Х виділяється у складі жовчі; інша частина перетворюється на жовчні кислоти (ЖК) або застосовується у позапечінкових тканинах на синтез стероїдних сполук, зокрема, гормонів В нормі Х, що нерозчинний у воді, тримається у жовчі в розчиненому стані через присутність в ній ЖК та фосфатидилхоліну, які утворюють мішані міцели При нестачі ЖК та фосфатидилхоліну (або при надлишковому вмісті Х) Х випадає у осад і сприяє утворенню жовчних каменів.
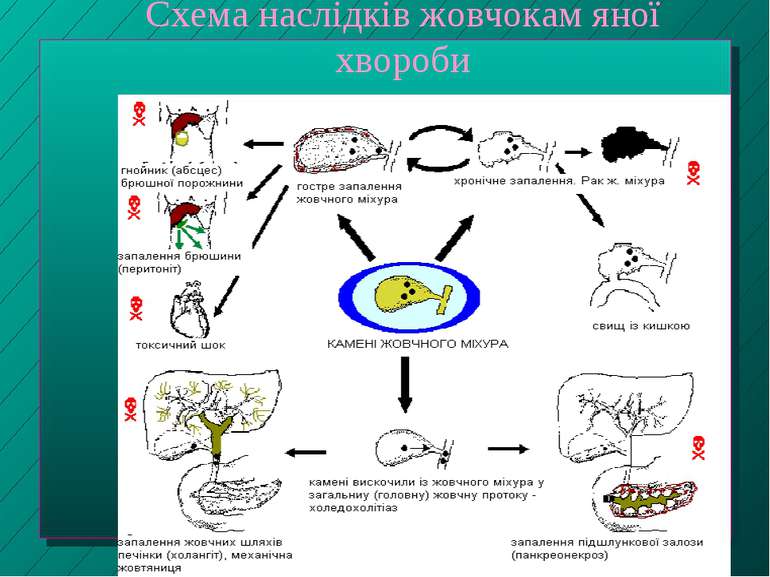
Жовчні камені 80% - холестеролові й мішані; 20% - пігментні Холестеролові й мішані камені містять понад 50% моногідрату холестеролу, додатки Са-солей, жовчних пігментів, білків, жирних кислот Пігментні камені складаються головним чином з Са-білірубінату і містять менше 20% холестеролу
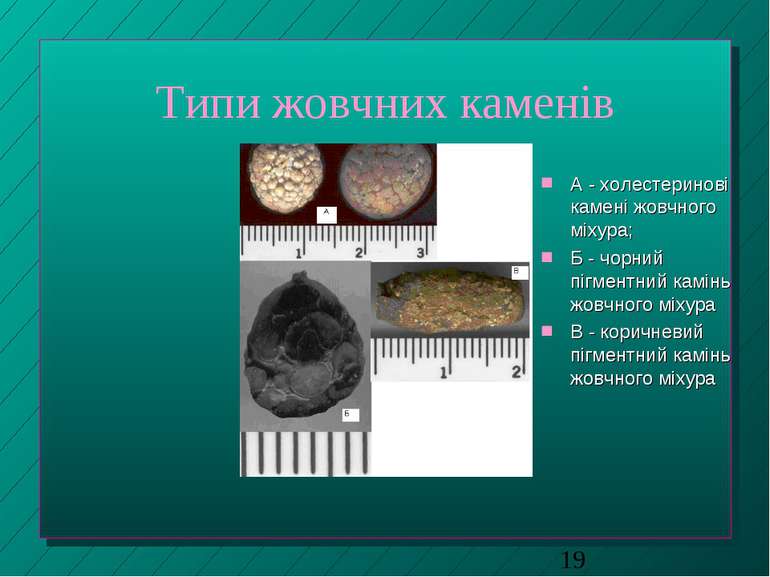
Типи жовчних каменів А - холестеринові камені жовчного міхура; Б - чорний пігментний камінь жовчного міхура В - коричневий пігментний камінь жовчного міхура
Властивості жовчних каменів Розміри каменів - від пісчинок до кількох см Можуть бути міцними або у вигляді “замазки” Поверхня - гладенька або із тріщинами чи шипами Камені мають внутрішнє ядро, що складається із білка і забарвлене жовчним пігментом; воно оточене шарами холестеролу й білірубінату Са, які чергуються. Найчастіше жовчні камені утворюються у жовчному міхурі (т. зв. калькульоз жовчного міхура, або холелітіаз), рідше - у жовчних протоках печінки - холедохолелітіаз.
Механізми утворення холестеролових каменів 1 стадія: утворення літогенної жовчі Зростання секреції Х в жовч (причини - надлишкове потрапляння Х із їжею, вживання низки ліків; зростання активності бета-окси-бета-метилглутарил-КоА-редуктази - швидкістьлімітуючого ферменту біосинтезу Х в печінці; зростання поглинання печінкою Х з крові) генетичні дефекти у контролі секреції Х порушення перетворення в печінці Х на жовчні кислоти, що збільшує відношення Х/ ЖК, за яким оцінюють літогенність жовчі порушення ентерогепатичної циркуляції ЖК (напр., при при захворюваннях кишечника, резекції) зменшення активності 7-альфа-холестерол-гідроксилази печінки - швидкістьлімітуючого ферменту синтезу первинних ЖК зменшення пулу ЖК через посилене переміщення ЖК з тонкого кишечника у товстий
Механізми утворення холестеролових каменів 2 стадія: нуклеація Сильно зростає у літогенній жовчі Відбувається внаслідок дії факторів пронуклеації (муцин, деякі немуцинові глікопротеїни) або через дефіцит факторів антинуклеації (аполіпопротеїни АІ і АІІ, ін.) Результатом є наступне утворення кристалів
Механізми утворення холестеролових каменів 3 стадія: порушення моторної функції жовчного міхура Якщо жовчний міхур випорожнює всю літогенну чи кристалвмісну жовч повністю, камені неспроможні рости Високий відсоток пацієнтів з каменями мають відхилення у випорожненні жовчного міхура Порушення моторної функції жовчного міхура часто виявляються при вагітності і щезають після народжування
Інші фактори, що сприяють формуванню жовчних каменів Холестеролові й мішані камені Демографічні й генетичні фактори (часто зустрічаються у індіанців Північної Америки, Чілі, рідше - в Азії, Японії; є спадкові випадки) Втрата ваги (мобілізується Х тканин, що веде до зростання секреції у жовч Х - у 10-20% людей із швидкою втратою ваги через дуже низькокалорійну дієту) Надлишок жіночих статевих гормонів (естрогени стимулюють печінкові рецептори до ліпопротеїнів і збільшують поглинання харчового Х) Похилий вік (зростає секреція Х в жовч; знижується пул ЖК; порушення моторної функції жовчного міхура) тривале парентеральне травлення первинний біліарний цироз, хронічний внутрішньопечінковий холестаз пошкодження спинного мозку
Інші фактори, що сприяють формуванню жовчних каменів Пігментні камені Демографічні й генетичні фактори ( більше випадків у мешканців Азії, зокрема, в сільській місцевості); хронічний гемоліз (зі зростанням кон югованого білірубіну в жовчі) з одночасною декон югацією надлишку розчинного моно- і диглюкуроніду білірубіну - спонтанною чи опосередкованою активністю бета-глюкуронідази алкогольний цироз хронічна інфекція жовчовивідного тракту, паразитарна інвазія (також пов язані зі зростанням активності бета-глюкуронідази) похилий вік
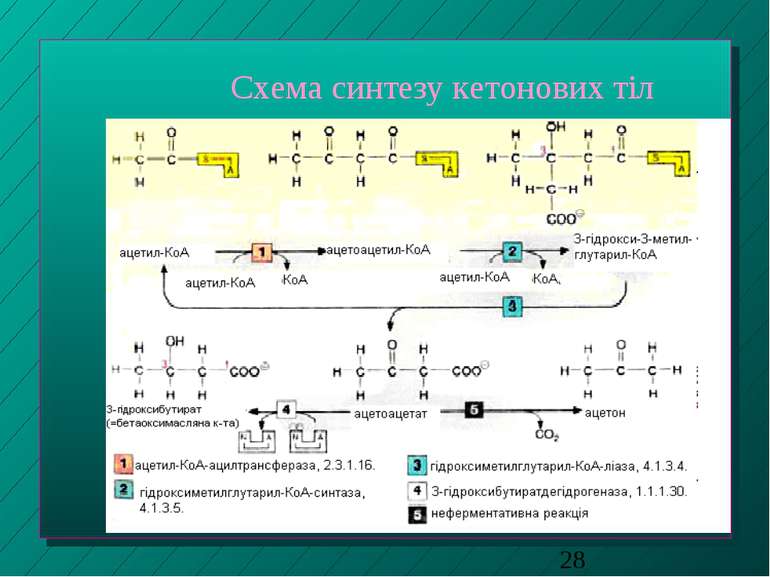
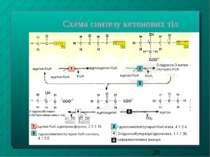
Утворення кетонових тіл Кетонові тіла - це ацетооцтова, бета-оксимасляна кислоти й ацетон Утворюються лише в печінці з ацетил-КоА Норма вмісту кетонових тіл у плазмі крові - не більше 30 мг/л З печінки током крові доставляються у інші тканини, зокрема, у мозок, м язи, міокард, нирки, де (але не в печінці!!!) окислюються за участю відповідних ферментів При тривалому голодуванні кетонові тіла стають для цих органів, зокрема, для мозку, основним джерелом енергії Фізіологічний кетоз - збільшення рівня кетонових тіл у плазмі крові при голодуванні до 2 ммоль/л Патологічний кетоз - при важких формах цукрового діабету, до 20-30 ммоль/л Причини кетозів - посилена мобілізація жирних кислот із депо із супутнєю недостачею оксалоацетату, внаслідок чого ацетил-КоА не включається у цикл Кребса, а використовується на синтез кетонових тіл
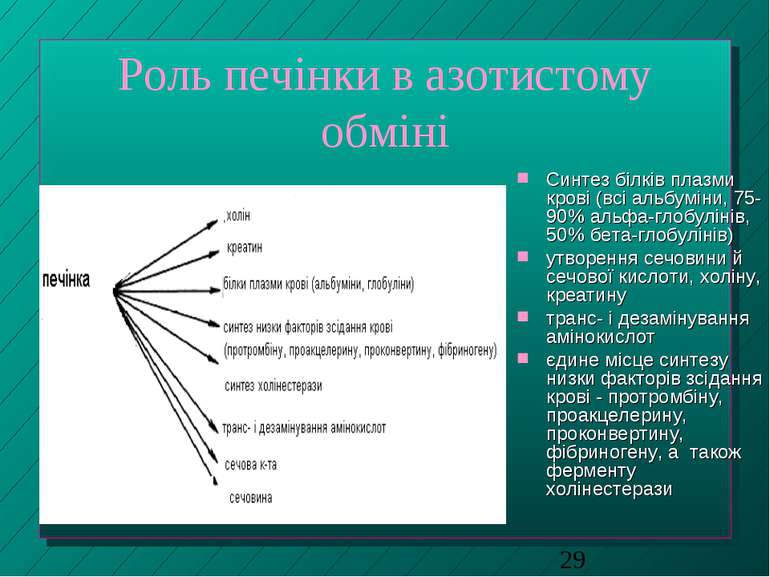
Роль печінки в азотистому обміні Синтез білків плазми крові (всі альбуміни, 75-90% альфа-глобулінів, 50% бета-глобулінів) утворення сечовини й сечової кислоти, холіну, креатину транс- і дезамінування амінокислот єдине місце синтезу низки факторів зсідання крові - протромбіну, проакцелерину, проконвертину, фібриногену, а також ферменту холінестерази
Деякі аспекти азотистого обміну в печінці в умовах патологічних станів Зниження синтезу білків (у тому числі й білків плазми крові, що спричиняє зниження онкотичного тиску плазми крові, розвиток набряків). Діагностично важливі білки - плазматичні трансферин, альбумін, протромбін, холінестераза. Зростання вмісту в крові й сечі вільних амінокислот внаслідок порушення процесів їх дезамінування (норма - 2,9-4,3 ммоль/л; при тяжких ураженнях печінки - до 21 ммоль/л - аміноацидурія) При захворюваннях печінки, за яких в гепатоцитах знижується вміст АТФ, порушується енергозалежний процес синтезу сечовини (фермент заключної стадії цього процесу - аргіназа - є виключно у печінці). Діагностичне значення - показник N сечовини до аміноазоту; норма - 2:1; тяжкі патології - 1:1. При голодуванні менш функціонально важливі білки печінки розпадаються, а з амінокислот синтезуються більш необхідні За недостатнього надходження замінних амінокислот із їжею вони також синтезуються у печінці.
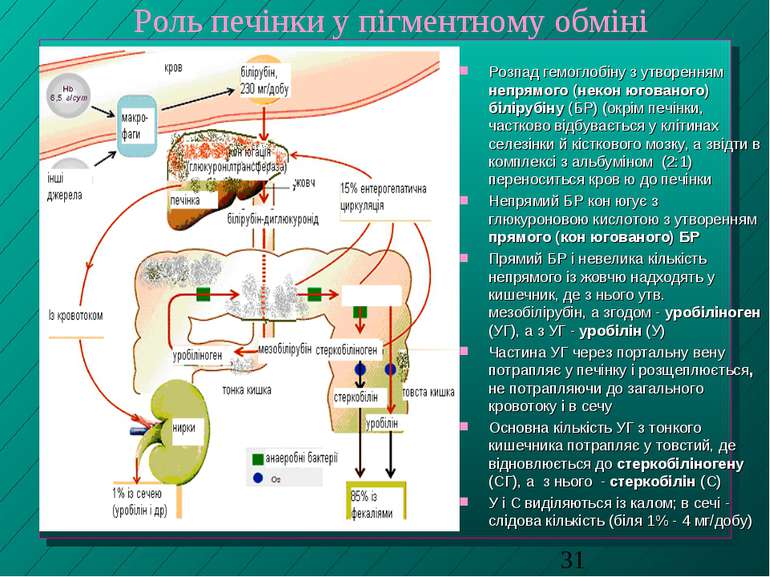
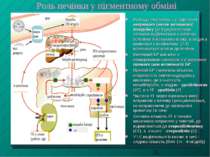
Роль печінки у пігментному обміні Розпад гемоглобіну з утворенням непрямого (некон югованого) білірубіну (БР) (окрім печінки, частково відбувається у клітинах селезінки й кісткового мозку, а звідти в комплексі з альбуміном (2:1) переноситься кров ю до печінки Непрямий БР кон югує з глюкуроновою кислотою з утворенням прямого (кон югованого) БР Прямий БР і невелика кількість непрямого із жовчю надходять у кишечник, де з нього утв. мезобілірубін, а згодом - уробіліноген (УГ), а з УГ - уробілін (У) Частина УГ через портальну вену потрапляє у печінку і розщеплюється, не потрапляючи до загального кровотоку і в сечу Основна кількість УГ з тонкого кишечника потрапляє у товстий, де відновлюється до стеркобіліногену (СГ), а з нього - стеркобілін (С) У і С виділяються із калом; в сечі - слідова кількість (біля 1% - 4 мг/добу)
Непрямий і прямий білірубін: Для визначення БР у крові застосовують реакцію з діазореактивом, в результаті якої утворюється продукт рожево-червоного кольору Cуть методів визначення білірубіну, зоснованих на реакції з діазореактивом: БР при взаємодії з діазотованою сульфаніловою кислотою утворює азобілірубіновий комплекс рожево-пурпурного кольору. Інтенсивність забарвлення пропорційна вмісту БР у сироватці крові. Непрямий білірубін - це некон югований БР: він утворює з діазореактивом забарвлені продукти лише при додаванні спирту, який звільнює БР із комплексу з альбуміном (непряма реакція), оскільки переважна частина некон югованого БР зв язана із білком плазми крові Кон югований білірубін є прямим, оскільки утворює забарвлені продукти з діазореактивом одразу (пряма реакція) Непрямий некон югований БР поганорозчинний у воді, легко адсорбується на білках плазми, не може долати нирковий бар єр, є токсичним для головного мозку. Визначення вмісту загального БР та його фракцій використовують для диференційної діагностики жовтяниць різної етіології
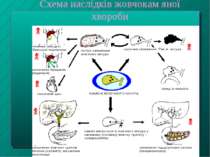
Типи жовтяниць: патологічні Гемолітична - спричинена посиленим розпадом еритроцитів і гемоглобіну. Непрямий білірубін, що утворюється в надлишку, не встигає кон югувати. В плазмі крові зростає загальний БР за рах. непрямого; в калі - надлишок С, а в сечі - У Печінкова - спричинена деструкцією гепатоцитів, через що порушується екскреція прямого БР в жовчні капіляри, і він надходить безпосередньо у кров. В плазмі крові зростає прямий і непрямий БР, порушується здатність гепатоцитів утилізувати УГ, через що він з являється у загальному кровотоці і в сечі Обтураційна - спричинена механічним порушенням жовчовиділення. У плазмі крові зростає прямий БР, в меншому ступені - непрямий; знижується вміст С у калі (повна відсутність - ахолічний стул). Вихід кон югованого, добре розчинного у воді БР надає сечі кольору пива.
Типи жовтяниць: спадкові Пов язані з недостатністю низки ферментів Жовтяниця при синдромі Жильбера-Мейленграхта - гетерогенна група зрушень, спричинених як блокуванням синтезу УДФ-глюкуронілтрансферази - фермента. що відповідає за кон югацію БР, так і порушенням здатності гепатоцитів до поглинання БР із крові (в останньому випадку - абсорбційна жовтяниця) Жовтяниця при синдромі Криглера-Найяра - спричинена недостатністю синтезу УДФ-глюкуронілтрансферази (кон югаційна жовтяниця) Синдроми Дабіна-Джонсона і Ротора - порушення екскреції БР з гепатоцитів у жовч (екскреційна жовтяниця)
Типи жовтяниць: жовтяниці новонароджених Фізіологічна - пояснюється посиленим розпадом гемоглобіну та тимчасовою недостатністю функцій печінки (зокрема, недостатність ферменту кон югації БР - УДФ-глюкуронілтрансферази). Виявляється у 80% новонароджених, розвивається на 2-3- день життя, щезає - через 1-2 тижні Гемолітична - в основі - гемолітичний процес, що виникає ще до народження через наявність резус-фактору у плода і його відсутність у матері. Фетальний гепатит - вроджений, виникає ще на 4-му місяці внутрішньоутробного розвитку. В його утворенні відіграють роль: вірусні інфекції ( ЦМВ, простий герпес, ін.), бактеріальні інфекції (стафілококи, стрептококи, вродж. сифіліс, ін.), інвазія простішими (токсоплазмоз), токсичні речовини
Схожі презентації
Категорії