Презентація на тему:
Інфекції
Завантажити презентацію
Інфекції
Завантажити презентаціюПрезентація по слайдам:
Тема: Основні групи інфекційних захворювань та способи їх поширення Мета: розглянути основні групи інфекційних захворювань та способи їх поширення Тип уроку: засвоєння нових знань Учень повинен: Назвати основні групи інфекційних захворювань Назвати способи їх поширення Обладнання: робочий зошит, підручник
Інфекція або Заражування — стан, коли в організм потрапляє чужорідний агент (бактерія, грибок, найпростіші або вірус), який розмножується і здійснює хвороботворний ефект. Інфекційний процес – це історично сформована взаємодія сприйнятливого людського організму та патогенного мікроорганізму в певних умовах зовнішнього і соціального середовища з виникненням явного чи прихованого патологічного процесу. З біологічної точки зору – інфекційний процес – це різновид паразитизму. Інфекційна хвороба – це крайній ступень прояву інфекційного процесу.
Епідемія – це масове розповсюдження інфекційних захворювань людини в будь-якій місцевості чи країні, що значно перевищує звичайний рівень захворюваності. Пандемія – епідемія, що охоплює більшу частину населення країни, групи країн, континенту. Епідемічний процес – безперервний ланцюг послідовно виникаючих та взаємозв’язаних інфекційних станів (хворі, носії), що проявляється у вигляді епідемічних вогнищ з хворими та носіями. Епідемічне вогнище – це місце перебування джерела інфекції з оточуючою його територією в тих межах, в яких воно може передавати хворобу. Протікання епідемічного процесу залежить від наявності слідуючих факторів: Джерело інфекції. Механізму передачі. Сприятливості населення. При відсутності будь-якої ланки неможливий розвиток епідемії.
Періоди при розвитку інфекційного процесу: Інкубаційний період (особливістю такого періоду є те, що ознаки захворювання проявляються не відразу після зараження, а через певний прихований, інкубаційний період. Такий період може тривати від кількох годин до кількох днів (дифтерія) і навіть тижнів (черевний тиф). Протягом інкубаційного періоду відбувається розмноження й нагромадження мікробів та їхніх отрут, підвищення реактивності організму до збудника), Період провісників хвороби, або як ще його називають – продромальний період (характеризується наявністю деяких загальних ознак захворювання: невеликим підвищенням температури, загальним нездужанням тощо), Період розпалу хвороби (у такий період, інфекційний процес досягає високої інтенсивності, тримається на цьому рівні певний час, що є неоднаковим при різних захворюваннях), Період реконвалесценції, тобто одужання (при сприятливих умовах перебігу, така хвороба переходить у стадію одужання, першою ознакою чого є спадання температури, поліпшення загального самопочуття і т.п. При багатьох інфекційних захворюваннях клінічне одужування не збігається за часом зі звільненням інфікованого організму від збудника хвороби).
Інфекційне захворювання в більшості випадків починається гостро (протягом 1-3 діб) або підгостро (протягом 7 днів). Як правило, на ранніх стадіях багато інфекційні хвороби за своїми проявами схожі. При інфекційному захворюванні з’являються ознаки інтоксикації – підвищення температури тіла, лихоманка, порушення з боку нервової системи (головний біль, запаморочення, важкість в голові, нудота і т. п.), загальна слабкість, почуття ломоти у всьому тілі і особливо в суглобах. По мірі одужання вираженість проявів інфекційної інтоксикації зменшується. Інфекційне захворювання відрізняє швидка зміна різних симптомів: поява одних і зникнення або збільшення вираженості інших протягом захворювання.
По мірі розвитку хвороби картина прояснюється: з’являються ознаки переважного ураження будь-яких органів (або органа), що дає можливість класифікувати дане захворювання. Висип на шкірі або на видимих слизових оболонках при інфекційних захворюваннях, на відміну від висипки при шкірних захворюваннях, з’являється на тлі ознак загальної інтоксикації. Лімфатичні вузли реагують на збудника інфекції помітним збільшенням і хворобливістю при прощупуванні. У більшості випадків ускладнення, що виникають при інфекційному захворюванні, наприклад інфекційно-токсичний шок, ниркова та печінкова недостатність, міокардит, інфекційна енцефалопатія і т. п., не зачіпають органи, уражені при даній хвороби, але можуть представляти безпосередню загрозу для життя хворого.
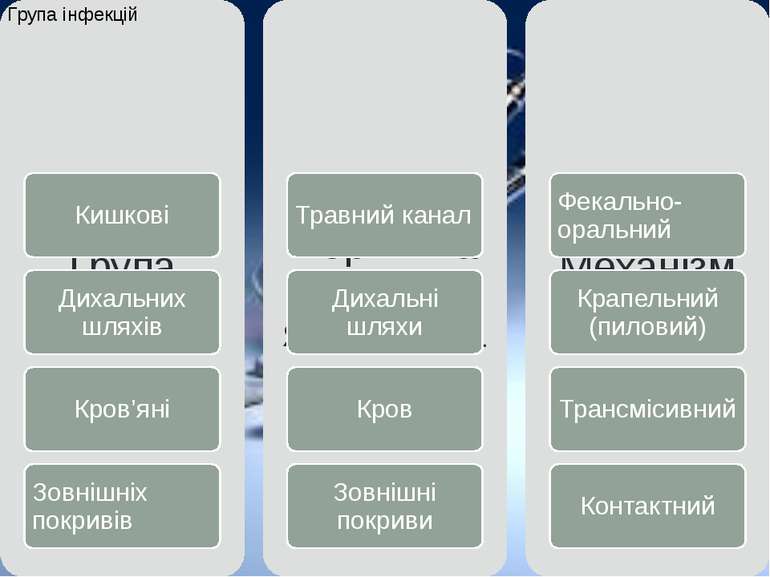
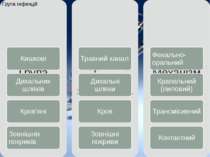
Кишкові інфекції – група інфекцій, що викликає захворювання травного тракту з основними клінічними проявами, такими як підвищення температури тіла, пронос, блювання. До кишкових інфекцій відносяться такі небезпечні захворювання як черевний тиф, дизентерія, харчові токсикоінфекції, сальмонельоз, ботулізм, гастроентероколіти. Всі ці захворювання виникають внаслідок вживання інфікованих харчових продуктів або води, які проникають в організм людини через брудні руки, продукти харчування. Кишкові інфекції поширені повсюдно навіть у розвинутих країнах, характеризуються високим рівнем захворюваності. Це одні з найчастіших інфекційних хвороб у дітей.
Черевний тиф (Typhus abdominalis) — гостра бактеріальна інфекція з фекально-оральним механізмом передачі, яка спричиняється сальмонелою черевного тифу, характеризується гарячкою переважно постійного типу, загальною інтоксикацією з розвитком загальмованості нервової діяльності аж до тифозного статусу, шкірною висипкою, збільшенням печінки, селезінки і ураженням лімфатичного апарату тонкої кишки. З часів Гіппократа аж до XIX століття тифом (від гр. «tyfos» - дим, туман, імла) називалися ті хвороби, які супроводжувалися гарячкою, затемненням свідомості і маренням. Таким чином, дуже довгий час під сукупною назвою "тиф" проходили такі захворювання, як ч.т і паратифи, епідемічний висипний, поворотний та інші тифи, септична чума, сепсис та ін. Тільки на початку XIX ст. накопичилися дані, як клінічні, так і морфологічні, що дали можливість виявити особливості перебігу різних форм "тифів". Протягом багатьох років лікарі різних країн відмічали особливості перебігу черевного тифу, однак достовірне комплексне описання Salmonella enterica клінічних проявів черевного тифу були зроблено французькими лікарями: Ш. Бретонне у 1826 р., а потім П. Луї у 1829 р., коли саме останній й запропонував сучасну назву хвороби.
Інкубаційний період від 7 до 30 днів, у середньому 10-14 днів. Тривалість інкубаційного періоду визначається багатьма факторами, але перш за все кількістю збудників, що потрапили в організм, їх вірулентністю, станом макроорганізму. Найкоротший період зустрічається при масивному зараженні, водному шляху передавання, при наявності тяжких фонових хвороб. У перебігу захворювань виділяють кілька періодів: У початковому періоді у більшості випадків захворювання починається поступово: підвищується температура, з'являється слабкість, підвищена стомлюваність, почуття розбитості, погіршується апетит, порушується сон. Практично усі симптоми на цьому етапі обумовлені дією ендотоксину. Саме через це відзначається наростаюча блідість шкіри, особливо обличчя, хоча при піднятті температури має відбуватися протилежне. Спазм поверхневих судин та розширення їх у внутрішніх органах призводить до поступового збільшення печінки та селезінки. Відбувається зниження АТ, брадикардія. Порушується правило Лібермейстера – на кожний градус вище 37°С частота серцевих скорочень збільшується не на 10-12, як при більшості випадків гарячки, а лише на 2-4 скорочення. Іноді може бути покашлювання, особливо при зміні положення тіла з горизонтального в вертикальне, що пов’язане з перенаповненням судин легень. Внаслідок повільного кровотоку та розширення судин ЦНС відбувається певний набряк мозку (токсична енцефалопатія), через який головний біль стає постійним, упорним, розлитим, що зростає у другій половині дня. З'являється порушення формули сну: сонливість вдень та безсоння вночі. Як правило, при цьому менінгеальні ознаки не виражені. На ранньому етапі перистальтика ще не порушена, але до кінця цього періоду відбувається затримка випорожнень, певне здуття живота.
Сильна слабкість змушує хворого залишатися в ліжку. Хворий поступово втрачає інтерес до навколишнього, неохоче відповідає на запитання, реакція його сповільнена, чітко видно загальмованість хворого, особливо при спробі встановити з ним словесний контакт. Початковий період закінчується, коли температура досягає максимуму, триває 4-7 днів. Період розпалу без лікування триває 2-3 тижні. Гарячка набуває стійкого постійного характеру на рівні 39-40°С без ознобу. Однак при прийомі жарознижуючих засобів може буде ремітуючою з невластивим типовому перебігу невеликим ознобом. Інтоксикація наростає до максимуму, буває іноді виражена аж до тифозного статусу. При тяжкому перебігу у хворого з'являється сплутаність свідомості ("затьмареність"), він нечітко орієнтується в навколишньому, марить, у нього може навіть виникнути психоз. Обличчя амімічне. У цих випадках хворий неспокійний, повністю дезорієнтований в навколишньому, іноді в нього з'являються галюцинації, агресивність - але все це відбувається в межах ліжка (на відміну від інших тифів – висипного, поворотного!). Іноді це називають "маячня бурмотіння" або «coma vigile - кома пильнування». Всі ознаки, що відбувалися протягом попереднього періоду, здобувають свого найбільшого розвитку. Артеріальний тиск може бути відчутно знижений. Якщо до цього була тільки відносна брадикардія, то вона може перейти у абсолютну. Тони серця приглушуються, може з'явитися систолічний шум на верхівці. У невеликого числа фізично розвинутого типу людей може появитися дікротія пульсу (пальпаторне відчуття додаткового пульсового удару зразу ж після основного). При інших інфекційних хворобах такий феномен не зустрічається. Над легенями прослуховується ослаблене дихання, поодинокі сухі хрипи. Шкіра та обличчя бліді. Шкіра суха на дотик через високу температуру.
Язик потовщений, на початку він покритий білим нальотом, але краї його та кінчик від нальоту вільні, тому чітко помітні відбитки зубів по краях. З 2-го тижня за відсутності догляду за порожниною рота він покривається чорним нальотом ("фулігінозний язик"). Закономірний метеоризм, збільшення печінки й селезінки. Типові запори. При перкусії правої ілеоцекальної ділянки відзначається відчутне укорочення перкуторного звуку – позитивний симптом Падалки. Цей симптом пов'язаний із значним правобічним мезентеріальним лімфаденітом. Можливі дизурічні проблеми. На шкіри починаючи з 8 дня хвороби можуть з'являтися у половини хворих розеольозний висип з типовою локалізацією: бічні поверхні живота, нижня частина грудної клітки, зрідка на передпліччях, шкірі на попереку. Представляють вони собою рожево-червоні або блідо-рожеві плями з чіткими контурами, до 1 см в діаметрі, зникають при натисканні, але тут же з'являються знову. Елементів небагато, елемент існує 3-5 днів. Нові розеоли можуть підсипати протягом гарячки. Висипання з геморагічним компонентом – ознака дуже тяжкого перебігу хвороби. З’являються органні ураження в залежності від преморбідного фону (легені, міокард, нирки, мозкові оболонки та ін.), що може призводити через виразність цих проявів до діагностичних помилок.
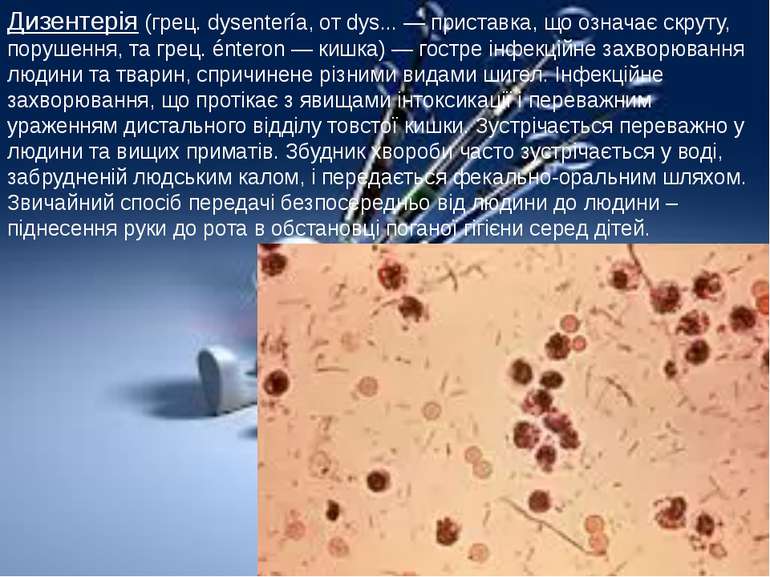
Дизентерія (грец. dysentería, от dys... — приставка, що означає скруту, порушення, та грец. énteron — кишка) — гостре інфекційне захворювання людини та тварин, спричинене різними видами шигел. Інфекційне захворювання, що протікає з явищами інтоксикації і переважним ураженням дистального відділу товстої кишки. Зустрічається переважно у людини та вищих приматів. Збудник хвороби часто зустрічається у воді, забрудненій людським калом, і передається фекально-оральним шляхом. Звичайний спосіб передачі безпосередньо від людини до людини – піднесення руки до рота в обстановці поганої гігієни серед дітей.
Симптоми: Інкубаційний період 2-3 дні. Хвороба починається гостро, з загального нездужання, відчуття застуди, слабкості, втрати апетиту. Температура тіла упродовж 6-7 годин підвищується до 38,5 -39,5 °C, з'являється нерізкий біль у лівій підвздошній ділянці, при дизентерії Зонне можлива блювота. З перших же годин захворювання з'являються рідкі випорожнення; спочатку вони складають тільки калові маси, через 12-20 год у них стає помітним слиз, а у частині випадків і кров у вигляді прожилків у слизу та у вигляді згустків. Стул частий - до 10-12 разів на добу протягом перших 2-3 днів хвороби; у пізніші строки захворювання з прямої кишки хворого може виділятися невелика грудка слизу з прожилками крові. На висоті розвитку захворювання виникають судомні скорочення, спазми сигмоподібної кишки (тенезми). Одночасно з'являються хибні позиви на них. При огляді хворого відмічають дещо бліду, гарячу на дотик шкіру, пульс частий відповідає рівню температури, рівномірно обкладений язик. При пальпації живота визначається хворобливість його нижньої половини, спастичні скорочення сигмоподібної кишки. При ректороманоскопічному дослідженні виявляють різного характеру змін слизової оболонки сигмоподібної та прямої кишки, частіше - гіперемію, катар та дрібні ділянки геморагій на слизовій оболонці.
Лихоманковий період триває 2-4 дні, потім температура нормалізується, стул стає рідшим (2-3 рази на добу), з випорожнень зникає слиз та кров; пізніше зникає спазма сигмоподібної кишки. До 6-7-го дня хвороби настає період одужання; в деяких хворих нестійкий, часом напіврідкий стул може відмічатися до 10-12-го дня хвороби. У деяких випадках дизентерія Зонне протікає у гастроентероколітичній формі. Хвороба починається бурхливо, швидко підвищується температура, з'являється біль по всьому животі, нудота, багаторазова блювота, профузний пронос; стул водянистий. Перебіг цієї форми хвороби зазвичай нетривалий. Нерідко її помилково приймають за харчову токсикоінфекцію. При пізно розпочатому лікуванні, супроводжуючих захворюваннях шлунково-кишкового тракту гостра дизентерія відразу або після тимчасового (3-5 дні) поліпшення переходить у затяжну форму, яка характеризується зміною загострень з повторним виділенням напіврідких або рідких випорожнень, що містять слиз та кров. При цій формі хвороба триває до 2-3-ох місяців. Розвитку хронічної дизентерії сприяють неправильне або недостатнє лікування, супутні захворювання кишечника (в тому числі гельмінтози), недотримання дієти, інтоксикація (куріння, вживання алкоголю).
Інфекції дихальних шляхів найчастіше зумовлюють віруси, рідше хламідії, бактерії та інші збудники. У структурі захворюваності найбільша доля приходиться на грип і ГРВІ, що належать до найпоширеніших хвороб, складаючи до 70 % усієї інфекційної захворюваності. Профілактика та лікування грипу і ГРВІ є важливим завданням медичної науки і практичної охорони здоров'я. Однак активні пошуки вакцин і препаратів, спрямованих на пригнічення репродукції збудників в організмі хворої людини, ще не дали суттєвих практичних результатів. Клінічна картина цих захворювань складається переважно з симптомів токсикозу і катаральних змін слизової оболонки верхніх дихальних шляхів (порожнина носа, глотка), які часом поєднуються із запаленням нижніх (гортань, трахея, бронхи) дихальних шляхів і легень.
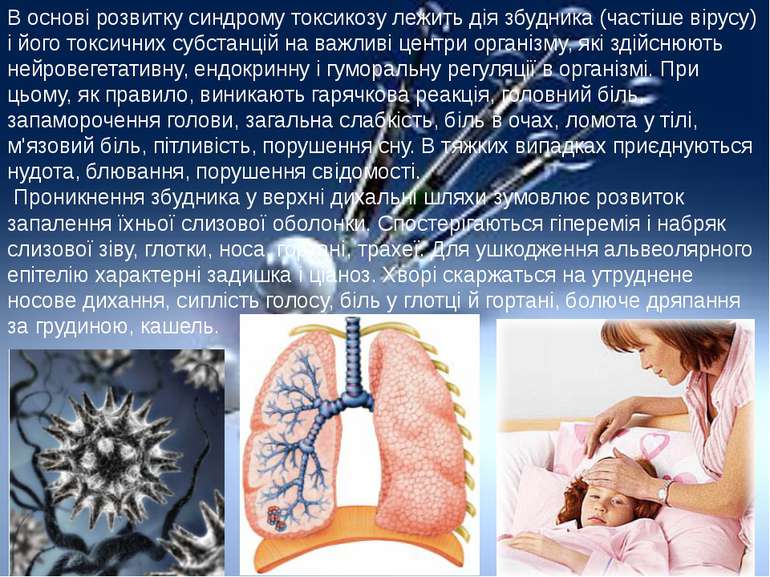
В основі розвитку синдрому токсикозу лежить дія збудника (частіше вірусу) і його токсичних субстанцій на важливі центри організму, які здійснюють нейровегетативну, ендокринну і гуморальну регуляції в організмі. При цьому, як правило, виникають гарячкова реакція, головний біль, запаморочення голови, загальна слабкість, біль в очах, ломота у тілі, м'язовий біль, пітливість, порушення сну. В тяжких випадках приєднуються нудота, блювання, порушення свідомості. Проникнення збудника у верхні дихальні шляхи зумовлює розвиток запалення їхньої слизової оболонки. Спостерігаються гіперемія і набряк слизової зіву, глотки, носа, гортані, трахеї. Для ушкодження альвеолярного епітелію характерні задишка і ціаноз. Хворі скаржаться на утруднене носове дихання, сиплість голосу, біль у глотці й гортані, болюче дряпання за грудиною, кашель.
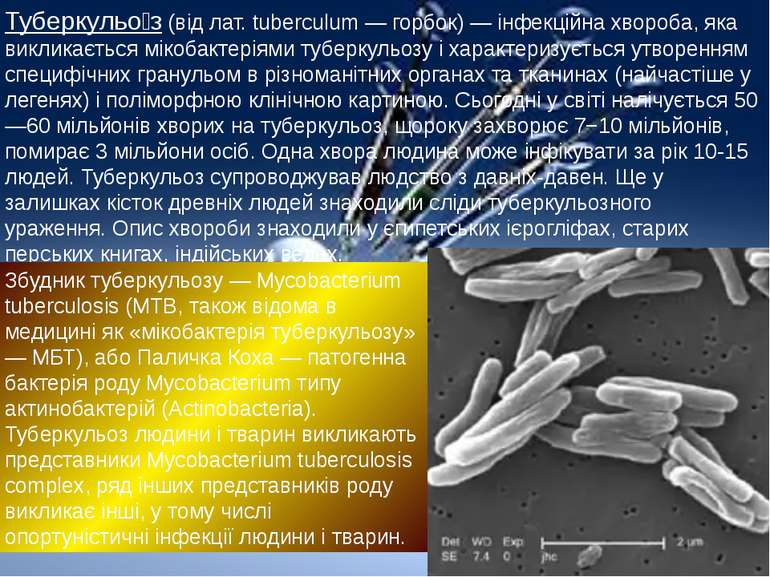
Туберкульо з (від лат. tuberculum — горбок) — інфекційна хвороба, яка викликається мікобактеріями туберкульозу і характеризується утворенням специфічних гранульом в різноманітних органах та тканинах (найчастіше у легенях) і поліморфною клінічною картиною. Сьогодні у світі налічується 50—60 мільйонів хворих на туберкульоз, щороку захворює 7−10 мільйонів, помирає 3 мільйони осіб. Одна хвора людина може інфікувати за рік 10-15 людей. Туберкульоз супроводжував людство з давніх-давен. Ще у залишках кісток древніх людей знаходили сліди туберкульозного ураження. Опис хвороби знаходили у єгипетських ієрогліфах, старих перських книгах, індійських ведах. Збудник туберкульозу — Mycobacterium tuberculosis (MTB, також відома в медицині як «мікобактерія туберкульозу» — МБТ), або Паличка Коха — патогенна бактерія роду Mycobacterium типу актинобактерій (Actinobacteria). Туберкульоз людини і тварин викликають представники Mycobacterium tuberculosis complex, ряд інших представників роду викликає інші, у тому числі опортуністичні інфекції людини і тварин.
Інфекції, які входять до групи кров’яних, об’єднані за спільним, трансмісивним, механізмом передачі. Під поняттям «трансмісія» розуміємо передачу збудника за допомогою живого переносника. Механічний перенос мікроорганізму через нестерильні медичні інструменти відносять не до трансмісивного (фактором передачі не є живий об’єкт, в якому уможливлюється розмноження й тривале зберігання збудника), а до контактно-ранового механізму передачі. Більшість кров’яних інфекцій є типовими зоонозами. А оскільки ареал популяцій тварин зазвичай займає велику площу у природі, а самі особини тваринного світу дуже розріджені, паразитичні види, аби зберегти себе, змушені були адаптуватися до ще однієї передаточної ланки, яка зв’язує макроорганізми між собою. Таким зв’язуючим елементом є ектопаразити – членистоногі, які для живлення використовують кров різних теплокровних і холоднокровних тварин. Відтак, в еволюції сформувалася незвичайна – кров’яна – локалізація паразиту.
Малярі я (с.в. італ. mala — «погане» і італ. aria — «повітря»), раніше відома як болотна лихоманка — інфекційне захворювання, що викликається протозойними паразитами роду плазмодіїв (Plasmodium, 80-90% випадків смерті — «тропічна малярія», що викликається Plasmodium falciparum) та передається людині при укусах комарів роду Anopheles (в переважній більшості випадків так званих «малярійних комарів»). Перебіг хвороби супроводжується гарячкою, ознобом, потом, спленомегалією (збільшенням розмірів селезінки), гепатомегалією (збільшенням розмірів печінки) і анемією, характеризується хронічним перебігом з можливістю рецидивів. Малярія щорічно викликає близько 350—500 мільйонів випадків захворювання і приблизно 1,3-3 мільйонів смертей людини — як мінімум одна смерть кожні 30 секунд. Африка на південь під Сахари відповідає за 85-90% цих випадків, значна більшість з яких відбуваються в дітей віком до 5 років. Смертність, як очікується, зросте вдвічі протягом наступних 20 років.
Найпоширенішим медикаментом для лікування малярії зараз, як і у давні часи, є хінін. На деякий час він був замінений хлорокіном, який був найпопулярнішим протималярійним засобом протягом багатьох років в більшості частин світу, але недавно хінін знову набув популярності, коли Pasmidium falciparum з мутацією, яка надала йому резистентності проти хлорокіну, виник в Азії та розповсюдився в Африці та деяких інших частинах світу. Також існують декілька інших речовин, які використовуються для лікування і, іноді, для профілактики малярії. Багато з них можуть використовуватися для обох цілей, з підвищенням дози для лікування. Їхнє застосування залежить переважно від стійкості паразитів в області, де використовується той чи інший препарат. У 1880 році французький військовий лікар Шарль Луї Альфонс Лаверан навів перші свідоцтва, що малярія викликається найпростішими, — перший випадок, коли найпростіші були ідентифіковані як причина хвороби. За це та інші відкриття його було нагороджено Нобелівською премією з фізіології та медицини в 1907 році.
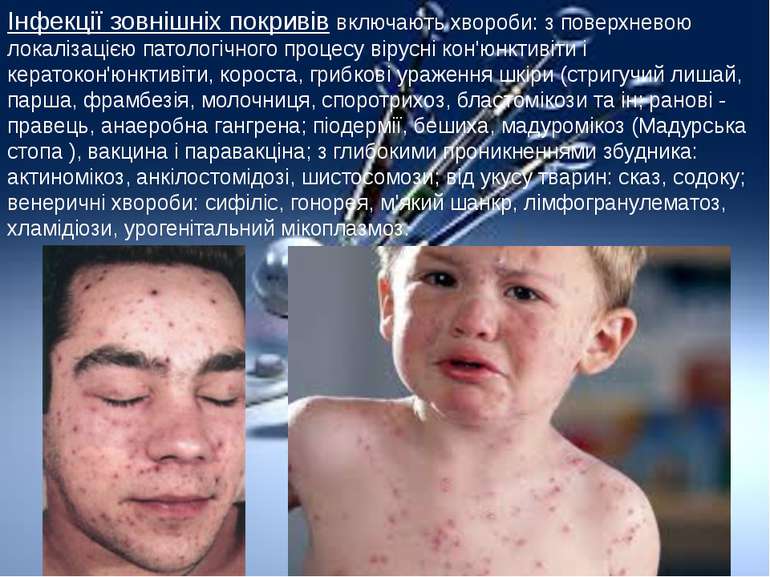
Інфекції зовнішніх покривів включають хвороби: з поверхневою локалізацією патологічного процесу вірусні кон'юнктивіти і кератокон'юнктивіти, короста, грибкові ураження шкіри (стригучий лишай, парша, фрамбезія, молочниця, споротрихоз, бластомікози та ін; ранові - правець, анаеробна гангрена; піодермії, бешиха, мадуромікоз (Мадурська стопа ), вакцина і паравакціна; з глибокими проникненнями збудника: актиномікоз, анкілостомідозі, шистосомози; від укусу тварин: сказ, содоку; венеричні хвороби: сифіліс, гонорея, м'який шанкр, лімфогранулематоз, хламідіози, урогенітальний мікоплазмоз.
Натуральна ві спа — вірусне захворювання, збудник віспи — складний вірус, він має власну ДНК, розмножується в цитоплазмі клітин. В 1979 році Всесвітня організація охорони здоров'я офіційно повідомила, що віспа людини ліквідована за допомогою вакцинації, незважаючи на це, все ще існує можливість внутрішньолабораторного зараження при проведенні наукових досліджень з подальшим розповсюдженням хвороби. Дівчинка з Бангладешу, хвора натуральною віспою (1973 р.). Про повне знищення віспи у Бангладеші було оголошено у грудні 1977 р., коли ВООЗ офіційно підтвердила цей факт. Віспа — одне з найдавніших захворювань. Опис віспи було знайдено в єгипетському папірусі Аменофіса I, складеному близько 4 тис. років до нашої ери. В кінці XVIII століття англійський лікар Едвард Дженнер винайшов безпечне щеплення від віспи на основі вірусу коров'ячої віспи, яка потім була щеплена в Європі масово.
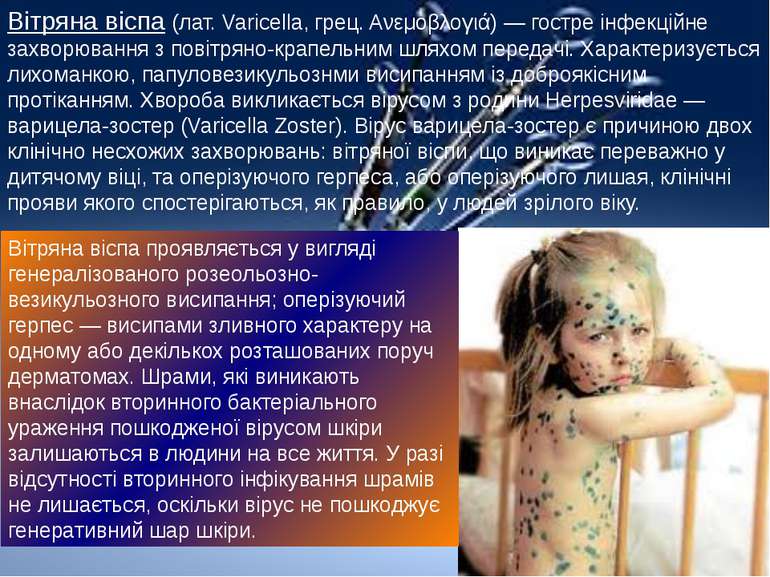
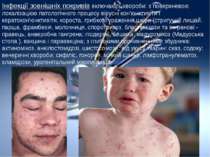
Вітряна віспа (лат. Varicella, грец. Ανεμοβλογιά) — гостре інфекційне захворювання з повітряно-крапельним шляхом передачі. Характеризується лихоманкою, папуловезикульознми висипанням із доброякісним протіканням. Хвороба викликається вірусом з родини Herpesviridae — варицела-зостер (Varicella Zoster). Вірус варицела-зостер є причиною двох клінічно несхожих захворювань: вітряної віспи, що виникає переважно у дитячому віці, та оперізуючого герпеса, або оперізуючого лишая, клінічні прояви якого спостерігаються, як правило, у людей зрілого віку. Вітряна віспа проявляється у вигляді генералізованого розеольозно-везикульозного висипання; оперізуючий герпес — висипами зливного характеру на одному або декількох розташованих поруч дерматомах. Шрами, які виникають внаслідок вторинного бактеріального ураження пошкодженої вірусом шкіри залишаються в людини на все життя. У разі відсутності вторинного інфікування шрамів не лишається, оскільки вірус не пошкоджує генеративний шар шкіри.
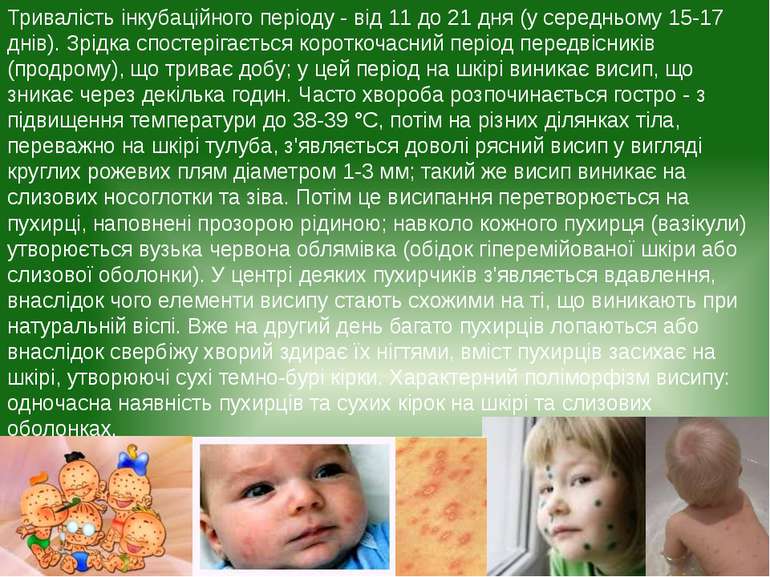
Тривалість інкубаційного періоду - від 11 до 21 дня (у середньому 15-17 днів). Зрідка спостерігається короткочасний період передвісників (продрому), що триває добу; у цей період на шкірі виникає висип, що зникає через декілька годин. Часто хвороба розпочинається гостро - з підвищення температури до 38-39 °C, потім на різних ділянках тіла, переважно на шкірі тулуба, з'являється доволі рясний висип у вигляді круглих рожевих плям діаметром 1-3 мм; такий же висип виникає на слизових носоглотки та зіва. Потім це висипання перетворюється на пухирці, наповнені прозорою рідиною; навколо кожного пухирця (вазікули) утворюється вузька червона облямівка (обідок гіперемійованої шкіри або слизової оболонки). У центрі деяких пухирчиків з'являється вдавлення, внаслідок чого елементи висипу стають схожими на ті, що виникають при натуральній віспі. Вже на другий день багато пухирців лопаються або внаслідок свербіжу хворий здирає їх нігтями, вміст пухирців засихає на шкірі, утворюючі сухі темно-бурі кірки. Характерний поліморфізм висипу: одночасна наявність пухирців та сухих кірок на шкірі та слизових оболонках.
Для етіотропного лікування використовують ацикловір, який рекомендують починати вживати не пізніше, ніж через 24 години від початку хвороби. Також необхідно слідкувати за чистотою постілі та білизни. Пухирці, що відкрилися, змащують тампоном, змоченим 1% спиртовим розчином метиленового синього; для зменшення свербіжу відповідні ділянки шкіри змащують 5% спиртовим розчином ментолу. При тяжких формах вводять гамма-глобулін (3-6 мл в/м). У хворих пустульозною або гангренозною формою вітряної віспи застосовують в/м ін'єкції пеніциліну для пригнічення вторинної (бактеріальної) інфекції. У випадках вітрянкового крупу може потребуватися трахеотомія. А також звичайним розчином діамантового зеленого 1% (зеленка). Підвищену температуру можна збивати двома видами жарознижуючих препаратів: парацетамолом або ібупрофеном. Протипоказано вживання похідних аспірину через ризик виникнення синдрому Реє.
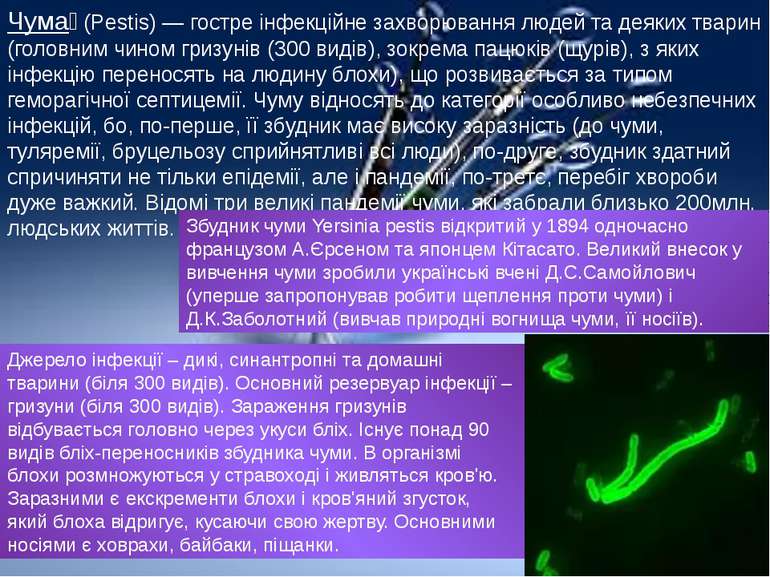
Чума (Pestis) — гостре інфекційне захворювання людей та деяких тварин (головним чином гризунів (300 видів), зокрема пацюків (щурів), з яких інфекцію переносять на людину блохи), що розвивається за типом геморагічної септицемії. Чуму відносять до категорії особливо небезпечних інфекцій, бо, по-перше, її збудник має високу заразність (до чуми, туляремії, бруцельозу сприйнятливі всі люди), по-друге, збудник здатний спричиняти не тільки епідемії, але і пандемії, по-третє, перебіг хвороби дуже важкий. Відомі три великі пандемії чуми, які забрали близько 200млн. людських життів. Збудник чуми Yersinia pestis відкритий у 1894 одночасно французом А.Єрсеном та японцем Кітасато. Великий внесок у вивчення чуми зробили українські вчені Д.С.Самойлович (уперше запропонував робити щеплення проти чуми) і Д.К.Заболотний (вивчав природні вогнища чуми, її носіїв). Джерело інфекції – дикі, синантропні та домашні тварини (біля 300 видів). Основний резервуар інфекції – гризуни (біля 300 видів). Зараження гризунів відбувається головно через укуси бліх. Існує понад 90 видів бліх-переносників збудника чуми. В організмі блохи розмножуються у стравоході і живляться кров'ю. Заразними є екскременти блохи і кров'яний згусток, який блоха відригує, кусаючи свою жертву. Основними носіями є ховрахи, байбаки, піщанки.
Імунітет: стійкий довготривалий антибактеріальний та антитоксичний переважно клітинний формується стан ГЧУТ Традиційним засобом першого етапу лікування від чуми були стрептоміцин, хлорамфенікол або тетрациклін. Також є свідоцтва позитивного результату від використання доксицикліну або гентаміцину. Треба відзначити, що виділені штами стійкі до одного або двох перерахованих вище агентів і лікування по можливості повинне виходити з їх сприйнятливості до антибіотиків. Для деяких пацієнтів одного лише лікування антибіотиками недостатньо, і може потребуватися підтримка кровопостачання, дихальна або ниркова підтримка. Перші відомості про неї припадають на кінець другого і початок третього століття. Найвідоміша так звана «юстиніянова чума» (551 — 580), яка виникла у Східно-Римській імперії й охопила весь Близький Схід. Від цієї епідемії загинуло близько 20 мільйонів осіб. У 10 ст. була велика епідемія чуми в Європі, зокрема в Польщі, Україні й у Росії. У 1090 у Києві за два тижні від чуми загинуло понад 10000 осіб. У 12 ст. епідемія чуми кілька разів виникала серед хрестоносців. У 13 ст. в Польщі, Україні та в Росії було кілька вибухів чуми. У 14 ст. в Європі вибухнула найстрашніша епідемія «чорна смерть», занесена зі Східного Китаю. У 1334 від неї загинуло майже 5 мільйонів осіб, що становило 1/4 усього населення Європи.
Схожі презентації
Категорії