Презентація на тему:
виразкова хвороба шлунка
Завантажити презентацію
виразкова хвороба шлунка
Завантажити презентаціюПрезентація по слайдам:
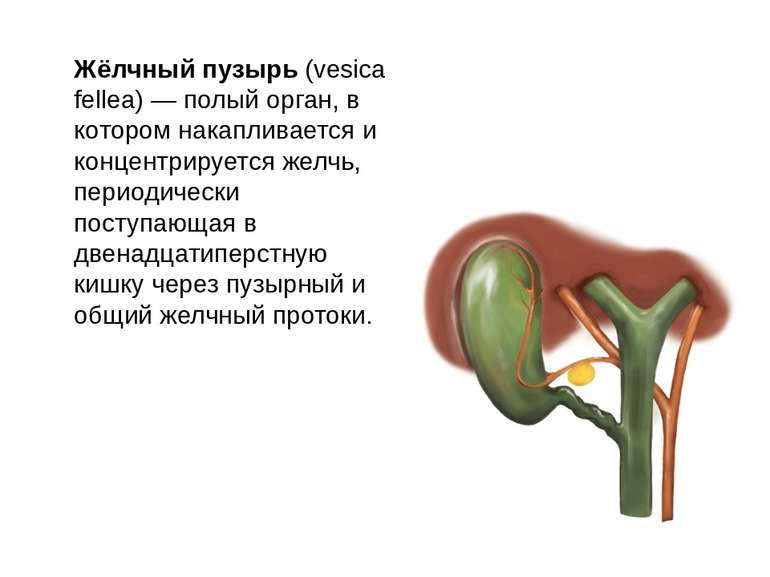
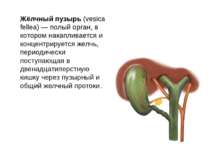
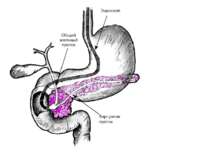
Жёлчный пузырь (vesica fellea) — полый орган, в котором накапливается и концентрируется желчь, периодически поступающая в двенадцатиперстную кишку через пузырный и общий желчный протоки.
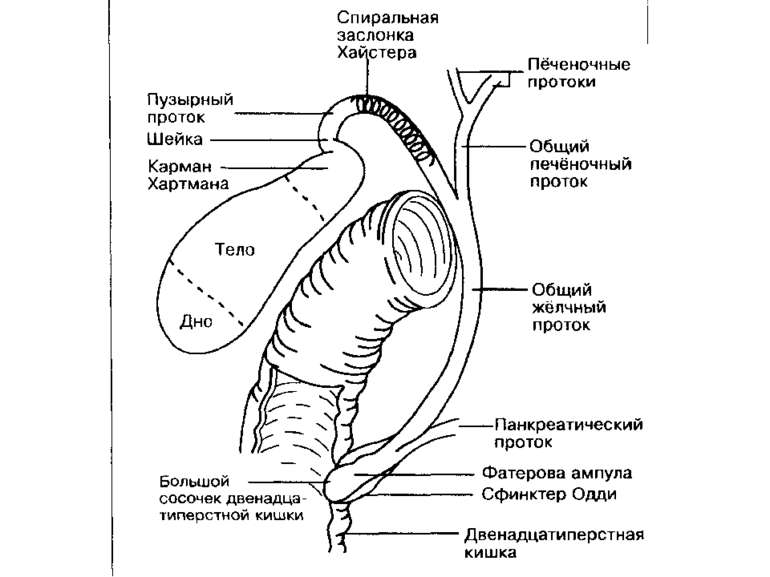
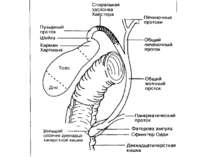
Из печени выходят правый и левый печёночные протоки, сливающиеся в воротах в общий печёночный проток. В результате его слияния с пузырным протоком образуется общий жёлчный проток. Общий жёлчный проток проходит между листками малого сальника кпереди от воротной вены и справа от печёночной артерии. Располагаясь кзади от первого отдела двенадцатиперстной кишки в желобке на задней поверхности головки поджелудочной железы, он входит во второй отдел двенадцатиперстной кишки. Проток косо пересекает заднемедиальную стенку кишки и обычно соединяется с главным протоком поджелудочной железы, образуя печёночно-поджелудочную ампулу (фатерову ампулу). Ампула образует выпячивание слизистой оболочки, направленное в просвет кишки, — большой сосочек двенадцатиперстной кишки (фатеров сосочек). Примерно у 12—15% обследованных общий жёлчный проток и проток поджелудочной железы открываются в просвет двенадцатиперстной кишки раздельно.
Самым широким участком желчного пузыря является дно, которое располагается спереди; именно его можно пропальпировать при исследовании живота. Тело жёлчного пузыря переходит в узкую шейку, которая продолжается в пузырный проток. Спиральные складки слизистой оболочки пузырного протока и шейки жёлчного пузыря называются заслонкой Хайстера. Мешотчатое расширение шейки жёлчного пузыря, в котором часто образуются жёлчные камни, носит название кармана Хартмана. Стенка жёлчного пузыря состоит из сети мышечных и эластических волокон. Особенно хорошо развиты мышечные волокна шейки и дна жёлчного пузыря. Слизистая оболочка образует складки; железы в ней отсутствуют, однако имеются углубления, проникающие в мышечный слой, называемые криптами Люшки. Подслизистого слоя и собственных мышечных волокон сли зистая оболочка не имеет. Синусы Рокитанского—Ашоффа — ветвистые инвагинации слизистой оболочки, проникающие через всю толщу мышечного слоя жёлчного пузыря.
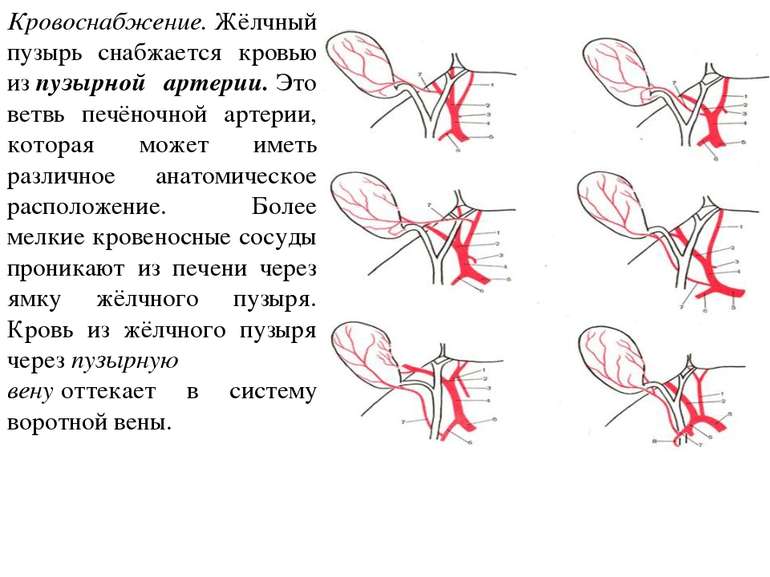
Кровоснабжение. Жёлчный пузырь снабжается кровью из пузырной артерии. Это ветвь печёночной артерии, которая может иметь различное анатомическое расположение. Более мелкие кровеносные сосуды проникают из печени через ямку жёлчного пузыря. Кровь из жёлчного пузыря через пузырную вену оттекает в систему воротной вены.
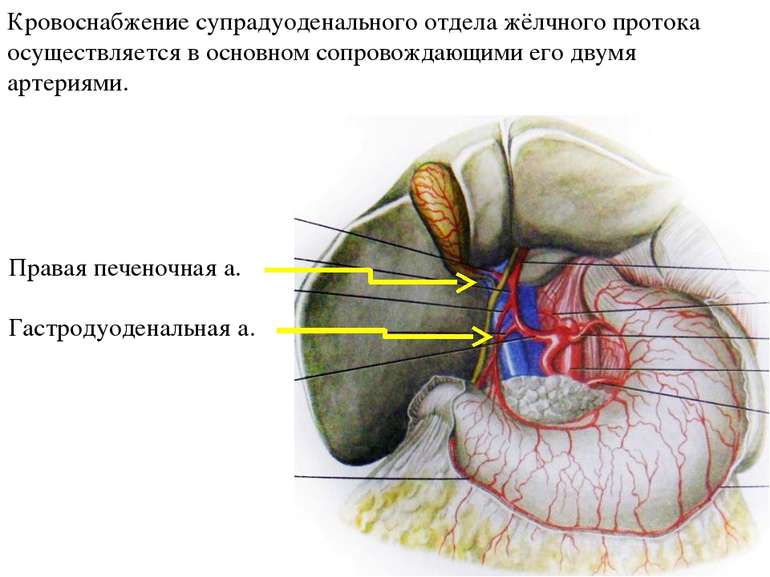
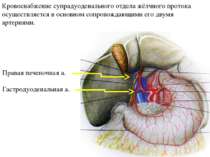
Кровоснабжение супрадуоденального отдела жёлчного протока осуществляется в основном сопровождающими его двумя артериями. Правая печеночная а. Гастродуоденальная а.
Лимфатическая система. В слизистой оболочке жёлчного пузыря и под брюшиной находятся многочисленные лимфатические сосуды. Они проходят через узел у шейки жёлчного пузыря к узлам, расположенным по ходу общего жёлчного протока, где соединяются с лимфатическими сосудами, отводящими лимфу от головки поджелудочной железы. Иннервация. Жёлчный пузырь и жёлчные протоки обильно иннервированы парасимпатическими и симпатическими волокнами.
Желчекаменная болезнь – это такое заболевание печеночнобилиарной системы, при котором происходит нарушение обмена холестерина и / или билирубина, а также характеризующееся образованием камней, разной природы внутри желчного пузыря и / или желчных протоках, кроме того с возможным развитием опасных осложнений (такие как частые колики, воспаление желчного пузыря, водянка и эмпиема желчного пузыря, перитонит).
Существует несколько теорий образования желчных камней: инфекционная, застойная, нарушения обмена веществ.
В соответствии с инфекционной теорией камни в желчном пузыре формируются из слизи и содержащейся в ней извести, слущившихся эпителиальных клеток слизистой оболочки желчного пузыря, в редких случаях – из эпителия внутрипеченочных желчных протоков. Теория застоя желчи. У лиц пожилого и старческого возраста отток желчи нарушается вследствие атрофии мышц желчного пузыря, чем и объясняется резкое увеличение частоты калькулезного холецистита у лиц старше 60 лет. Инфекция попадает в желчные пути из нижних отделов общего желчного протока, впадающего в двенадцатиперстную кишку. В норме ее проникновению препятствует более высокое давление в желчевыводящей системе. У здорового человека желчь поступает в двенадцатиперстную кишку, где подавляет возбудителей гнойной инфекции. В редких случаях инфекция проникает в желчный пузырь с током крови.
Согласно теории застоя часто камней в желчном пузыре формируются без участия инфекции. Бактерии проникают в желчные пути уже после появления камней вследствие закупорки протока желчного пузыря и застоя желчи. Радиарные камни образуются из холестерина, содержащегося в желчи, то есть сама желчь является источником его формирования. Инфекция играет роль в происхождении небольшой группы камней, локализующихся в желчных протоках. Таким образом, ведущим моментом в развитии калькулезного холецистита является застой желчи в желчевыводящей системе. Типичное место расположения подавляющего большинства камней – желчный пузырь.
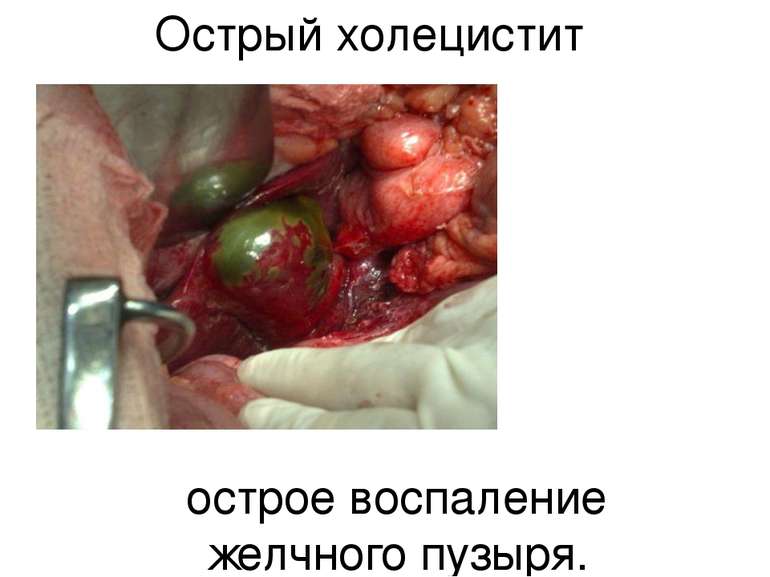
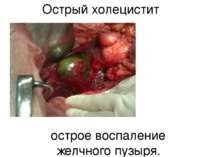
Острый холецистит – это острое воспаление желчного пузыря связанное с нарушением оттока желчи из-за конкрементов или воспаления шейки пузыря. Острый холецистит является самым частым осложнением ЖКБ. Примерно в 90% наблюдений острый холецистит развивается па фоне ЖКБ, а в 10% - при отсутствии камней в желчном пузыре и поэтому обозначается как острый бескаменный холецистит (часто развивается у тяжелобольных пожилого возраста и сопровождается большим числом осложнений и более высокой летальностью). Чаще заболевание встречается у лиц старше 50 лет; пациенты пожилого и старческого возраста составляют более 50%; соотношение мужчин и женщин среди пациентов примерно 1:5.
Возникновение острого холецистита связано с двумя основными факторами: инфицированием жёлчи или стенки жёлчного пузыря и стазом жёлчи (жёлчная гипертензия). Только при их сочетании создаются условия для развития воспалительного процесса.
Инфекция в жёлчный пузырь попадает тремя путями - гематогенным, лимфогенным и энтерогенным. В основном инфицирование происходит гематогенным путём: из общего круга кровообращения по системе общей печёночной артерии или из желудочно-кишечного тракта по воротной вене. При снижении фагоцитарной активности ретикулоэндотелиальной системы печени микроорганизмы через клеточные мембраны попадают в жёлчные капилляры и с током жёлчи - в жёлчный пузырь. Обычно они располагаются в стенке жёлчного пузыря, в ходах Лушки, поэтому часто в пузырной жёлчи микробную флору можно не обнаружить. Основное значение придают грамотрицательным бактериям - энтеробактериям (кишечная палочка, клебсиелла) и псевдомонадам. В общей структуре микробной флоры, вызывающей острый холецистит, грамположительные микроорганизмы (неспорообра-зующие анаэробы - бактероиды и анаэробные кокки) составляют треть, и почти всегда в ассоциации с грамотрицательными аэробными бактериями.
Вторым решающим фактором развития острого холецистита служит застой жёлчи, возникающий чаще всего вследствие обтурации камнем шейки жёлчного пузыря или пузырного протока. Камни, находясь в полости жёлчного пузыря, не создают препятствия для оттока жёлчи. Однако при нарушении режима питания усиливается сократимость жёлчного пузыря и может произойти обтурация шейки или пузырного протока. Реже жёлчный стаз вызывает закупорка пузырного протока комочками слизи, замазкообразным детритом, а также застой может возникнуть при сужении и перегибах жёлчного пузыря. Следующая за блокадой внутрипузырная жёлчная гипертензия обусловливает развитие воспалительного процесса в жёлчном пузыре. У 70% пациентов именно обтурация камнем приводит к застою жёлчи и жёлчной гипертензии, это позволяет считать ЖКБ основным фактором, предрасполагающим к развитию острого «обтурационного» холецистита.
Большое значение в патогенезе воспалительного процесса придают лизолецитину, высокие концентрации которого образуются в жёлчи при блокаде жёлчного пузыря, сопровождающейся повреждением его слизистой и освобождением фосфолипазы А2. Этот тканевой фермент переводит лецитин жёлчи в лизолецитин, вместе с жёлчными солями он повреждает слизистую оболочку жёлчного пузыря, вызывает нарушение проницаемости клеточных мембран и изменение коллоидного состояния жёлчи. Вследствие этих процессов возникает асептическое воспаление стенки жёлчного пузыря.
В условиях жёлчной гипертензии при растяжении жёлчного пузыря происходит механическое сдавление сосудов, возникают нарушения микроциркуляции, замедление кровотока и стаз в капиллярах, венулах, артериолах. Степень сосудистых нарушений в стенке жёлчного пузыря находится в прямой зависимости от выраженности жёлчной гипертензии. Если повышенное давление сохраняется, то вследствие ишемии стенки жёлчного пузыря и изменения качественного состава жёлчи эндогенная инфекция становится вирулентной. Возникающая при воспалении экссудация в просвет жёлчного пузыря способствует прогрессированию внутрипузырной гипертензии и ещё большему повреждению слизистой. В этом случае можно говорить о формировании патофизиологического порочного круга, первичным звеном развития воспалительного процесса в котором считается остро возникшая жёлчная гипертензия, а вторичным - инфекция
Сроки и тяжесть воспалительного процесса в жёлчном пузыре во многом зависят от сосудистых расстройств в его стенке. Они приводят к возникновению очагов некроза, чаще всего возникающих в области дна или шейки, с последующей перфорацией стенки пузыря. У пожилых пациентов нарушение кровообращения в жёлчном пузыре на фоне атеросклероза и гипертонической болезни особенно часто вызывает развитие деструктивных форм острого холецистита. При атеротромбозе или эмболии пузырной артерии у таких пациентов может развиться первичная гангрена жёлчного пузыря.
Клиника. Для острого холецистита характерно острое начало после погрешности в диете - приема обильной, жирной, жареной или острой пищи, употребления алкоголя, кондитерских изделий кремом, грибов и др. Боли в правом подреберье обычно сильные отдают в спину, правую лопатку, правую надключичную область. Если присоединяется панкреатит, то они распространяются до левого подреберья. У пожилых людей, страдающих ишемической болезнью сердца, одновременно могут возникать боли слева от грудины или за грудиной - рефлекторная стенокардия. У больных возникают тошнота и рвота, сначала съеденной пищей, в дальнейшем - с примесью желчи или желчью. Температура повышается от низких субфебрильных цифр до высоких.
Физикальное обследование. Осмотр. При остром калькулёзном холецистите отмечается поверхностное дыхание, живот слабо участвует в акте дыхания. Приблизительно в 15% случаев может отмечаться пожелтение кожных покровов. Пальпация.Характерна болезненность и напряжение мышц живота в области правого подреберья или эпигастрия. Приблизительно в 30-40% случаев пальпируется дно желчного пузыря. Положительный симптом Мерфи - непроизвольная задержка дыхания на вдохе при давлении на область правого подреберья. Боль при вдохе во время пальпации правого подреберья (симптом Кера). Болезненность при поколачивании по краю правой рёберной дуги (симптом Ортнера). Симптом Гено де Мюсси-Георгиевского (френикус-симптом) - болезненность при надавливании пальцем между ножками правой грудино-ключично-сосцевидной мышцы. Перкуссия.При перкуссии живота - тимпанит (рефлекторный парез кишечника).
Лабораторные методы диагностики Лабораторные показатели при холецистите являются неспецифичными и слабо помогают в постановке диагноза. При остром холецистите может отмечаться лейкоцитоз со сдвигом лейкоцитарной формулы влево. Повышение АЛАТ и АСАТ может отмечаться при холецистите и обструкции общего желчного протока. Повышение содержания общего билирубина и активности щелочной фосфатазы может наблюдаться при обструкции общего желчного протока.
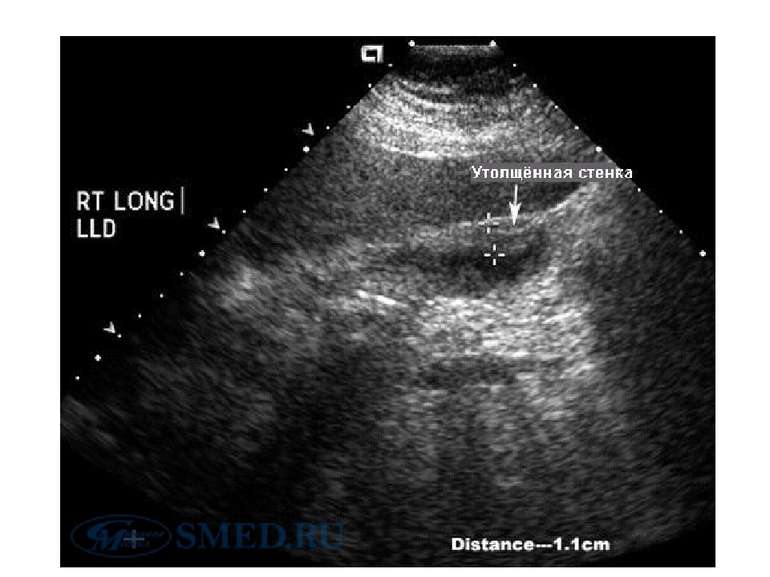
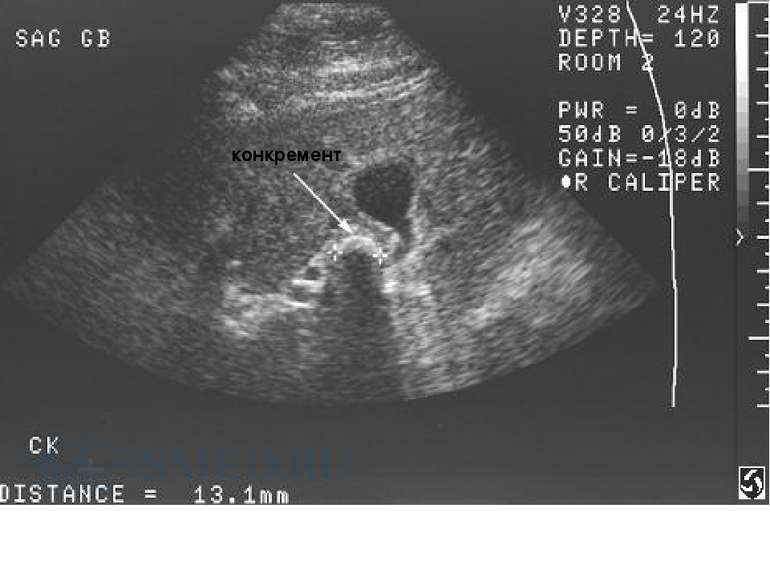
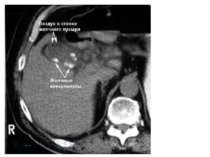
УЗИ органов брюшной полости. Чувствительность и специфичность УЗИ для выявлении камней желчного пузыря составляет более 95% (в случае наличия конкрементов размером более 2 мм в диаметре). Чувствительность же данного метода при холецистите составляет 90-95%, а специфичность 78-80%. УЗИ наиболее информативно при проведении данного исследования натощак (воздержание от приёма пищи в течении 8 часов) до проведения диагностического исследования. УЗ-признаками острого холецистита являются: Жидкость в околопузырном пространстве. Утолщение стенки желчного пузыря (более 4 мм). наличие конкрементов
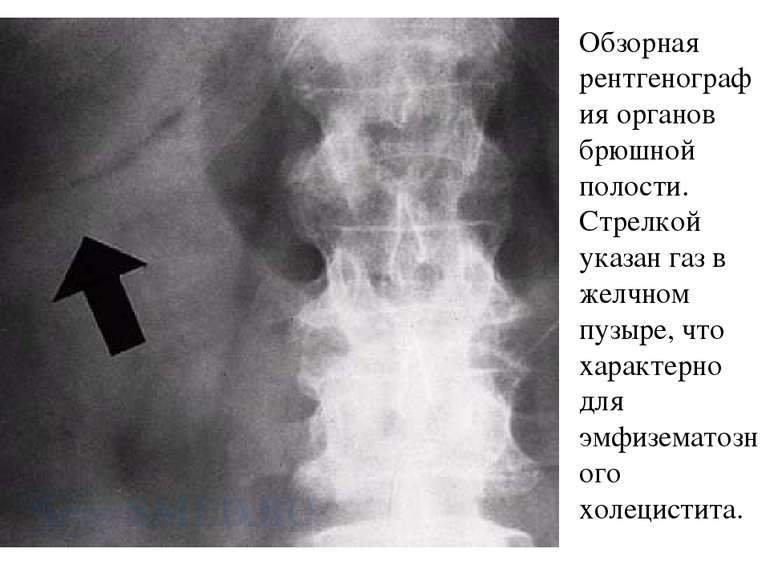
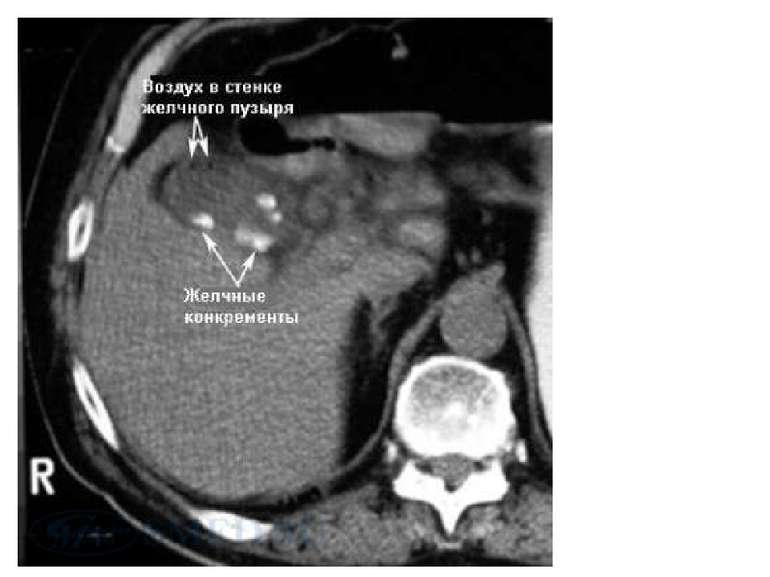
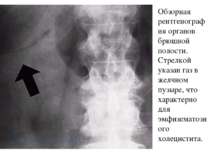
Рентгенография. Желчные конкременты при рентгенографии могут визуализироваться в 10-15% случаев. Но данный признак не говорит об обязательном наличии холецистита. Наличие газа в просвете или стенке желчного пузыря характерно для эмфизематозного холецистита, вызванного газообразующими бактериями, такими как E.coli, Clostridium и Streptococcus species. Эмфизематозный холецистит встречается наиболее часто среди мужчин, страдающих диабетом или при бескаменном холецистите.
Обзорная рентгенография органов брюшной полости. Стрелкой указан газ в желчном пузыре, что характерно для эмфизематозного холецистита.
КТ и МРТ. Чувствительность и специфичность данных методов исследования в выявлении острого холецистита составляет более 95%. Также данные методы позволяют осмотреть окружающие органы и ткани, что может помочь в затруднительных диагностических случаях. К признакам холецистита, определяемым при данном методе исследования, относят: Утолщение стенки желчного пузыря (более 4 мм). Скопление жидкости около пузыря. Субсерозный отёк. Газ в пределах стенок желчного пузыря (эмфизематозный холецистит). Отторгающаяся слизистая оболочка.
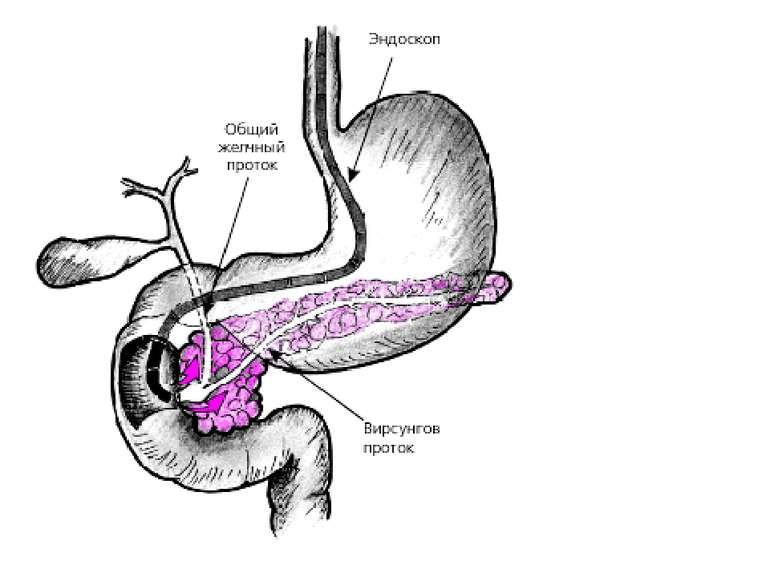
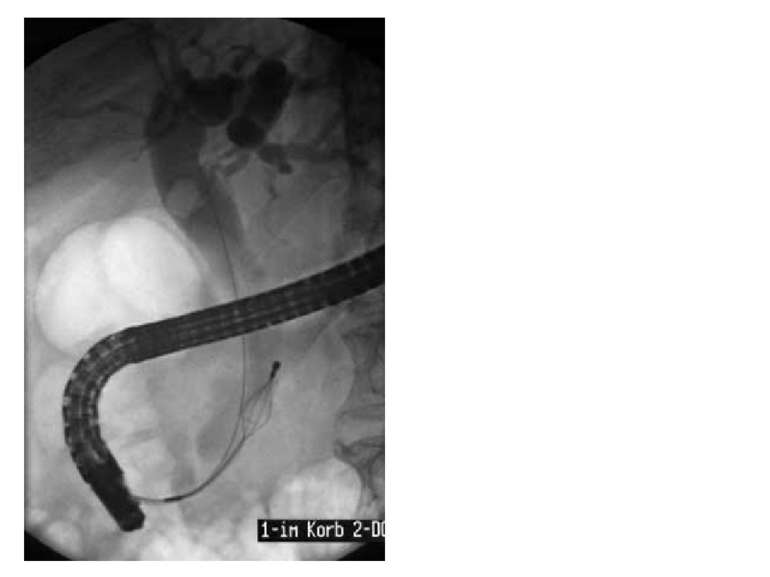
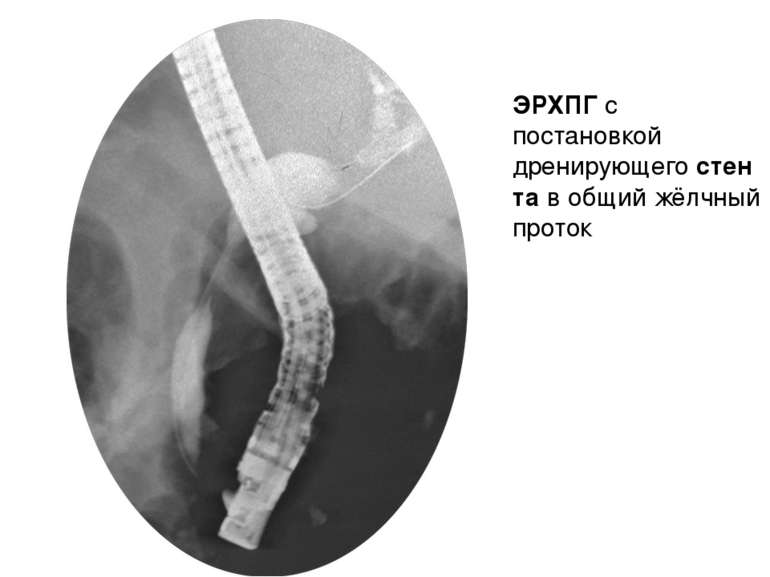
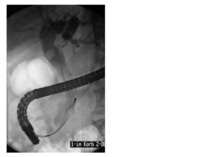
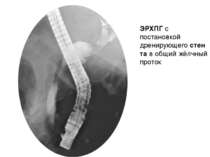
Эндоскопическая ретроградная панкреатохолангиография (ЭРПХГ) Данный метод исследования используется при подозрении на конкременты в общем желчном протоке. ЭРПХГ позволяет визуализировать желчные пути, а также в ходе данной процедуры возможно извлечение камней из общего желчного протока. Однако этот метод несёт высокий риск развития панкреатита (панкреатит развивается в 3-5% случаев) после данной диагностической процедуры.
Выполнение ЭРХПГ. Врач продвигает эндоскоп, с помощью которого может осмотреть стенки кишки, приблизительно до середины двенадцатиперстной кишки. Затем он приближает эндоскоп к фатерову сосочку и вводит в него рентгеноконтрастные вещества. Вскоре система желчных протоков и главный выводной проток поджелудочной железы наполняются контрастом. Это исследование заслуженно называется эндоскопическим, потому что для его выполнения применяется эндоскоп. Ретроградной холангиопанкреатография называется потому, что протоки заполняются контрастным веществом от их конечной точки (выводного протока), т.е. в обратном направлении по отношению к оттоку желчи.
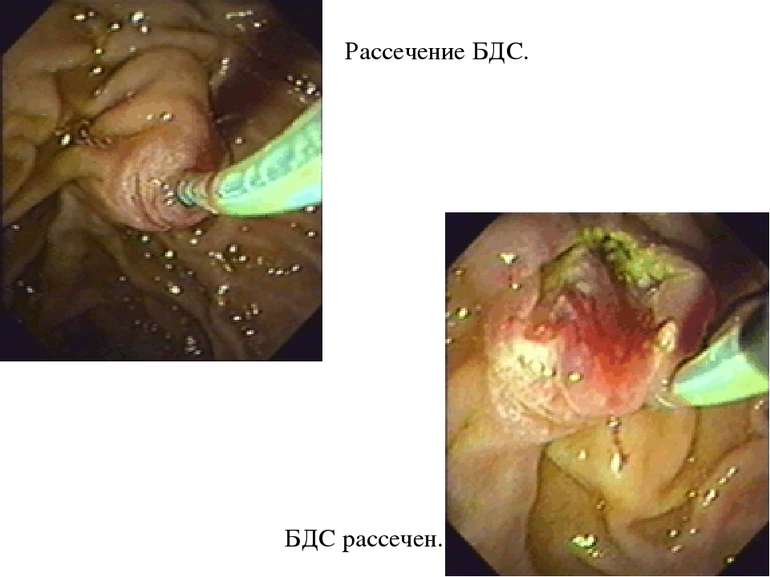
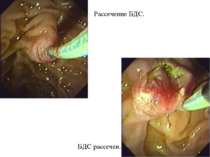
С помощью ЭРХПГ можно увидеть все желчные протоки, желчный пузырь, а также желчные протоки печени. Аналогично можно исследовать и поджелудочную железу. Кроме того, с помощью эндоскопа можно взять образцы ткани в области фатерова сосочка, а также пробу желчи. Сфинктеротомия. Операция, при которой производится рассечение мышечного соединения между общим желчным протоком и протоком поджелудочной железы. Ее производят для того, чтобы облегчить выход желчных камней, желчи и выделений поджелудочной железы. Установка стента. Стент – это небольшая пластиковая трубочка, которая устанавливается в желчных протоках или протоках поджелудочной железы для повышения их «пропускной способности» Удаление желчных камней. С помощью ЭРХПГ в некоторых случаях удается удалить желчные камни из протоков, не затрагивая желчный пузырь.
Лечение больных острым холециститом следует начинать на догоспитальном этапе. Внутривенно вводят спазмолитическую смесь: 2 мл 2 % раствора но-шпы, 2 мл 2 % раствора папаверина гидрохлорида, 2 мл 0,2 % раствора платифиллина гидротартрата и 1 мл 0,1 % раствора атропина сульфата. Это снимает спазм сфинктера Одди и снижает внутрипротоковое давление вследствие улучшения оттока желчи в двенадцатиперстную кишку.
консервативное лечение допустимо при недеструктивных, «простых» формах острого холецистита. Оно также назначается и при категорическом отказе больных от операции. диету - голод в течение первых 2 дней от начала заболевания, затем (3-5 дней) - «полуголодное» существование; питание ограничивается жидкими кашами, сухариками, некрепким бульоном, протертым слизистым супом; можно давать клюквенный кисель или морс; минеральные воды - боржом или нарзан - теплые, без газа, по 1 стакану 4 раза в день, после еды; холод на живот в виде пузыря со льдом по 2 часа дважды в день; спазмолитики типа но-шпы или папаверина внутрь (по 1-2 таблетки 3-4 раза в день или по 2 мл внутримышечно дважды в день, в течение 5-7 дней).
антибиотики, лучше внутривенно; следует избирать те препараты, которые хорошо проникают в желчь - пенициллин (до 40 млн. ЕД в день, капельно, на 400-800 мл изотонического раствора хлорида натрия), ампициллин ( до 2 г в день), гентамицин (160 мг в день); внутрь можно принимать доксициклин по 0,1 г однократно (принятая внутрь капсула действует в течение суток), в течение 5-7 дней, аналоги - метациклин, вибромицин. лечение травами - желчегонный чай, отвар бессмертника, мяты, календулы, шалфея - с медом; от желчегонных типа аллохола при остром холецистите следует воздержаться; можно применять сироп шиповника или препарат из него - холосас ( по 30-граммовой рюмочке 4 раза в день, с едой).
Раннее оперативное вмешательство применяют при : больных с острым холециститом, поступающих в стационар с явлениями перитонита, оперируют немедленно, в любое время суток; у остальных - диагноз острого холецистита уточняется ультразвуковым исследованием, и, при необходимости, лапароскопией; обнаружение острого холецистита 2-3-суточной (и более) давности или доказанный деструктивный его характер (например, при лапароскопии) диктует необходимость срочной операции в течение 6-12 часов пребывания больного в стационаре; это время отводится на предоперационную подготовку;
острый холецистит в 1-е сутки заболевания при отсутствии перитонита и деструкции стенки пузыря можно лечить консервативно в течение суток; за это время выявится прогрессирующий или регрессирующий характер его течения; в первом случае нужна срочная операция, а во втором - вопрос решает наличие желчнокаменной болезни (если она есть, то больным предлагают плановое оперативное лечение, если нет, то операция вообще не нужна); очень старым больным с множественными сопутствующими заболеваниями, у которых желчный пузырь еще не некротизирован, возможно выполнение лапароскопических, щадящих операций; при деструктивном холецистите и перитоните, несмотря на возраст и болезни, приходится оперировать «по полной программе»; удаление желчного пузыря остается в таких случаях единственным их шансом.
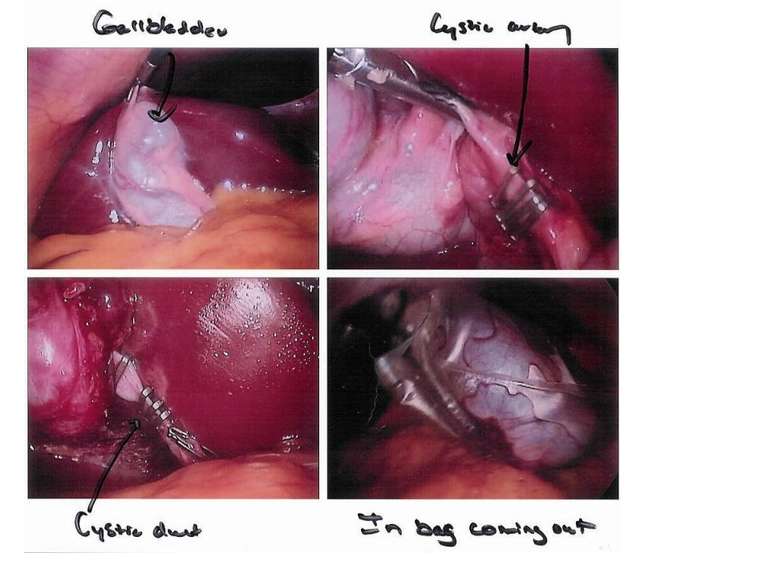
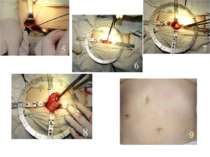
Холецистэктомия - радикальная операция, способствующая полному выздоровлению. Её выполняют открытым способом с использованием традиционных доступов либо минилапаротомного доступа или с помощью видеолапароскопической техники. Выбор способа удаления жёлчного пузыря зависит от состояния пациента, срока заболевания, тяжести и распространённости воспалительного процесса в брюшной полости.
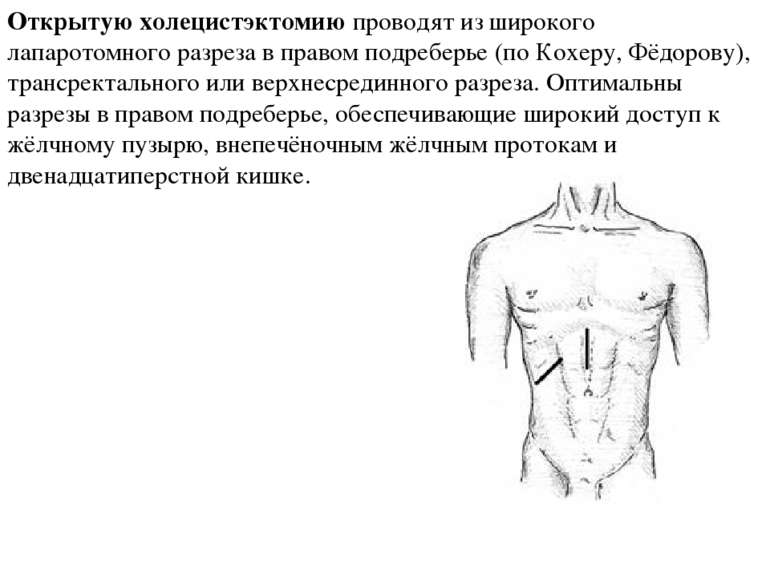
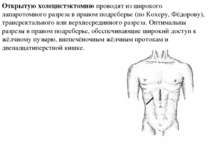
Открытую холецистэктомию проводят из широкого лапаротомного разреза в правом подреберье (по Кохеру, Фёдорову), трансректального или верхнесрединного разреза. Оптимальны разрезы в правом подреберье, обеспечивающие широкий доступ к жёлчному пузырю, внепечёночным жёлчным протокам и двенадцатиперстной кишке.
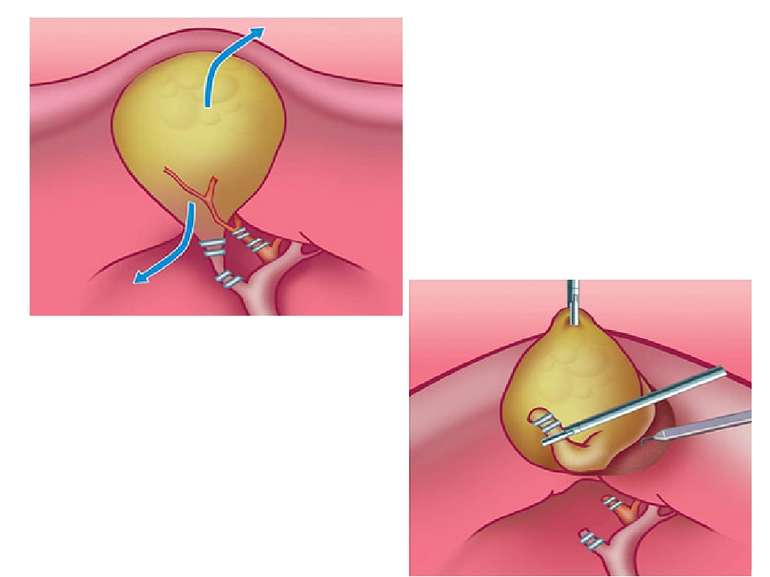
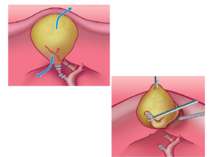
Удаление жёлчного пузыря выполняют либо от шейки, либо от дна. Первоначально выделяют пузырный проток и пузырную артерию, их пересекают и перевязывают. Разобщение жёлчного пузыря с жёлчным протоком предупреждает возможную миграцию камней в протоки, а предварительная перевязка артерии обеспечивает бескровное выделение жёлчного пузыря из ложа печени. Чтобы приступить к этому этапу операции, в области шейки пузыря накладывают зажим Люэра и подтягивают его вверх. После этого ножницами надсекают брюшину в области шейки жёлчного пузыря и тупым путём сдвигают её к печёночно-двенадцатиперстной связке. Этот приём позволяет выделить пузырный проток до впадения в общий жёлчный проток и пузырную артерию, затем, убедившись в том, что эти три анатомических элемента образуют треугольник Кало, приступают к их лигированию. Для перевязки культи пузырной артерии используют нерассасывающуюся нить (шёлк, капрон и др.); надёжной герметичности культи пузырного протока, длина которой не должна превышать 1 см, достигают двойной перевязкой (рассасывающейся нитью), причём один раз с прошиванием. Завершив этот этап операции, приступают к выделению жёлчного пузыря из ложа печени ретроградным или антеградным путём, при этом следует использовать электрокоагулятор для коагуляции сосудов.
Удаление жёлчного пузыря из мини-доступа при остром холецистите выполняют в тех случаях, когда ещё не сформировался плотный воспалительный инфильтрат в подпечёночном пространстве, обычно при длительности заболевания не более 72 ч. Если инфильтрат не позволяет идентифицировать анатомические взаимоотношения элементов печёночно-двенадцатиперстной связки, целесообразен переход на широкую лапаротомию. От применения мини-доступа необходимо воздержаться при осложнённых формах острого холецистита: распространённом перитоните, механической желтухе и гнойном холангите, когда требуется широкая лапаротомия для адекватного вмешательства на жёлчных протоках и проведения полноценной санации брюшной полости. Этому методу холецистэктомии следует отдавать предпочтение при сроке заболевания не более 48-72 ч
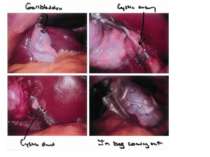
Видеолапароскопическая холецистэктомия. Эндоскопический метод удаления жёлчного пузыря при остром воспалении следует применять при сроке заболевания 48-72 ч. При большем сроке заболевания лапароскопическая операция часто нецелесообразна в связи с развитием плотного воспалительного инфильтрата в околопузырной зоне. Затруднения ориентации в условиях воспалительного инфильтрата не только затягивают выполнение операции, но и повышают риск травмы жизненно важных органов (пересечение общего жёлчного протока и печёночной артерии, коагуляционная травма жёлчных протоков, двенадцатиперстной кишки и др.). Противопоказанием к применению лапароскопической холецистэктомии следует считать острый холецистит осложнённого течения, а также выраженные нарушения со стороны сердечно-сосудистой и дыхательной системы, ожирение IV степени, поздние сроки беременности. Относительными противопоказаниями - утолщение стенки жёлчного пузыря до 8 мм и более.
При толстой стенке невозможно наложить зажим на дно жёлчного пузыря, приподнять печень в краниальном направлении и создать доступ к печёночно-двенадцатиперстной связке и шейке жёлчного пузыря. При обнаружении плотного воспалительного инфильтрата в области шейки жёлчного пузыря и ворот печени, создающего высокий риск повреждения близлежащих анатомических структур, а также в случае возникновения интраоперационных осложнений (кровотечения из пузырной артерии, перфорации полого органа и др.) необходимо прекратить эндоскопические манипуляции и перейти (конверсия) к традиционной открытой холецистэктомии.
При обнаружении рыхлого инфильтрата следует проводить разделение его тупым путём, используя для этого манипуляционные зажимы и специальный эндоскопический тупфер. Напряжённость жёлчного пузыря и ригидность его стенки не позволяют использовать зажим для фиксации дна и свободного манипулирования воспалённым органом. Чтобы эти манипуляции стали выполнимы, необходимо провести пункцию жёлчного пузыря в области дна и аспирировать его содержимое. Для захвата плотных воспалённых стенок пузыря целесообразно применить грубые зажимы, бранши которых имеют зубцы. Препарирование тканей в области шейки жёлчного пузыря в целях выделения пузырной артерии и пузырного протока необходимо проводить тупым путём, используя для этого диссектор. Рассечение брюшины выполняют строго над шейкой жёлчного пузыря и постепенно переходят к препарированию тканей над пузырным протоком. Диссекцию элементов шейки жёлчного пузыря следует начинать с латеральной стороны в зоне расположения пузырного протока.
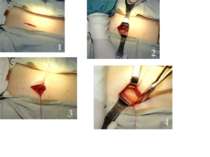
После выделения пузырного протока на максимальном протяжении переходят к препарированию тканей с медиальной стороны и выделяют пузырную артерию. Убедившись в анатомических соотношениях элементов треугольника Кало, приступают к клипированию пузырного протока обычно стандартными средними клипсами, при этом на остающуюся часть протока (культю) накладывают две клипсы на расстоянии 2-4 мм друг от друга. При широком пузырном протоке необходимо использовать большие клипсы (10-15 мм). Пузырную артерию клипируют также, причём целесообразно наложить 2 клипсы и на остающуюся её часть. Извлечение воспалённого жёлчного пузыря из брюшной полости проводят через эпигастральный доступ. При большом объёме его из-за утолщённых стенок и крупном камне прибегают к инструментальному расширению эпигастральной раны. Извлечение жёлчного пузыря из брюшной полости предпочтительно проводить в контейнере, чтобы избежать инфицирования тканей брюшной стенки. Лапароскопическую операцию завершают промыванием подпечёночного пространства и установкой дренажа.
Наиболее щадящий способ - пункция и последующее дренирование жёлчного пузыря, проводимое чрескожно и транспечёночно под контролем УЗИ. В полость жёлчного пузыря устанавливают дренаж, позволяющий отводить наружу гнойную жёлчь и активно осуществлять санацию. Для применения этого способа необходим акустический доступ к жёлчному пузырю и толщина паренхимы печени в зоне пункции не менее 20 мм. Воздерживаются от применения этого метода при распространённом перитоните, гангрене жёлчного пузыря и в случае заполнения всей его полости камнями («фарфоровый» пузырь). С первых суток дренирования жёлчного пузыря ежедневно проводят промывание его полости растворами антисептиков. Показателями стихания воспаления в жёлчном пузыре служат выделение по дренажу прозрачной жёлчи без хлопьев фибрина, нормализация температуры тела и уровня лейкоцитов в анализе крови. К удалению дренажа из полости пузыря прибегают на 10-11-й день и только после проведения фистулохолецистографии, позволяющей оценить проходимость пузырного протока и гепатикохоледоха. При чрескожном способе холецистостомии, выполненной под контролем УЗИ, возможно возникновение таких осложнений, как перфорация жёлчного пузыря, кровотечение из пункционного канала печени и выпадение дренажа из полости пузыря.
Постоперационный период. У пациентов пожилого и старческого возраста принимают меры по профилактике флеботромбозов в системе нижней полой вены и тромбоэмболических осложнений, нередко приводящих к летальному исходу: с первых суток после операции активизируют больного, проводят лечебную гимнастику, бинтуют нижние конечности эластичными бинтами. По показаниям назначают профилактические дозы антикоагулянтов, предпочтительно низкомолекулярных гепаринов. Проведение в пред- и послеоперационном периоде рационального и адекватного многокомпонентного лечения играет важную роль в благоприятных исходах операций при остром холецистите и его осложнениях. Ориентировочные сроки нетрудоспособности после экстренной холецистэктомии - 2-3 нед. Прогноз при остром холецистите достаточно благоприятный, летальность ниже 2%. Чаще всего она связана с преклонным возрастом и тяжёлыми сопутствующими заболеваниями. В связи с этим важны своевременное выявление и лечение ЖКБ - основной причины развития холецистита.
Схожі презентації
Категорії