Презентація на тему:
Хвороби печінки
Завантажити презентацію
Хвороби печінки
Завантажити презентаціюПрезентація по слайдам:
Хвороби печінки: спадкові набуті (ферментопатії або хвороби накопичення): - первинні - цистиноз - вторинні - ліпідози - глікогенози - гемохроматоз (пігментний цироз) Вторинні хвороби печінки виникають при порушенні обміну речовин, інфекційних хворобах (туберкульоз, сифіліс, тифи), інтоксикаціях. Первинні хвороби печінки – самостійні захворювання, до них належать: гепатози – характеризуються розвитком дистрофічних та некротичних змін гепатити – запальні хвороби печінки цирози – характеризуються розростанням сполучної тканини, перебудовою структури та деформацією органу пухлини – доброякісні та злоякісні паразитарні хвороби (ехінококоз, шистосоматоз та інші) За перебігом хвороби печінки бувають гострими та хронічними.
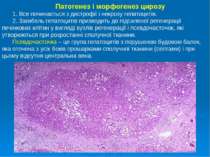
Гепатози Це захворювання, які супроводжуються дистрофічними та некротичними процесами в печінковій тканині. Токсична дистрофія печінки (прогресуючий масивний некроз печінки) 2. Жировий гепатоз Токсична дистрофія печінки Етіологія – дія гепатотропних отрут (бліда поганка, геліотроп, фосфор, миш’як, зіпсовані продукти харчування), токсикоманії, тиреотоксикоз, еклампсія вагітних. Хвороба триває приблизно 3 тижні. В морфогенезі виділяють 2 фази: 1 фаза – жовта дистрофія печінки; 2 фаза – червона дистрофія печінки.
Фаза жовтої дистрофії печінки – макроскопічно печінка збільшена в розмірах, охряно-жовтого кольору з оранжевим відтінком. Фаза червоної дистрофії печінки – макроскопічно – після розсмоктування некротичних мас печінка значно зменшується в розмірах, на розрізі має строкатий вигляд – як «мускатна», але печінка при цьому зморщена, зменшена в розмірах. На 3 тижні хвороби відбувається регенерація – в місцях, де були некрози, розростається сполучна тканина і формується післянекротичний цироз печінки. У важких випадках перебіг ТДП може ускладнитися розвитком гепато-ренального синдрому: Патогенез: в кров надходять продукти розпаду → інтоксикація → токсини діють на рецептори судин нирок → відбувається їх спазм на межі коркової та мозкової речовини → кров не надходить в кору нирок, скидається по юкстамедулярним шунтам у венозну систему нирок → ішемія і некроз коркової речовини нирок (некротичний нефроз) → гостра ниркова недостатність, анурія, через 2-3 дні – смерть.
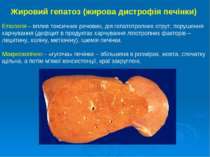
Жировий гепатоз (жирова дистрофія печінки) Етіологія – вплив токсичних речовин, дія гепатотропних отрут, порушення харчування (дефіцит в продуктах харчування ліпотропних факторів – лецитину, холіну, метіоніну), ішемія печінки. Макроскопічно:– «гусяча» печінка – збільшена в розмірах, жовта, спочатку щільна, а потім м’якої консистенції, краї закруглені.
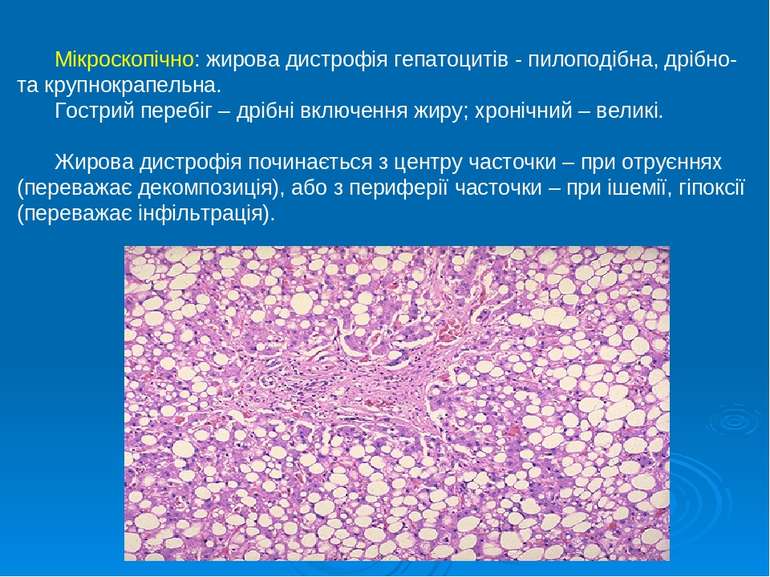
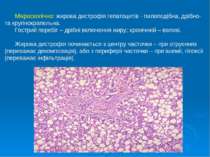
Мікроскопічно: жирова дистрофія гепатоцитів - пилоподібна, дрібно- та крупнокрапельна. Гострий перебіг – дрібні включення жиру; хронічний – великі. Жирова дистрофія починається з центру часточки – при отруєннях (переважає декомпозиція), або з периферії часточки – при ішемії, гіпоксії (переважає інфільтрація).
Гепатити Гепатит – це запалення печінки. Гепатити бувають гострі і хронічні, вогнищеві та дифузні. Етіологія: інфекційні агенти (віруси гепатитів, герпеса, краснухи, ентеровіруси, гнійні мікроорганізми, лептоспіри, лямблії, амеби та ін.); токсичні агенти (токсини мікроорганізмів, токсини при опіковій хворобі, фосфор, миш’як), медикаменти (метилдопа, ізоніазид, нітрофурантоїн та ін.), алкоголь, недостатність α1-антитрипсину. Вторинні гепатити розвиваються при туберкульозі, сифілісі, тифах. За морфологічною картиною гепатити бувають: - альтеративними; - ексудативними; - проліферативними.
Деякі клінічні ознаки гепатитів: - слабкість; - біль в підреберній ділянці; - диспепсія; - гепатомегалія; - жовтяниця; - спленомегалія. Можливі свербіння шкіри, ахолічний кал. Характерні біохімічні порушення: - гіпоальбумінемія; - гіперглобулінемія; - гіперхолестеринемія; - гіпербілірубінемія.
Серед гострих гепатитів не вірусної етіології розрізняють дві форми ексудативного гепатиту – серозний і гнійний. Серозний гепатит найчастіше розвивається при тиреотоксикозі. В гепатоцитах – зерниста дистрофія; серозний ексудат з домішкою лімфоцитів, плазмоцитів, нейтрофілів накопичується в перисинусоїдальних просторах Діссе. Гнійний гепатит характеризується утворенням поодиноких або чисельних абсцесів (від мікроскопічних до 10-15 см в діаметрі). В залежності від шляхів потрапляння мікроорганізмів в печінку розрізняють: пілефлебітичні абсцеси (через ворітну вену); метастатичні абсцеси (через печінкові артерії); холангітичні абсцеси (через жовчні шляхи). Також існує гострий продуктивний гепатит (при черевному тифі). Він характеризується помірними дистрофією і некрозом гепатоцитів, накопиченням невеликої кількості лімфо-лейкоцитарного ексудату, але переважають процеси проліферації – утворюються вогнищеві або дифузні інфільтрати з проліферуючих клітин ретикулоендотеліальної системи (клітин Купфера, ендотелію) та гепатоцитів.
Вірусні гепатити Вірусний гепатит – це захворювання, яке характеризується ушкодженням печінки і травного тракту. Вперше хворобу описав Сергій Петрович Боткін у 1888 р. і відніс її до інфекційних захворювань. За пропозицією учня Боткіна педіатра Кіселя захворювання отримало назву «хвороба Боткіна». Вірусний гепатит об’єднує декілька схожих захворювань, які відрізняються за етіологією та патогенезом, мають гострий та хронічний перебіг. На сьогодні найбільш вивчено гепатити, які викликаються вірусами гепатиту А (НАV), В (HBV), дельта (HDV), С (HCV). Виділяють також вірусні гепатити Е, G, TTV, F, ні А – ні Е (SEN).
Вірусний гепатит А Етіологія – РНК-ентеровірус, тип 72, з родини Picornaviridae, ø 27-32 нм. Відкритий в 1973 р. С.Фейнстоуном. Антиген вірусу – HAVAg. Хворіють частіше діти у віці 4-15 років. Джерело інфекції – хворі люди. Шлях зараження – ентеральний, переважно через забруднену фекаліями воду. Дуже рідко – парентеральний шлях. Характерна наявність епідемічних спалахів, сезонність – осінь-зима, залежність захворюваності від соціальних факторів. Інкубаційний період – 7- 50 діб (в середньому 28 діб). Сприйнятливість до інфекції – 100%. Наприкінці інкубаційного періоду вірусні антигени знаходять в лімфатичних вузлах брижі, селезінці, нирках.
Патогенез В печінці патологічний процес проходить у 2 фази: початкова, характеризується масивним розмноженням вірусів; цитопатична, характеризується зниженням реплікації вірусів, зростанням запальної лімфоїдної інфільтрації, появою некрозів. Т-кіллери здатні руйнувати заражені вірусами гепатоцити. В перебігу хвороби виділяють: інкубаційний період; переджовтяничну стадію (продромальну); жовтяничну стадію; період реконвалесценції. Таким чином захворювання носить циклічний характер.
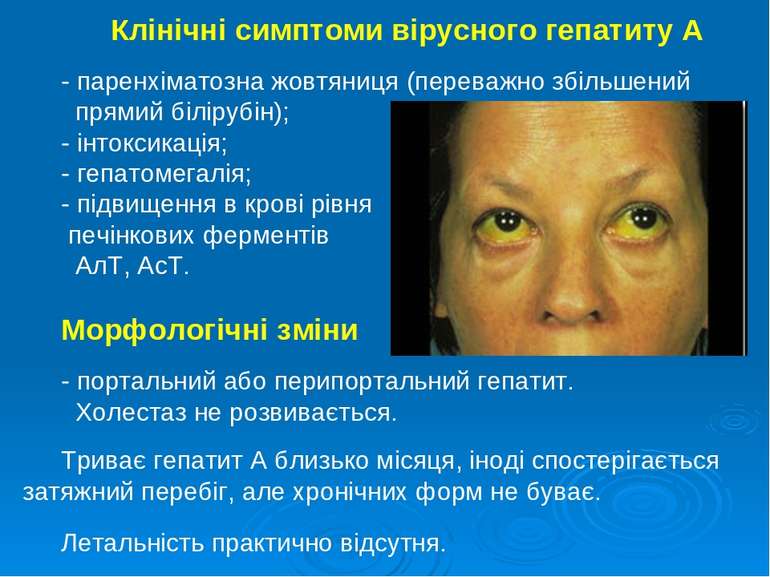
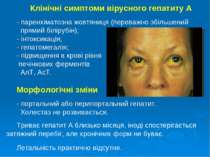
Клінічні симптоми вірусного гепатиту А - паренхіматозна жовтяниця (переважно збільшений прямий білірубін); - інтоксикація; - гепатомегалія; - підвищення в крові рівня печінкових ферментів АлТ, АсТ. Морфологічні зміни - портальний або перипортальний гепатит. Холестаз не розвивається. Триває гепатит А близько місяця, іноді спостерігається затяжний перебіг, але хронічних форм не буває. Летальність практично відсутня.
Вірусний гепатит В Етіологія – ДНК-вірус з сімейства Hepadnaviridae (HepaDNA), відкритий у 1970 р. Д.Дейном. Віріон має ø 42-47 нм, виявляється в сироватці крові і гепатоцитах у вигляді частинок Дейна. Вірус має чотири антигенні детермінанти у зовнішній оболонці і нуклеокапсиді: 1 – поверхневий антиген HBsAg (раніше називався австралійський антиген, відкритий Бламбергом в 1965 році) – основний маркер вірусу; 2 – серцевинний антиген HBcAg (ядерний) – йому притаманні патогенні властивості вірусу; 3 – HBeAg – маркер ДНК-полімерази, показник реплікації вірусу; 4 – антиген Х – складається з 159 амінокислот, є активатором транскрипції, активно функціонує в клітинах первинного раку печінки. Найчастіше виявляється у хворих на хронічний гепатит В.
Джерело інфекції – хворі люди і вірусоносії. Шляхи зараження – парентеральний (переливання крові, різноманітні ін’єкції, контакт з інфікованою кров’ю), статевий, інтранатальний, трансплацентарний. Сезонність не характерна. Хворіють люди різних вікових груп. Інкубаційний період – 25-180 діб. Патогенез. Вірусно-імуногенетична теорія – прояви хвороби і варіанти перебігу залежать від особливостей імунної відповіді організму на присутність вірусу. Потрапляння вірусу в організм → розмноження в реґіонарних лімфовузлах (часто кишечника) → лімфаденіт → вірусемія → віруси переносяться еритроцитами, пошкоджують їх, імунна система починає виробляти проти еритроцитів антитіла → генералізована лімфаденопатія, спленомегалія, алергічні реакції, переважно пошкоджуються гепатоцити завдяки тропності до них вірусів → розвивається імунний цитоліз гепатоцитів на фоні аутоімунізації → антитіла і Т-кіллери руйнують гепатоцити, реагуючи з антигенами вірусу, в основному з HBsAg, який активує імунний цитоліз.
Під час реплікації вірусу в гепатоцитах утворюється специфічний печінковий ліпопротеїн, який є аутоантигеном і викликає аутоімунізацію, що підтримує запальну реакцію в печінці. Імунний цитоліз призводить до виникнення в печінці вогнищ коагуляційного або колікваційного некрозу, який може бути трьох видів: 1 – плямистий некроз (дрібновогнищевий); 2 – східчастий некроз (у вигляді сходинок); 3 – зливний некроз (крупновогнищевий), має варіанти – А) мостоподібний некроз (центроцентральний, центропортальний, портопортальний) Б) субмасивний (мультилобулярний) некроз В) масивний некроз
Клінічно гепатит В відрізняється від гепатиту А: наявністю артралгій; уртикарним висипом в переджовтяничний період; більшою тривалістю захворювання. При гепатиті В можливі вогнищеві ураження легенів (нагадують ГРВІ), ураження шкіри, судин за типом нодозного периартеріїту, нирок, суглобів, скелетних м’язів, серця, нервової системи, що пов’язують з відкладанням в цих органах імунних комплексів. Клініко-морфологічні види гепатиту В: 1 – гостра циклічна форма (класична, жовтянична); 2 – безжовтянична форма (абортивна); 3 – злоякісна форма (некротична, блискавична, фулмінантна); 4 – холестатична; 5 – хронічна.
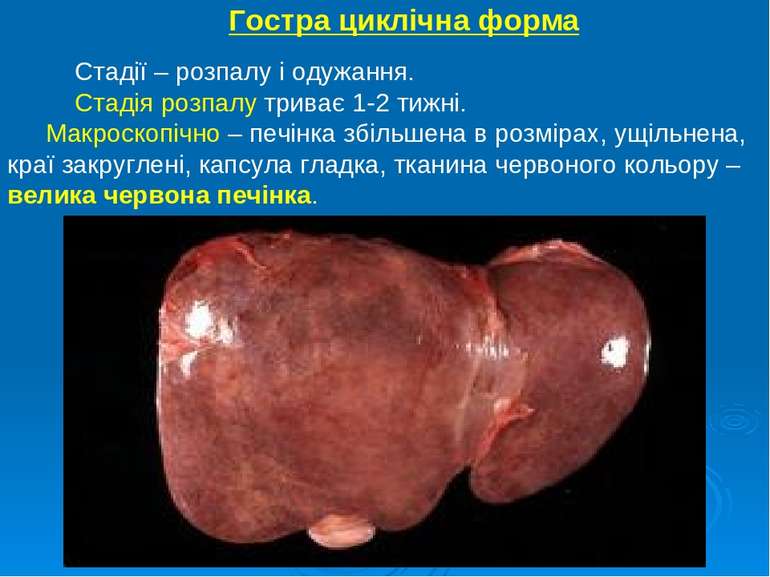
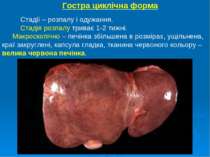
Гостра циклічна форма Стадії – розпалу і одужання. Стадія розпалу триває 1-2 тижні. Макроскопічно – печінка збільшена в розмірах, ущільнена, краї закруглені, капсула гладка, тканина червоного кольору – велика червона печінка.
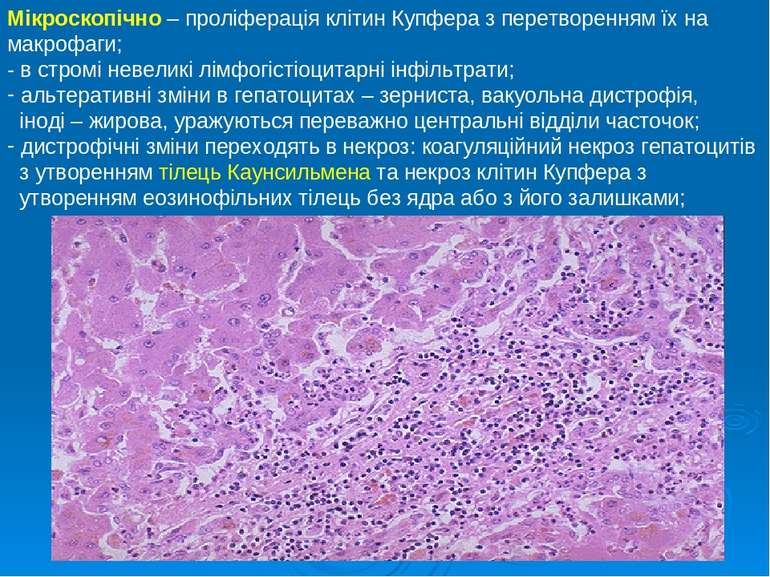
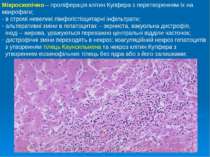
Мікроскопічно – проліферація клітин Купфера з перетворенням їх на макрофаги; - в стромі невеликі лімфогістіоцитарні інфільтрати; альтеративні зміни в гепатоцитах – зерниста, вакуольна дистрофія, іноді – жирова, уражуються переважно центральні відділи часточок; дистрофічні зміни переходять в некроз: коагуляційний некроз гепатоцитів з утворенням тілець Каунсильмена та некроз клітин Купфера з утворенням еозинофільних тілець без ядра або з його залишками;
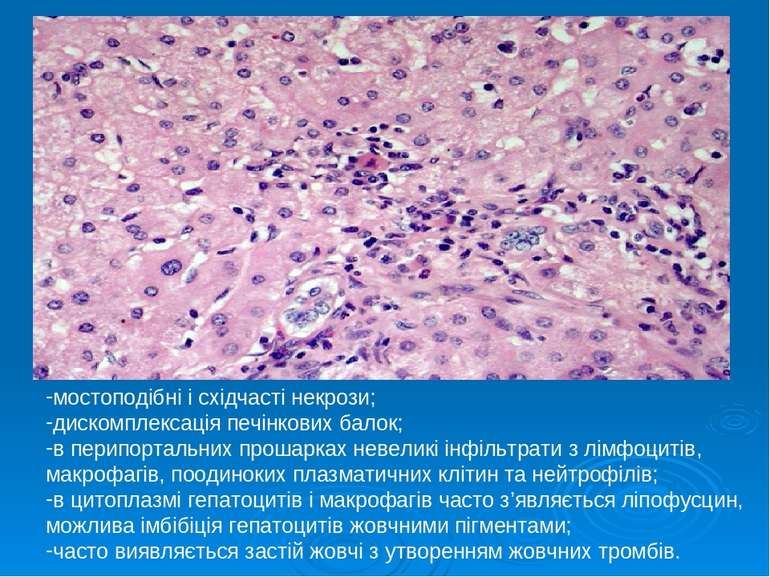
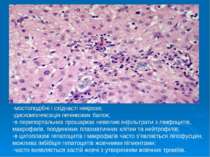
мостоподібні і східчасті некрози; дискомплексація печінкових балок; в перипортальних прошарках невеликі інфільтрати з лімфоцитів, макрофагів, поодиноких плазматичних клітин та нейтрофілів; в цитоплазмі гепатоцитів і макрофагів часто з’являється ліпофусцин, можлива імбібіція гепатоцитів жовчними пігментами; часто виявляється застій жовчі з утворенням жовчних тромбів.
Наслідки На третьому тижні хвороби починається регенерація печінкової тканини: - з’являються гепатоцити з ядрами різної величини, з двома ядрами, ядра гіперхромні, помітні мітози; - відновлюється структура печінкових балок; - дистрофічні і некротичні зміни зменшуються; - лімфомакрофагальні інфільтрати стають вогнищевими; - в ділянках некрозу розростається сполучна тканина. Макроскопічно – печінка набуває нормальних розмірів, зменшується кровонаповнення, капсула потовщується, можуть виникати спайки між капсулою та очеревиною.
Безжовтянична форма Розвивається в тих випадках, коли вірус не може подолати ретикулоендотеліальний бар’єр печінки (клітини Купфера і лімфоцити прикордонної пластинки) – гепатоцити майже не пошкоджуються вірусами. Макроскопічно – велика червона печінка, інколи може пошкоджуватись тільки одна частка печінки. Мікроскопічно: дистрофія гепатоцитів, некрози, тільця Каунсильмена відсутні або зустрічаються в рідких випадках; значна проліферація клітин Купфера з утворенням вузликів Бюхнера; виражена інфільтрація печінкових часточок, портальних трактів лімфоцитами, макрофагами, нейтрофілами, але прикордонна пластинка збережена; - холестаз відсутній.
Злоякісна форма Найбільш важка форма гострого вірусного гепатиту В. Характеризується розвитком альтеративного гепатиту. Мікроскопічно: гепатоцити без ядер, цитоплазма зерниста, вакуолізована, з включеннями жовчних пігментів та ліпідів; некротичні маси швидко розсмоктуються, капілярна мережа оголюється, капіляри переповнюються кров’ю; в перипортальних трактах значна запальна клітинна інфільтрація; регенерація з утворенням вузлів з гепатоцитів без правильної будови балок і несправжніх жовчних проток. Макроскопічно: Печінка значно зменшена в розмірах, м’яка, капсула зморшкувата, краї загострені; тканина печінки спочатку жовта за рахунок просочення некротизованих ділянок жовчними пігментами (стадія жовтої атрофії печінки); при розсмоктуванні некротичних мас на жовтому фоні виникають яскраво-червоні крапочки, смужки внаслідок розширення кровоносних судин, потім утворюються великі ділянки темно-червоного кольору (стадія червоної атрофії печінки). Злоякісна форма закінчується летально від печінкової коми, гепато-ренального синдрому або формується післянекротичний цироз печінки.
Холестатична форма Зустрічається переважно у людей старшого віку. В запальний процес залучаються жовчні протоки, розвивається холестаз. Макроскопічно – печінка збільшена в розмірах, червона, з вогнищами жовто-зеленого кольору. Мікроскопічно: жовчні капіляри і протоки розширені, холестаз; холангіт, холангіоліт; в гепатоцитах і клітинах Купфера відкладаються жовчні пігменти; в центрі печінкових часточок гепатоцити в стані гідропічної дистрофії; зустрічаються тільця Каунсильмена; портальні тракти інфільтровані лімфоцитами, макрофагами, нейтрофілами.
Класифікація хронічних гепатитів (Всесвітній конгрес гастроентерологів, Лос-Анджелес, 1994) - хронічний гепатит В; - хронічний гепатит С; - хронічний гепатит D; - хронічний вірусний гепатит невідомого типу; - автоімунний гепатит; - хронічний медикаментозний гепатит; - криптогенний (ідіопатичний) хронічний гепатит.
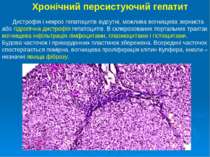
Хронічний вірусний гепатит В Раніше хронічні гепатити поділяли за клініко-морфологічними критеріями на: хронічний персистуючий; хронічний активний (агресивний) гепатит. За сучасними уявленнями ці форми гепатиту є проявом одного патологічного процесу але тільки на різних етапах розвитку (загострення і ремісії). Хронічний гепатит може тривати роками, його основні морфологічні критерії: - деструкція паренхіми (дистрофія і некроз); - запальна клітинна інфільтрація (лімфоцити, плазмоцити); - регенерація гепатоцитів; - склероз.
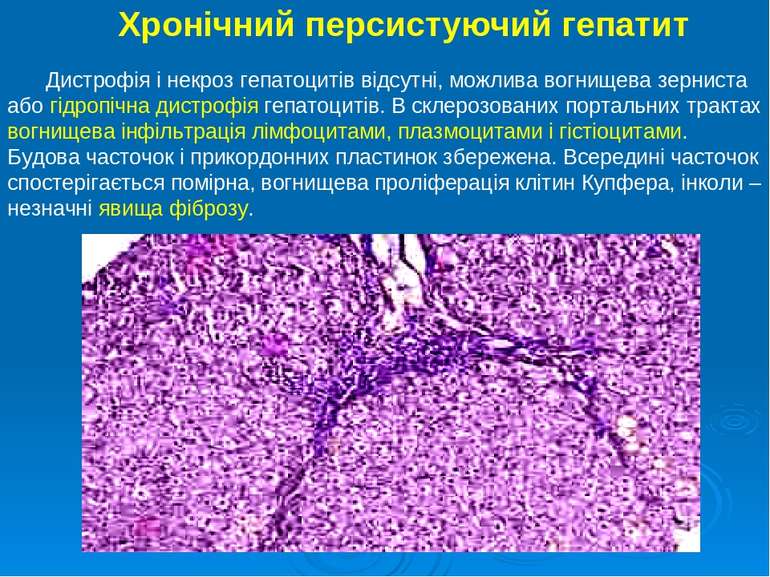
Хронічний персистуючий гепатит Дистрофія і некроз гепатоцитів відсутні, можлива вогнищева зерниста або гідропічна дистрофія гепатоцитів. В склерозованих портальних трактах вогнищева інфільтрація лімфоцитами, плазмоцитами і гістіоцитами. Будова часточок і прикордонних пластинок збережена. Всередині часточок спостерігається помірна, вогнищева проліферація клітин Купфера, інколи – незначні явища фіброзу.
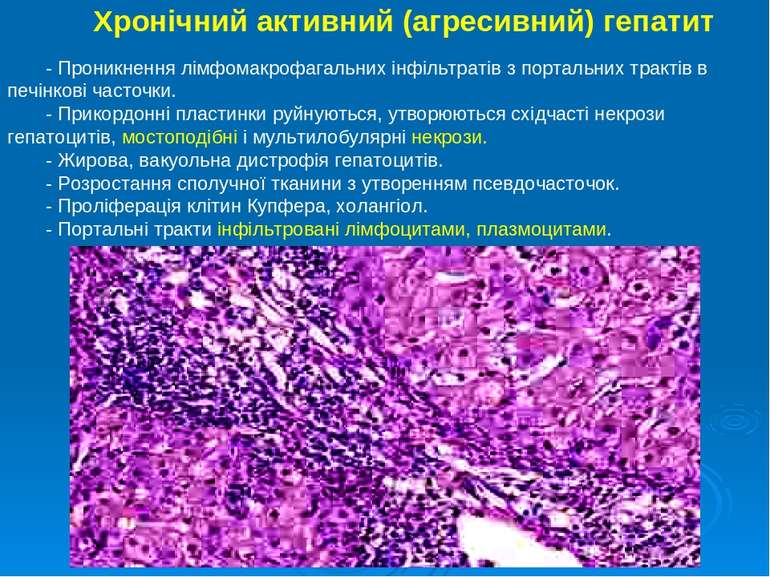
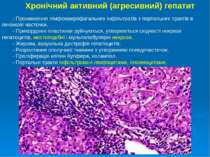
Хронічний активний (агресивний) гепатит - Проникнення лімфомакрофагальних інфільтратів з портальних трактів в печінкові часточки. - Прикордонні пластинки руйнуються, утворюються східчасті некрози гепатоцитів, мостоподібні і мультилобулярні некрози. - Жирова, вакуольна дистрофія гепатоцитів. - Розростання сполучної тканини з утворенням псевдочасточок. - Проліферація клітин Купфера, холангіол. - Портальні тракти інфільтровані лімфоцитами, плазмоцитами.
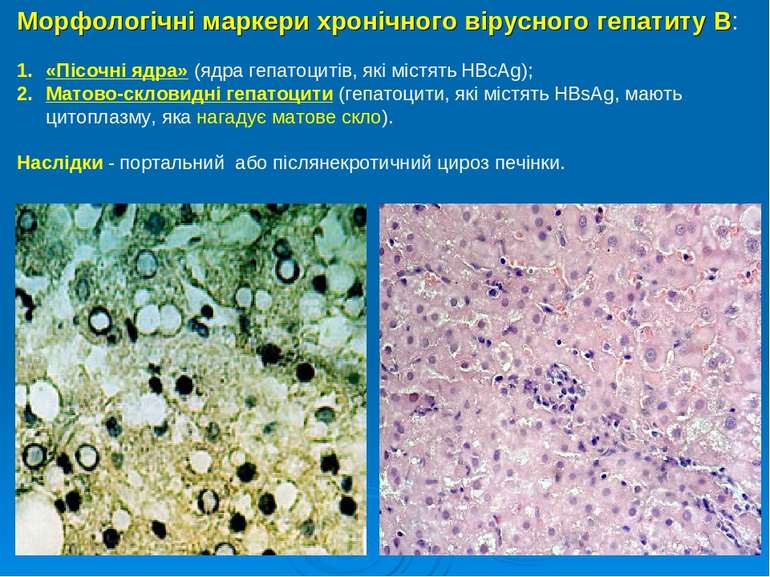
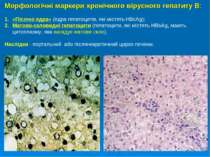
Морфологічні маркери хронічного вірусного гепатиту В: «Пісочні ядра» (ядра гепатоцитів, які містять HBcAg); Матово-скловидні гепатоцити (гепатоцити, які містять HBsAg, мають цитоплазму, яка нагадує матове скло). Наслідки - портальний або післянекротичний цироз печінки.
Хронічна форма гепатиту В з вираженим холестазом: Розвивається холангіт, холангіоліт (ангіохоліт), утворюються «жовчні тромби». Портальні тракти значно інфільтровані лімфоцитами, плазмоцитами, в гепатоцитах дистрофія і некроз. Розвивається склероз і деформація портальних трактів з наступним формуванням біліарного цирозу печінки. Різновиди хронічного гепатиту: – плазмоклітинний (люпоїдний), характеризується переважанням в клітинних інфільтратах плазматичних клітин, що може вказувати на автоімунний компонент в патогенезі; - гігантоклітинний, характерна поява багатоядерних гепатоцитів, які в десятки разів більші за звичайні гепатоцити. В їх цитоплазмі багато включень глікогену, жовчних пігментів. Такі клітини з’являються, вірогідно, в результаті неправильного поділу або при злитті кількох уражених клітин. Частіше спостерігається у дітей.
Ступінь активності (важкості) хронічного гепатиту визначають за вираженням некрозу паренхіми і запальної клітинної інфільтрації (некро-запальна активність): - мінімальна; - помірна; - виражена. “Індекс гістологічної активності” (ІГА) за R. J. Knodell et al., 1981. У відповідності з ІГА загальна кількість балів варіює від 0 до 22. Активність (важкість) гепатиту оцінюється як: мінімальна при 1–3; м’яка (слабка) – 4-8; помірна – 9-12; виражена – 13 і більше балів. Гістологічна ознака Кількість балів Перипортальні некрози і мостоподібні некрози 0 - 10 Внутрішньочасточкові дистрофія і вогнищеві некрози 0 - 4 Портальне запалення 0 - 4 Фіброз (включаючи цироз) 0 - 4
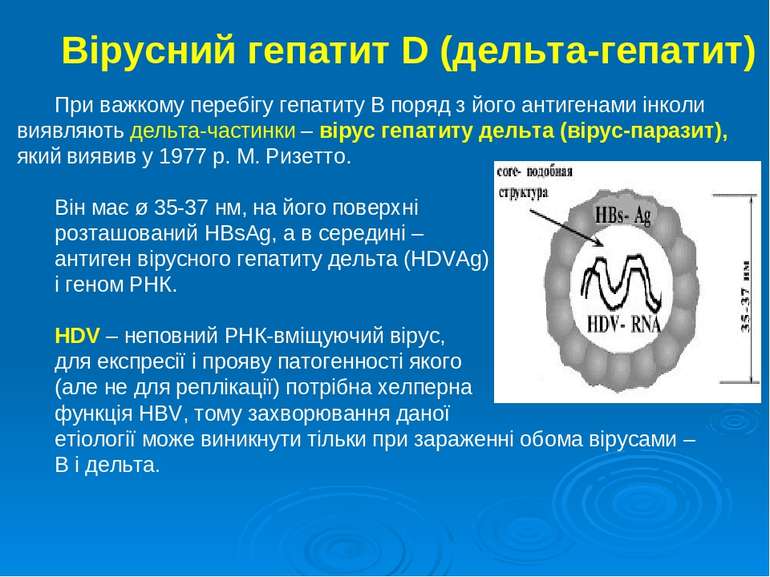
Вірусний гепатит D (дельта-гепатит) При важкому перебігу гепатиту В поряд з його антигенами інколи виявляють дельта-частинки – вірус гепатиту дельта (вірус-паразит), який виявив у 1977 р. М. Ризетто. Він має ø 35-37 нм, на його поверхні розташований HBsAg, а в середині – антиген вірусного гепатиту дельта (HDVAg) і геном РНК. HDV – неповний РНК-вміщуючий вірус, для експресії і прояву патогенності якого (але не для реплікації) потрібна хелперна функція HBV, тому захворювання даної етіології може виникнути тільки при зараженні обома вірусами – В і дельта.
Вірусний гепатит дельта Джерело інфекції – хворі люди, часто на хронічний гепатит В. Шляхи передачі – парентеральний, статевий, трансплацентарний. Інкубаційний період при коінфекції такий же, як при гепатиті В, при суперінфекції він складає 4-7 тижнів. Перебіг гепатиту дельта гострий і хронічний. Морфологічно характеризується некрозом гепатоцитів без вираженої запальної реакції, так як вірус володіє безпосередньою цитопатичною дією на печінкові клітини.
Вірусний гепатит С Раніше цей гепатит відносили до гепатитів ні А ні В. Варіант цього гепатиту, який виникає під час трансфузій, назвали вірусний гепатит С. Шляхи зараження: переливання крові та ії продуктів (70% випадків посттрансфузійного гепатиту), ін’єкції, гемодіаліз, трансплантація органів. Роль статевого, вертикального і перинатального шляхів зараження несуттєва. В 40% випадків не вдається встановити шлях зараження. Вірус гепатиту С – HCV – РНК-вірус, відноситься до родини Flaviviridae, ø 55-65 нм. Відкритий в 1989 р. групою американських вчених під керівництвом М. Хоутона. Джерело інфекції – хворі люди. Інкубаційний період – 15 - 160 днів (в середньому 50 днів).
Патогенез В якості основних механізмів пошкодження печінки при HCV інфекції розглядається пряма цитотоксична дія вірусу та імуно-опосередковане пошкодження гепатоцитів. Вірус розмножується також в клітинах системи мононуклеарних фагоцитів. За клініко-лабораторними і морфологічними ознаками він схожий з гепатитом В, але перебіг у нього більш легкий (часто прихований). Інфекція в 85% випадків набуває хронічного перебігу. Жовтяниця спостерігається тільки в 25% випадків. Рівень трансаміназ підвищується помірно (до 15 разів). Нерідко бувають генералізовані позапечінкові прояви: шкірний васкуліт, синдром Шегрена, змішана кріоглобулінемія, мембранозно-проліферативний гломерулонефрит та ін.
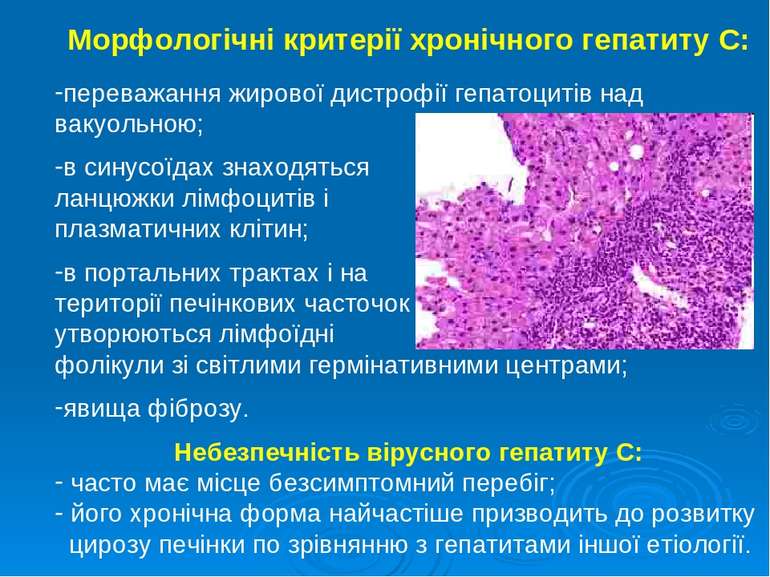
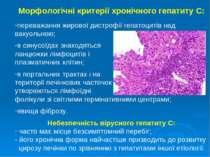
Морфологічні критерії хронічного гепатиту С: переважання жирової дистрофії гепатоцитів над вакуольною; в синусоїдах знаходяться ланцюжки лімфоцитів і плазматичних клітин; в портальних трактах і на території печінкових часточок утворюються лімфоїдні фолікули зі світлими гермінативними центрами; явища фіброзу. Небезпечність вірусного гепатиту С: часто має місце безсимптомний перебіг; його хронічна форма найчастіше призводить до розвитку цирозу печінки по зрівнянню з гепатитами іншої етіології.
Вірусний гепатит Е Раніше цей гепатит відносили до гепатитів ні А ні В. Варіант цього гепатиту з водним шляхом передачі назвали вірусний гепатит Е. Вірус гепатиту Е (HEV) – РНК-вірус з родини каліцивірусів. На нього у 1980 р. звернув увагу М. Гуро, остаточно ідентифікований у 1987 р. Джерело інфекції – хворі люди. Інкубаційний період – від 17 до 75 діб (в середньому 40 діб). Реплікація відбувається тільки в гепатоцитах. За клінічними і морфологічними ознаками він нагадує вірусний гепатит А. Як правило, має доброякісний перебіг, але у вагітних і породіль можливий важкий перебіг з розвитком печінкової енцефалопатії і високою летальністю (у вагітних в третьому триместрі – 25%).
Вірусний гепатит G Викликається РНК-вірусом з родини Flaviviridae (HGV/GBV-C), виділений у 1995 р. науковою групою фірми «Abbot» від хворого на хронічний гепатит С. Передається парентеральним шляхом, після трансфузій (найвищий ризик зафіксовано у ін’єкційних наркоманів – 15-70%). Схожий на вірусний гепатит С (HCV-подібний гепатит). HGV виявляється у 10-20% хворих хронічними гепатитами. Частота носійства в популяції біля 1,7%. Вірус реплікується в печінці і в мононуклеарах. Виділяється з слиною. Інкубаційний період не встановлено. Клінічна картина - перебіг м’який, рівень трансаміназ підвищується помірно. Можуть бути холестатичні форми із значним зростанням активності ЛФ і гама-глутамілтранспептидази. Позапечінкові прояви спостерігаються рідко. При розвитку фулмінантного гепатиту симптоматика зростає повільно, протягом 3-7 тижнів. Серологічна діагностика. Діагноз підтверджується виявленням HGV RNA в ПЛР в сироватці крові. Серологічні методики, основані на виявленні анти-HGV, поки що не розроблені. Перебіг і прогноз. Частота циклічних форм, а також ризик розвитку гострої печінкової недостатності не встановлені. Інфекція часто набуває хронічний перебіг, особливо у пацієнтів з фоновою патологією печінки. Проблема самостійності нозології гепатиту G ще потребує доказів.
Вірусний гепатит ні А – ні Е (ні А, ні В, ні С, ні D, ні Е) Вважають, що цей гепатит викликає вірус SEN, який був ідентифікований у 1999 році. Це ДНК-вірус, передається парентеральним шляхом, інфекція схильна до хронічного перебігу. Вірусний гепатит TTV Вірус TTV (transfusion-transmitted virus) виявлено японськими вченими у 1997 році у хворих на посттрансфузійний гепатит. Це ДНК-вірус. За перебігом гепатит буває гострим і хронічним. Розповсюдженість вірусу TTV в популяції до 37%, а серед аборигенів Африки – до 83%. Групи ризику зараження TTV вірусом – реципієнти крові, хворі на гемодіалізі або з численними гемотрансфузіями, ін’єкційні наркомани. Клінічно TTV-гепатит схожий з гепатитами В, С, G. Біохімічно – більш висока активність АлАТ, ЛДГ, лужної фосфатази. Морфологічно – лімфоцитарна інфільтрація портальних трактів, фокальні некрози, фіброз, зміни жовчних проток, жирова дистрофія гепатоцитів різного ступеня розвитку. Частіше вірус TTV знаходять при хронічних формах гепатиту.
Вірусний гепатит F (?) HFV належить до ДНК-вміщуючих вірусів і є припустимим збудником ні А – ні Е гепатиту з фекально-оральним механізмом передачі. Ці дані потребують подальшого підтвердження. Вірус гепатиту F зараз є предметом дискусій між вченими. Найбільш точна причина і перебіг патологічного процесу в теперішній час мало вивчені. Встановлено, що клінічні прояви і розповсюдженість даного гепатиту східні з такими при гострому вірусному гепатиті А. Методи специфічної діагностики вірусного гепатиту F не розроблені. Хронічний вірусний гепатит невідомого типу Про нього говорять, коли є запалення печінки, яке триває 6 місяців і більше і воно викликане неспецифічним або невідомим вірусом гепатиту. Наслідки вірусних гепатитів При легких формах – одужання з повною регенерацією паренхіми і строми печінки, інколи – вогнищевий або дифузний центральний чи портальний фіброз. При важких формах розвивається цироз печінки або смерть від гепатоцелюлярної недостатності (печінкової коми) або гепато-ренального синдрому. Печінкова кома розвивається при отруєнні організму меркаптаном, при цьому з рота хворого відчувається солодкуватий ароматичний запах – це запах метилмеркаптану.
Цироз печінки - хронічне захворювання, яке характеризується розростанням в печінці сполучної тканини, деформацією органа, а також печінковою недостатністю. Етіологія. Вірусні гепатити, хронічний алкоголізм, вплив токсичних промислових і харчових продуктів, медикаменти, холангіти і холангіоліти, недостатність в харчових продуктах білків, ліпотропних факторів, хронічний венозний застій в печінці та ін. Класифікація цирозу в залежності від етіології: 1) інфекційний 2) токсичний, токсико-алергічний 3) біліарний 4) обмінно-аліментарний 5) циркуляторний 6) криптогенний
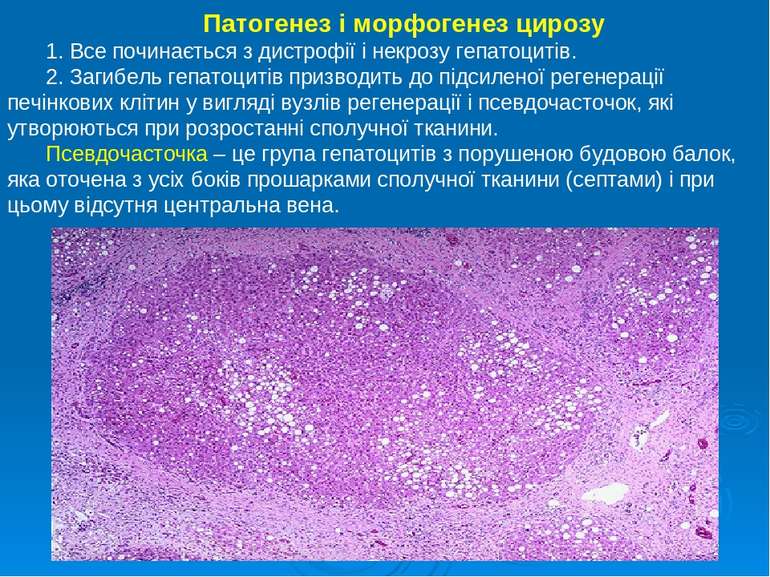
Патогенез і морфогенез цирозу 1. Все починається з дистрофії і некрозу гепатоцитів. 2. Загибель гепатоцитів призводить до підсиленої регенерації печінкових клітин у вигляді вузлів регенерації і псевдочасточок, які утворюються при розростанні сполучної тканини. Псевдочасточка – це група гепатоцитів з порушеною будовою балок, яка оточена з усіх боків прошарками сполучної тканини (септами) і при цьому відсутня центральна вена.
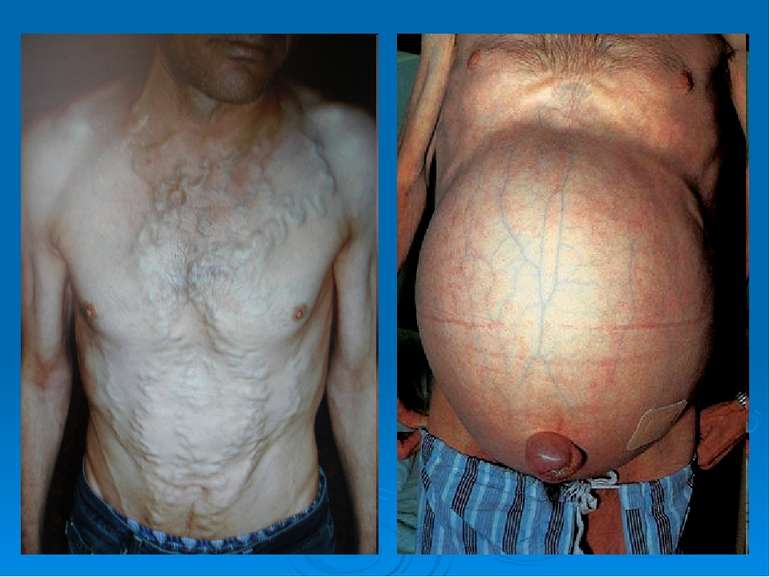
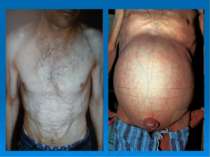
3. Порушення кровообігу в псевдочасточках → капіляризація синусоїдів (фенестрована базальна мембрана стає суцільною) → втрачається зв’язок, контакт між гепатоцитами і кров’ю та клітинами Купфера. 4. Утруднення кровообігу в псевдочасточках → кров іде у венозну систему (минаючи псевдочасточки) по внутрішньопечінковим портокавальним шунтам → посилюється гіпоксія печінкової тканини → прогресує дистрофія і некроз гепатоцитів → стимуляція розростання сполучної тканини → замикається порочне коло, розірвати яке неможливо. 5. Склероз печінкових вен, перипортальних ділянок → розвиток портальної гіпертензії → відкриття позапечінкових портокавальних анастомозів → варикозне розширення вен стравоходу, шлунка, гемороїдальних вен, підшкірних вен передньої черевної стінки («голова медузи»), спленомегалія, асцит. 6. Варикоз вен може призвести до смертельної кровотечі.
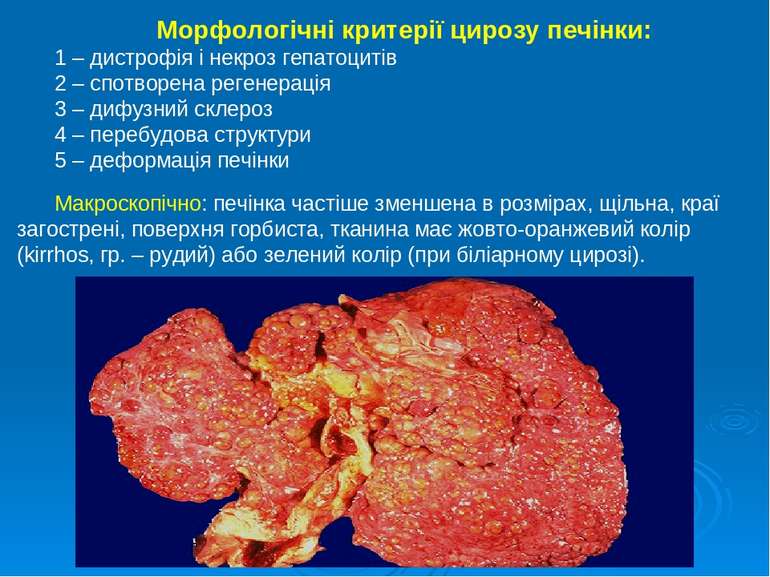
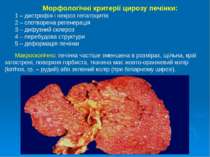
Морфологічні критерії цирозу печінки: 1 – дистрофія і некроз гепатоцитів 2 – спотворена регенерація 3 – дифузний склероз 4 – перебудова структури 5 – деформація печінки Макроскопічно: печінка частіше зменшена в розмірах, щільна, краї загострені, поверхня горбиста, тканина має жовто-оранжевий колір (kirrhos, гр. – рудий) або зелений колір (при біліарному цирозі).
Класифікація цирозів печінки (конгрес гепатологів в Акапулько, Мексика, 1974 р.) За морфологічним типом будови 1 – мікронодулярний (вузли до 3 мм в ø, ширина септ до 2 мм) 2 – макронодулярний (вузли від 3 мм до 3-5 см в ø) 3 – змішаний мікро-макронодулярний 4 – незавершений септальний (мультилобулярний), вузли не сформовані, але септи розсікають паренхіму.
За етіологією цирозу печінки 1 – при спадкових хворобах (галактоземія, глікогенози та ін.) 2 – хімічні цирози при токсичних ураженнях 3 – алкогольний 4 – інфекційні цирози (вірусні гепатити, вроджений сифіліс, шистосомоз) 5 – при недостатньому харчуванні 6 – вторинний біліарний 7 – застійний 8 – криптогенний 9 – первинний біліарний 10 – Індійський дитячий 11 – саркоїдозний (гранулематозний) 12 – інші цирози За активністю патологічного процесу 1 – неактивний 2 – помірно активний 3 – різко активний
Класифікація цирозів печінки (конгрес гастроентерологів в Лос-Анджелес, США, 1994 р.) За етіологією 1. Вірусний. 2. Алкогольний. 3. Медикаментозний. 4. Вторинний біліарний. 5. Вроджений (хвороба Вільсона-Коновалова, гемохроматоз, дефіцит альфа-1-трипсину, тирозиноз, галактоземія, глікогеноз). 6. Застійний (недостатність кровообігу). 7. При хворобі і синдромі Бадда-Кіарі. 8. Обмінно-аліментарний (накладення обхідного тонкокишкового анастомозу, ожиріння, важка форма цукрового діабету). 9. Цироз нез’ясованої етіології (криптогенний, первинний біліарний, індійський дитячий).
Класифікація цирозу в залежності від: - ступеня печінково-клітинної недостатності 1. Компенсований 2. Субкомпенсований 3. Декомпенсований - ступеня портальної гіпертензії і активності процесу (вираження запальної реакції) 1. Активний 2. Неактивний
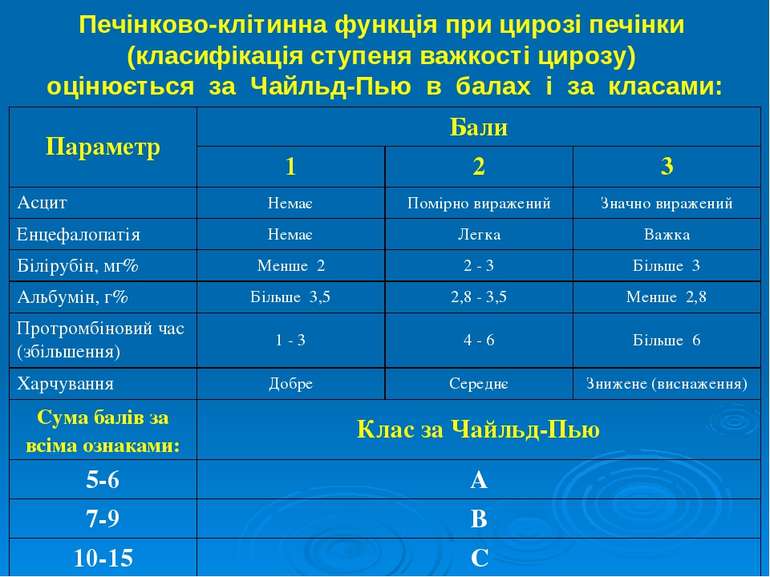
Печінково-клітинна функція при цирозі печінки (класифікація ступеня важкості цирозу) оцінюється за Чайльд-Пью в балах і за класами: Параметр Бали 1 2 3 Асцит Немає Помірно виражений Значно виражений Енцефалопатія Немає Легка Важка Білірубін, мг% Менше 2 2 - 3 Більше 3 Альбумін, г% Більше 3,5 2,8 - 3,5 Менше 2,8 Протромбіновий час (збільшення) 1 - 3 4 - 6 Більше 6 Харчування Добре Середнє Знижене (виснаження) Сума балів за всіма ознаками: Клас за Чайльд-Пью 5-6 А 7-9 В 10-15 С
Компенсований ЦП - показники класу А. Декомпенсований ЦП - показники класів В і С. Запропонована система може також слугувати для оцінки прогнозу, особливо коли немає різкого загострення цирозу і його ускладнень. Система критеріїв SAPS (Simplifed Acute Physiology Score) - використовується для визначення прогнозу у хворих на ЦП в момент розвитку таких ускладнень, як шлунково-кишкова кровотеча, кома, сепсис і т. ін. і включає основні фізіологічні параметри, в більшості прямо не пов’язані зі станом печінки - вік, частота серцевих скорочень і дихання, систолічний АТ, температура тіла, діурез, гематокрит, число лейкоцитів крові, концентрація в сироватці крові сечовини, калію, натрію і бікарбонатів, стадія печінкової коми.
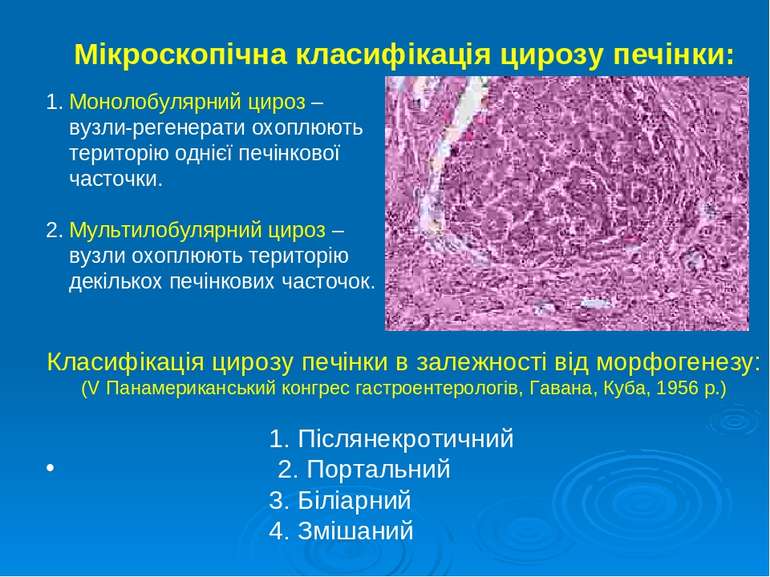
Мікроскопічна класифікація цирозу печінки: 1. Монолобулярний цироз – вузли-регенерати охоплюють територію однієї печінкової часточки. 2. Мультилобулярний цироз – вузли охоплюють територію декількох печінкових часточок. Класифікація цирозу печінки в залежності від морфогенезу: (V Панамериканський конгрес гастроентерологів, Гавана, Куба, 1956 р.) 1. Післянекротичний 2. Портальний 3. Біліарний 4. Змішаний
Післянекротичний цироз Розвивається внаслідок масивного некрозу печінкової тканини (цироз після колапсу ретикулярної строми) після ТДП, злоякісної форми вірусного гепатиту В. Морфологічна характеристика Утворюються широкі фіброзні прошарки, після колапсу строми наближуються портальні тріади і центральні вени – в одному полі зору мікроскопа знаходиться більше трьох тріад і печінкових вен – це патогномонічна ознака цього цирозу. Макроскопічно печінка зменшена в розмірах, щільна, з великими вузлами (макронодулярний цироз).
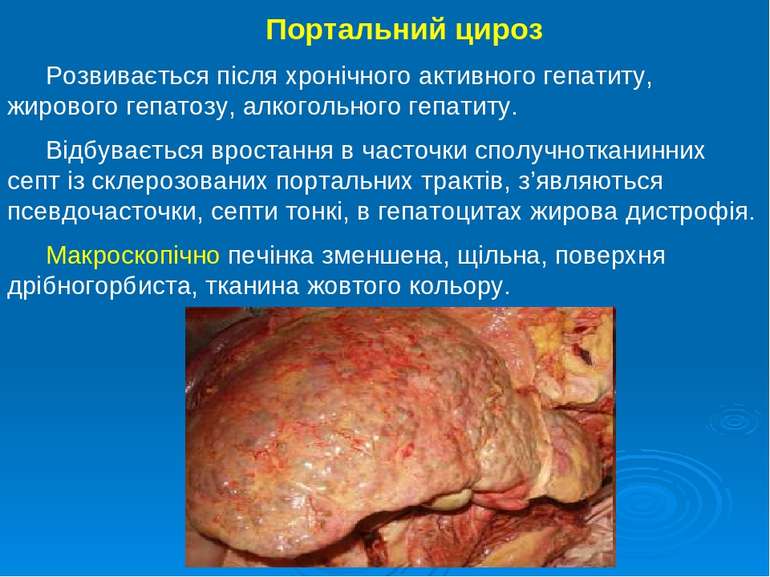
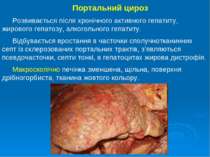
Портальний цироз Розвивається після хронічного активного гепатиту, жирового гепатозу, алкогольного гепатиту. Відбувається вростання в часточки сполучнотканинних септ із склерозованих портальних трактів, з’являються псевдочасточки, септи тонкі, в гепатоцитах жирова дистрофія. Макроскопічно печінка зменшена, щільна, поверхня дрібногорбиста, тканина жовтого кольору.
Біліарний цироз Первинний біліарний цироз розвивається після некротичного (негнійного) холангіту і холангіоліту. Частіше зустрічається у жінок в період клімаксу. Мікроскопічно він нагадує портальний цироз, але ще додається інфільтрація жовчних проток лімфоцитами, плазмоцитами, макрофагами, склерозування проток. Макроскопічно печінка збільшена, щільна, на розрізі сіро-зелена, поверхня гладка або дрібногорбиста. Вторинний біліарний цироз розвивається після механічної жовтяниці, холестазу (пухлина підшлункової залози, жовчнокам’яна хвороба) або після гнійного холангіту, часто ці дві причини взаємопов’язані.
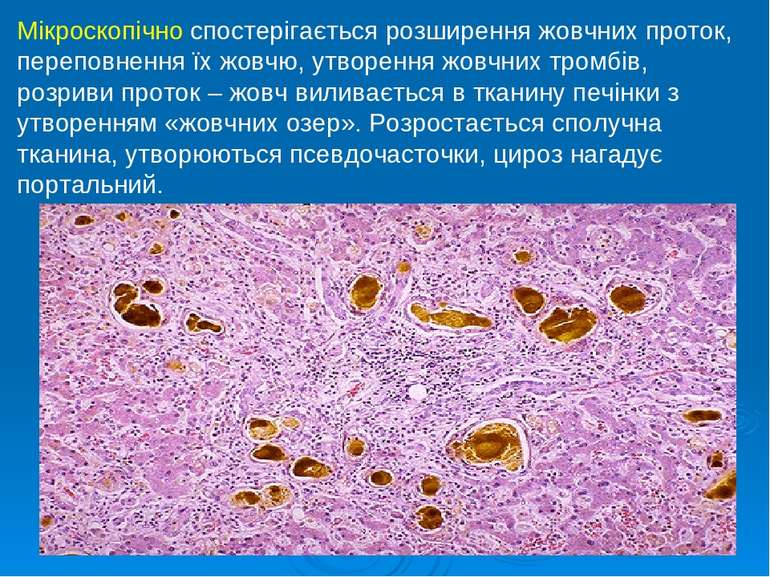
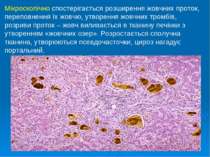
Мікроскопічно спостерігається розширення жовчних проток, переповнення їх жовчю, утворення жовчних тромбів, розриви проток – жовч виливається в тканину печінки з утворенням «жовчних озер». Розростається сполучна тканина, утворюються псевдочасточки, цироз нагадує портальний.
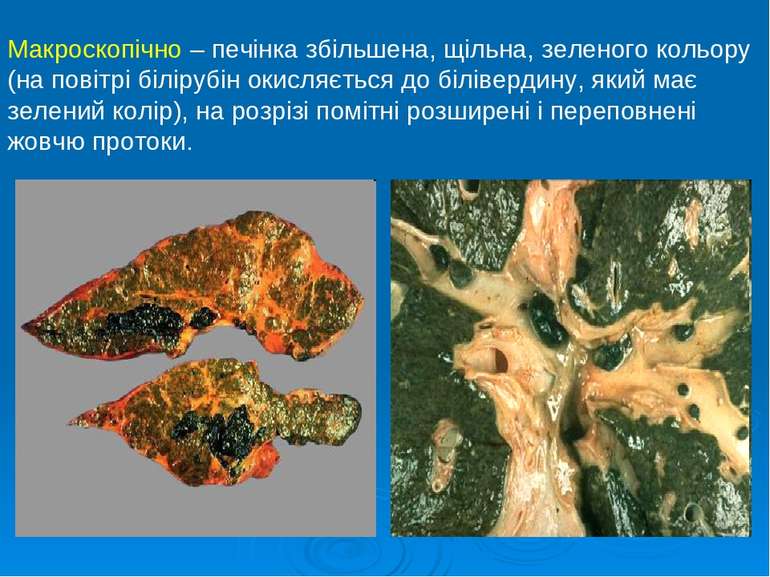
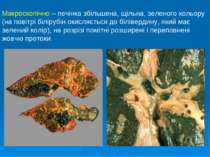
Макроскопічно – печінка збільшена, щільна, зеленого кольору (на повітрі білірубін окисляється до білівердину, який має зелений колір), на розрізі помітні розширені і переповнені жовчю протоки.
Причини смерті від цирозу печінки 1. Печінкова кома. 2. Кровотечі з варикозно розширених вен стравоходу, шлунка. 3. Перехід асциту в перитоніт. 4. Тромбоз портальної вени. 5. Рак печінки (цироз печінки – облігатний передрак).
Схожі презентації
Категорії