Презентація на тему:
Пульмонологія
Завантажити презентацію
Пульмонологія
Завантажити презентаціюПрезентація по слайдам:
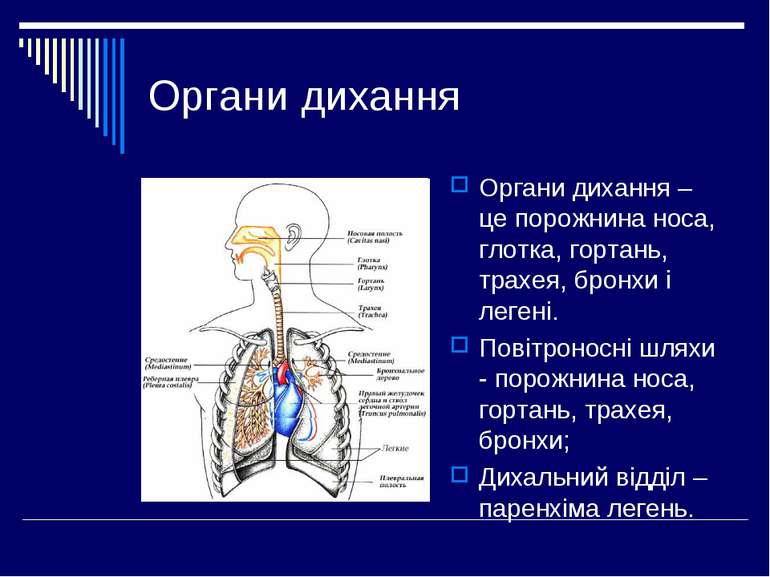
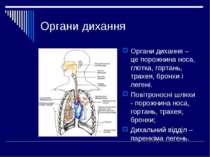
Органи дихання Органи дихання – це порожнина носа, глотка, гортань, трахея, бронхи і легені. Повітроносні шляхи - порожнина носа, гортань, трахея, бронхи; Дихальний відділ – паренхіма легень.
Симптоми та синдроми при основних захворюваннях органів дихання Кашель (tussis) – складний рефлекторно-захисний акт, що виникає при подразненні кашлевих зон (слизова оболонка міжчерпаловидного простору гортані, ділянки біфуркації трахеї і бронхів, поверхні глотки, превральних листків і зовнішніх слухових проходів) фізичними, хімічними чи іншими чинниками (харкотиння, слиз, кров, пил, токсичні гази, шматки їжі, тощо).
Кашель Гострий - при гострих захворюваннях бронхолегеневої системи (гострі бронхіти, пневмонії); Хронічний - при хронічних захворюваннях (бронхіальна астма, хронічні бронхіти, пневмоконіози і т.п.). Вологий - з виділенням харкотиння (хронічний бронхіт, пневмонія, бронхоетактична хвороба, тощо). Велике значення має кількість та характер харкотиння Сухий – не виділяється харкотиння (при ларингіті, трахеїті, початкових стадіях пневмоній, бронхітах, бронхіальній астмі).
Кровохаркання Кровохаркання (haеmoptoё) – виділення крові з харкотинням під час кашлю є важливим діагностичним симптомом ураження органів дихання (рак, туберкульоз, деякі пневмонії) чи серцево-судинної системи (мітральний стеноз, тромбоемболія легеневої артерії, алергічні васкуліти та ін.). Кількість виділеної з харкотинням крові в більшості випадків незначна, проте такі стани нерідко передують легеневій кровотечі – грізному ускладненню, що зумовлює раптову смерть хворого
Задишка Задишка суб’єктивно сприймається як брак повітря, відчуття стиснення чи розпирання в грудях і об’єктивно виражається в збільшенні (рідше навпаки) частоти дихання з поверхневими або поглибленими дихальними рухами. Розрізнюють задишку фізіологічну (виникає при фізичних і психоемоційних навантаженнях) і патологічну, що виникає при захворюваннях органів дихання, серцево-судинної системи, анеміях, кістково-хрящового і м’язового апарату грудної клітини, центральної і периферичної нервової системи, обміну речовин. Залежно від переважного порушення тої чи іншої фази дихання розрізняють експіраторну (затруднений видих), інспіраторну (затруднений вдих) і змішану задишки. Крайнім проявом задишки є задуха (asthma). Астма може бути легеневою (бронхіальною) і серцевою. Перша зумовлена звуженням просвіту дрібних бронхів, друга - застоєм крові в легенях з наступним розвитком набряку легень на основі патології серцево-судинної системи (гіпертонічна хвороба, мітральний стеноз, інфаркт міокарда).
Біль в грудній клітці Біль в грудній клітці може бути викликаний: патологічним процесом з боку органів дихання, серцево-судинної системи, кістково-хрящового апарату і м’язів, центральної і периферичної нервової систем, захворюваннями деяких органів черевної порожнини. Зумовлений пульмонологічними чинниками: при ураженнях плеври, а також при захворюваннях легень (крупозна пневмонія, туберкульоз і рак легень, інфаркт-пневмонія і ін.), при яких в патологічний процес втягується плевра.
Підвищення температури тіла Підвищення температури тіла – один із частих симптомів ураження органів дихання. Ознака запального процесу (ГРЗ, пневмонії, бронхіти тощо)
Основні клінічні синдроми Бронхообструктивний синдром (БОС). Порушення вентиляційної спроможності бронхолегеневого апарату, в основі яких є підвищення опору руху повітря по дихальних шляхах, тобто порушення бронхіальної прохідності.
Основні клінічні синдроми Синдром дихальної недостатності (ДН) – це симптомокомплекс, що відображає стан організму, при якому система зовнішнього дихання не забезпечує нормального газового складу артеріальної крові чи його підтримання досягається за рахунок функціонального перенапруження цієї системи. Виділяють вентиляційну (рестриктивну, обструктивну) та альвеолярно-респіраторну форми дихальної недостатності, які є типами порушення вентиляційної здатності легень. Основним клінічним критерієм ДН є задишка, вираженість якої детермінується ступенями: І ступінь – задишка при помірних фізичних навантаженнях. ІІ ступінь – задишка при ходінні по рівній поверхні. ЧД в спокої 21-25 за 1 хвилину. ІІІ ступінь – задишка в спокої, спостерігаються постійні ознаки гіповентиляції. ЧД - 26 і більше за 1 хвилину. В акті дихання беруть участь додаткові м’язи, мають місце постійний ціаноз і швидка втомлюваність.
Синдроми при патології органів дихання Інтоксикаційний синдром (підвищення температури тіла, головний біль, біль у м’язах) Астено-вегетативний синдром (загальна слабість та зниження працездатності) зустрічається у 93% хворих туберкульозом, 92% - раком легень, 90% - нагнійними захворюваннями легень і пневмоніями.
Синдром ущільнення легеневої тканини. Синдром ущільнення легеневої тканини (СУЛТ) – симптомокомплекс, детермінований наслідками ущільнення легеневої тканини в силу різних груп патогенетичних механізмів. 1. Інфільтрація легеневої тканини 2. Проліферація 3. Спадіння легеневої тканини (ателектаз) Клініка синдрому розглядається в контексті симптоматики захворювань, що зумовили його появу Синдром наявності порожнини у легеневій тканині. Порожнини (каверни) утворюються в легенях при туберкульозі, нагноєннях (абсцес), розпаді злоякісних пухлин легеневих васкулітах (синдром Вегенера), інфаркті, бронхоектатичній хворобі. Основними клінічними ознаками легеневих каверн є локальна тимпанізація перкуторного звуку, амфоричне дихання, великоміхурцеві дзвінкі вологі хрипи. Рентгенологічно – кільцеподібна замкнута тінь, нерідко з горизонтальним рівнем рідини. Синдром гіперпневматизації легеневої тканини. Синдром гіперпневматизації легень або емфізема легень – органічне ураження легеневої тканини, що характеризується патологічним розширенням повітряних просторів дистальніше термінальних бронхіол.
Основні захворювання органів дихання ГОСТРІ РЕСПИРАТОРНІ ЗАХВОРЮВАННЯ – це загальна назва ряду інфекційних хвороб, викликаних вірусами, хламідіями, мікоплазмами, бактеріями і їх комбінаціями, що перебігають з симптомами пораження слизових оболонок верхніх дихальних шляхів, ринофарингітом, ларинготрахеїтом, а іноді – і слизової очей. До ГРЗ не відносяться грип і парагрип, орнітоз і т. д. Зараження – крапельним шляхом від хворих людей. Це в комплексі гострий риніт, ларингіт, ларинготрахеїт.
Основні захворювання органів дихання Гострий бронхіт – гостре запалення слизової оболонки бронхіального дерева. Хронічний бронхіт - дифузне прогресуюче пораження бронхів, пов’язане з тривалим подразненням шкідливими агентами, яке характеризуються запальними і склеротичними змінами в бронхіальній стінці, перибронхіальній тканині, супроводжується перебудовою секреторного апарата і гіперсекрецією слизу, з постійним кашлем не менше 3 місяців протягом 2 років, а при ураженні дрібних бронхів – задухою, що веде до ХЛС. Обструктивний і необструктивний.
ХРОНІЧНЕ ОБСТРУКТИВНЕ ЗАХВОРЮВАННЯ ЛЕГЕНЬ ХОЗЛ – первинне хронічне запальне захворювання з переважним ураженням дистальних відділів дихальних шляхів, паренхіми легенів і формуванням емфіземи. Патологія характеризується обмеженням повітряного потоку з розвитком незворотнього (або частково зворотнього) БОС. Стійкій БОС приводить до формування емфіземи, порушення газообміну, хронічної дихальної недостатності, легеневої гіпертензії і розвитку хронічного легеневого серця.
БРОНХІАЛЬНА АСТМА хронічне запальне захворювання дихальних шляхів, яке спричинене значною кількістю клітин та медіатоів запалення. Хронічне запалення призводить до гіперреактивності бронхів, що проявляється рецидивуючими симптомами свистячого дихання, ядухи, скованості у грудній клітці, кашлю, особливо вночі та зранку. Ці епізоди, звичайно, пов’язані з розповсюдженою, але варіабельною бронхообструкцією, яка зворотна спонтанно або під впливом терапії
Пневмонія - це гостре інфекційне захворювання, переважно бактеріальної етіології, яке характеризується вогнищевим ураженням респіраторних відділів легень та наявністю внутрішньоальвеолярної ексудації. Категорії: Негоспітальна; В/лікарняна, госпітальна, нозокоміальна (через 48 год після ВСТУПУ ХВОРОГО в стаціонарі); Аспіраційна; Пневмонія у осіб з вадами імунітету.
Групи хворих з негоспітальною пневмонією І група – нетяжкий стан хворих без супутньої патології ІІ група - нетяжкий стан хворих (не потребують госпіталізації) з супутньою патологією. ІІІ група - нетяжкий перебіг (потребують госпіталізації) при наявності несприятливого прогнозу ІV група – тяжкий стан (госпіталізація в палату інтенсивної терапії)
Захворювання дихальної системи, що потребують обов'язкового нагляду лікаря та ті, що можуть лікуватися хворими самостійно за допомогою ОТС-препаратів Всі захворювання, крім ГРЗ, потребують обов'язкового нагляду лікаря. Симптоми захворювань органів дихання, які можуть лікуватися ОТС-препаратами – кашель та підвищення температури тіла.
Кашель “Загрозливі” симптоми, при яких хворий повинен обов'язково звернутись до лікаря: кашель, що триває більше тижня; кашель, що супроводжується температурою 37,5-38 0С на протязі тривалого часу (більше тижня) кашель, що супроводжується температурою >38 0С більше 3-х днів кашель, що супроводжується задишкою, болем у грудній клітці при диханні; кашель, що супроводжується виділенням зеленкуватого харкотиння; кашель, що супроводжується виділенням харкотиння з прожилками крові; кашель з нападами ядухи; кашель, який супроводжується слабкістю, втратою маси тіла; масивне потовиділення (особливо вночі), озноби раптовий напад сильного кашлю сильний кашель на протязі години без перерви масивне відходження харкотиння зміна голосу У всіх інших випадках кашель може лікуватись ОТС-препаратами
Серед речовин, які впливають на функції органів дихання, виділяють такі групи лікарських препаратів: протикашльові засоби; відхаркувальні засоби; стимулятори дихання; препарати, які використовуються при бронхіальній астмі; засоби, які застосовуються при набряку легень
Протикашльові засоби: Засоби центральної дії (пригнічують центральні ланки кашльового рефлексу): а) наркотичні: метилморфін (кодеїн, “Кодтерпін”), декстрометорфан (Атусин, Тусин-плюс). б) ненаркотичні: глауцину гідрохлорид, окселадину цитрат, бутамірату цитрат. Засоби перефиричної дії (блокують чутливі закінчення кашльових рефлексогенних зон): Преноксдіазин (лібексин).
Особливості застосування протикашльових засобів (ПКЗ) ПКЗ не при значають при підвищенні бронхіальної секреції, масивному виділенні харкотиння ПКЗ, що містять кодеїн, декстраморфан, бутамірат, не рекомендується застосовувати дітям до 2-х років, в період вагітності і лактації ПКЗ, що містять кодеїн, декстраморфан, бутамірат при прийманні великих доз чи застосуванні на протязі тривалого часу можуть викликати пригнічення ЦНС та дихання ПКЗ, що містять окселадин, бутамірат і особливо декстраморфан можуть викликати вялість, сонливість головокружіння. Їх не рекомендується прийматиособам, професія яких потребує швидкої реакції. ПКЗ, що містять кодеїн, декстраморфан, бутамірат і особливо кодеїн, не можна поєднувати з алкоголем із-за високого ризику пригнічення ЦНС і дихання Препарати, що містять глауцину гідрохлорид, при застосуванні у дітей можуть викликати зниження АТ Таблетки, що містять преноксдіазин, необхідно ковтати без розжовування При прийманні преноксдіазину може виникати сухість в роті і глотці Прийом преноксдіазину не рекомендується особам з низьким АТ
Відхаркувальні засоби: Секретомоторні засоби – регідранти (стимулюючі відхаркування): а) засоби рефлекторної дії: препарати лікарських рослин, бензоат натрію, бронхікум елексир, мукалтин. б) засоби резорбтивної і місцевої дії: йодид натрію і калію, хлорид амонію, натрію гідрокарбонат, ефірні масла, пульмекс. Бронхосекретолітичні засоби (муколітики). а) протеолітичні ферменти: трипсин, хімопсин, хімотрипсин, дезоксирибонуклеаза; б) власне муколітики: ацетилцистеїн, карбоцистеїн. в) засоби, які стимулюють утворення сурфактантів, або сурфактанти: бромгексин, амброксол.
Особливості застосування відхаркувальних засобів (ВХЗ) Відхаркувальні не можна поєднувати з препаратами, гальмуючими кашлевий рефлекс (кодеїн, окселадин, глауцин і т. д.) і з гістаминолітиками, що згущують харкотиння (Димедрол, Піпольфен і др.). · При прийомі відхаркувальних не потрібно призначати препарати, що обезводнюють організм хворого (сечогінні, послаблюючі і т. п.). · Відхаркувальні препарати рефлекторної дії (термопсис, терпінгідрат, істод, алтей, лікорин) при перевищенні дози можуть викликати блювоту, протипоказані при захворюваннях шлунка (гастрит, виразкова хвороба). · Відхаркувальні препарати потрібно запивати масивним лужним питтям. Рекомендується випивати додатково до фізіологічної норми 1,5-2 л рідини для компенсації фізіологічних втрат. · Не рекомендується призначати відхаркувальні лежачим хворим.
· Клінічний ефект відхаркувальних засобів, як правило, спостерігається не раніше 6-7 дня лікування. · В перші 2-3 дня прийому відхаркувальних препаратів кашель і відділення мокроти можуть посилитися: дані явища свідчать про ефективність препарату (а не навпаки). · При передозуванні або тривалому прийомі препаратів, що містять йодіди (калію йодид, натрію йодид), можливе виникнення йодизму: риніт, кропив'янка, набряк Квінке; можливі явища гипертиреоза - тахікардія, тремор, підвищена збудливість, безсоння, діарея (у осіб старший 40 років). · Препарати, що містять йодиды (калію йодид, натріюйодид), протипоказані при вагітності, гострих запальних процесах, захворюваннях щитовидної залози. · За наявності гострого запального процесу переважні відхаркувальні препарати рослинного походження. · Рослинні відвари і настої (солодка, корінь алтея, мати-й-мачуха, аніс, фенхель, чабрец) надають не тільки відхаркувальна дія, але і сприяють регенерації пошкодженою слизовій бронхів за рахунок мікроелементів, що містяться, вітамінів і біогенних стимуляторів.
Стимулятори дихання (аналептики) Аналептики прямої дії: бемегрид, етимізол, кофеїн. Аналептики змішаної дії: кордіамін, камфора, веглекислота. Аналептики рефлекторної дії: лобелін, цититон.
Антибактеріальна терапія Пневмонія – безумовне показання до застосування антибіотиків Починати відразу після встановлення діагнозу Вибір препарату залежить від важкості пневмонії, групи до якої віднесено хворого
Негоспітальна пневмонія І категорія (НП до 60 років без супутньої патології) S. Pneumoniae, M. Pneumoniae, C. Pneumoniae, H. influenzae Монотерапія, перорально: Амоксицилін або макролід (спіраміцин, азітроміцин, кларітроміцин, роксітроміцин). Фторхінолони ІІІ-ІV покоління
Негоспітальна пневмонія II категорія S. pneumoniae H. influenzae S. aureus M. Catarrhalis, грамнегативні аероби Амоксицилін/клавулонова кислота або цефуроксиму аксетил перорально. Фторхінолони ІІІ-ІV покоління перорально або цефтриаксон в/м, в/в
Негоспітальна пневмонія III категорія (потребують госпіталізації). Аспіраційна орофарингіальна флора, Грам (-) ентеробактери, Legionella spp. S. aureus В/м або в/в: амінопеніцилін + макролід або цефалоспорин ІІ-ІІІ генерації + макролід. В/в: Фторхінолон ІІІ-IV покоління.
Негоспітальна пневмонія IV категорія: термінова госпіталізація, інтенсивна терапія Спектр аналогічний пневмоніям II, III категорій. Парентерально: Цефалоспорини II - III генерацій. Антипсевдомонадні пеніциліни+фторхінолони або кліндаміцин. Цефалоспорини ІІ - ІІІ генерацій+макроліди. Хворим з вираженими деструктивними змінами, ризиком розвитку сепсісу доцільно призначити карбопенеми (іміпенем, меропенем). У перші дні рекомендується додати аміноглікозиди (амікацин, гентаміцин, тобраміцин).
Критерії ефективності антибактеріальної терапії Оцінюють ефективність через 48 год. (нетяжкий перебіг) або 72 год. (тяжкий перебіг) Критерії ефективності: температура до 37,5, відсутність інтоксикації, дихальної недостатності. В загальному аналізі крові: лейк. до 10*109, відсутність негативної динаміки рентген.змін.
Тривалість антибактеріальної терапії При нетяжкій пневмонії + 3-5 днів після нормалізації температури, в середньому – 7-10 днів При тяжкому перебігу 10-14 днів, при стафілококовій, ентеробактерійній, легенельозній до 21 дня.
Для зняття приступу бронхіальної астми використовуються: Бронхолітичні засоби: адреноміметики (α,β-адреноміметики, β-адреноміметики, β2-адреноміметики) метилксантини Холіноблокатори (м-холіноблокатори, гангліоблокатори) Протиалергійні та десенсибілізуючі засоби Відхаркувальні засоби
Найбільш ефективним шляхом введення лікарських засобів для лікування БОС є інгаляційний, при якому препарат безпосередньо поступає в бронхи Переваги інгаляційної терапії в пульмонології: -ефективне створення високих концентрацій медикаментів в дихальних шляхах; -незначна концентрація препарату в крові; - швидкий початок дії препаратів; -можливість корекції дози; -мінімум системних побічних ефектів.
Ингаляційні β2-агоністи короткої дії Ця група препаратів включає сальбутамол і фенотерол (Беротек). Основні властивості даної групи препаратів: - стимулюють β2-адренорецептори; -розслабляють гладку мускулатуру бронхів; -знижують гіперреактивність дихальних шляхів;
Інгаляційні β2-агоністи короткої дії -покращують мукоциліарний кліренс; - знижують судинну проникність і ексудацію плазми, тим самим зменшуючи набряк слизистої оболонки бронхів; - стабілізують мембрани огрядних клітин, -зменшують викид медіаторів запалення.
Інгаляційні β2-агоністи короткої дії Перевагою цих препаратів є швидкий (через 3-5 хв) і виражений бронхолітичний ефект. Тривалість дії препаратів складає 3-6 год. При цьому краще робити 1 вдих препарату, а наступний – через 1 хв, чим відразу 2 вдихи.
Інгаляційні β2-агоністи короткої дії Препарати цієї групи мають досить велику кількість побічних ефектів, особливо при частому (більше 4 разів на добу) використанні. Однією з серйозних побічних дій є тремор унаслідок прямої дії препарату на β2-адренорецептори скелетної мускулатури.
Інгаляційні β2-агоністи короткої дії Тремор частіше спостерігається у хворих літнього і старечого віку. Нерідко спостерігається тахікардія – або в результаті прямої дії на β-адренорецептори передсердя, або під впливом рефлекторної відповіді унаслідок периферичної вазоділатації.
Інгаляційні β2-агоністи тривалої дії Препарати даної групи мають тривалість дії близько 12 год і використовуються для планової терапії бронхіальної астми (БА) і хронічного обструктивного захворювання легенів (ХОЗЛ). Призначаються в комплексі з протизапальними препаратами
Інгаляційні β2-агоністи тривалої дії До цієї групи препаратів відносяться сальметерол і формотерол, які володіють здатністю: -розслабляти гладеньку мускулатуру бронхів, -підсилювати мукоциліарний кліренс, -зменшувати судинну проникність і вивільнення медіаторів з огрядних клітин і базофилов, -забезпечувати тривалий захист від дії чинників, що приводять до бронхоспазма.
Інгаляційні β2-агоністи тривалої дії Небажані ефекти β2- агоністів тривалої дії виявляються у вигляді відчуття неспокою, тремора скелетних м'язів, стимуляції серцево-судинної системи.
М-холінолітики Основний представник даної групи – іпратропія бромід – володіє вираженим бронхолітичним ефектом.
М-холінолітики Переваги холінолітиків: -відсутність кардіотоксичної дії, що робить їх препаратами вибору для пацієнтів з серцевими і циркуляторними порушеннями, а також немолодих пацієнтів; -відсутність тахіфілаксії при повторному застосуванні; кількість холінорецепторов з віком не зменшується (на відміну від β2-адренорецепторів), тому у немолодих пацієнтів холінолітики ефективніші, ніж β2-агоністи; -невелика кількість побічних ефектів (сухість, гіркий смак в роті).
М-холінолітики Позитивні ефекти холінолітиків багатогранні і не обмежуються тільки бронходилатаційним ефектом. Вони - знижують чутливість кашльових рецепторів і секрецію в'язкого мокротиння, -зменшують споживання кисню дихальними м'язами. До позитивних особливостей іпратропія броміду належить велика тривалість дії – до 8 год.
Комбінований препарат Беродуал Н (іпратропія бромід 20 мкг + фенотерол 50 мкг) набув широкого поширення в сучасній терапевтичній практиці. Ефекти Беродуала Н: - іпратропія бромід усуває бронхоконстрикторний вплив парасимпатичної іннервації; - фенотерол, крім розслаблення гладкої мускулатури, зменшує набряк слизової оболонки бронхів; - компоненти препарату впливають на всі відділи бронхіального дерева, зокрема термінальні (бронхіоли);
- препарат має швидкий (через 5-10 хв) і тривалий (6-8 год) ефект; - менше число побічних ефектів (менша доза кожного з компонентів в порівнянні з дозами при монотерапії для досягнення аналогічного ефекту).
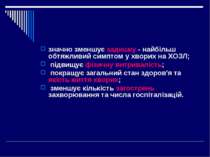
М-холінолітики Довготривалої дії холінолітик (тіотропіую бромід) протягом 24 годин і більше, спричиняє сталий, значно сильніший бронхолітичний ефект ніж іпратропіум, має деяку протизапальну дію. Спіріва
значно зменшує задишку - найбільш обтяжливий симптом у хворих на ХОЗЛ; підвищує фізичну витривалість; покращує загальний стан здоров'я та якість життя хворих; зменшує кількість загострень захворювання та числа госпіталізацій.
Стабілізатори мембран мастоцитів Кромогліцієва кислота (cromoglicic acid) Показання. БА (включаючи БА, провоковану фізичним навантаженням) у дітей і дорослих (профілактика і лікування), харчова алергія.
Блокатори лейкотрієнових рецепторів Блокатори лейкотрієнових рецепторів (монтелукаст, зафірлукаст) - новий клас протиастматичних засобів, місце і роль яких остаточно не визначено. В дихальних шляхах блокують дію лейкотрієнів, зокрема попереджаючи надмірне утворення секрету в бронхах, набряк слизової оболонки, ослабляючи гіперреактивність бронхів і бронхоспазм.
Глюкокортикоїди Особливе місце в терапії БА займають глюкокортикоїди (ГК) з їх багатогранною дією на усіх ланки патогенезу захворювання. ГК незамінні у всіх випадках важкого перебігу астми. Механізм дії: - гальмування синтезу чи вивільнення медіаторів запалення; - потенціювання ефекту катехоламінів за рахунок збільшення кількості і/чи ефективності цАМФ; - гальмування М-холінергічної стимуляції за рахунок зниження кількості і/чи ефективности цГМФ; - пряма дія на гладкі м'язи бронхів.
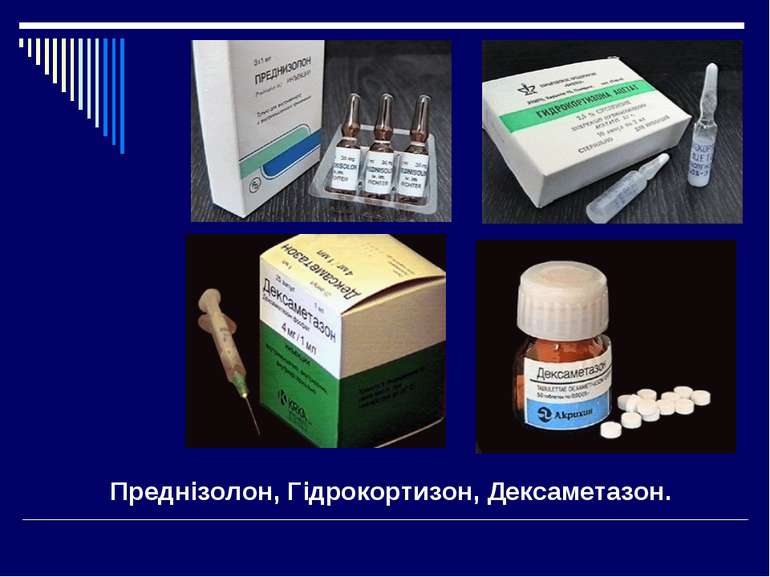
Інгаляційні ГКС Беклометазону дипропіонат (бекломет, бекотид) — глюкокортикоїдний препарат з надзвичайно високою ефективністю при місцевому застосуванні і відносно низькою системною дією. При БА його застосовують у вигляді мікроаерозолю у фторвуглеводному розпилювачі (ванцерил) і в капсулах, кремі, мазі. Доза складає 1-4 вдиху (50-200 мкг) 4 рази в добу. Через слабку системну дію беклометазону він не викликає побічних ефектів. Флунісолід (аеробін) є фторованим похідним кортикостероїдного гормону у виді капсул для інгаляцій. Застосовують для профілактики приступів бронхіальної астми при астмі легкого і середнього перебігу по 2 інгаляції (по 250 мкг на вдих) двічі в добу, а при важкому перебігу по 4 інгаляції 2 рази в день (добова доза не більш 2 мг). Будесонід відноситься до негалогенізованих глюкокортикостероїдів, структурно близьких до гідроксипреднізолону. З усіх глюкокортикоїдів будесонід має найбільшу топічну активність і найбільшу афінність до кортикостероїдних рецепторів. По порівняльної ефективности будесонід приблизно дорівнює бекламетазону дипропіонату.
Схожі презентації
Категорії