Презентація на тему:
Основні групи антибіотиків
Завантажити презентацію
Основні групи антибіотиків
Завантажити презентаціюПрезентація по слайдам:
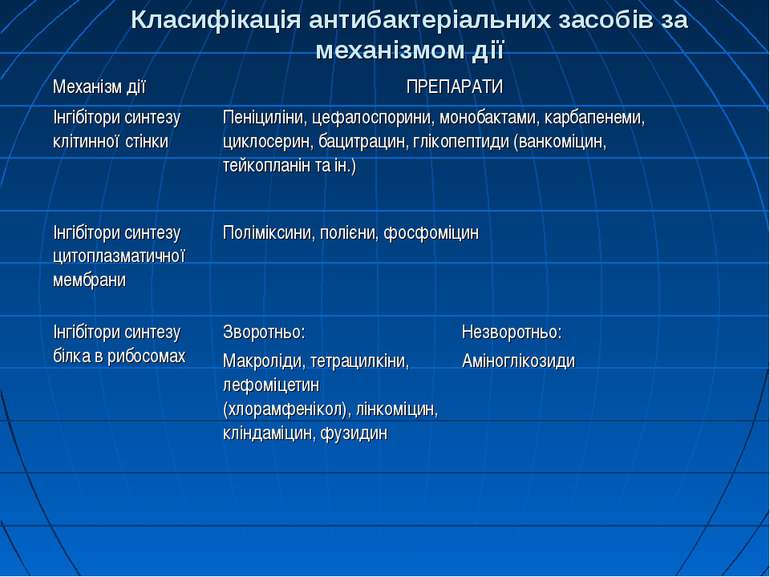
Класифікація антибактеріальних засобів за механізмом дії Механізм дії ПРЕПАРАТИ Інгібітори синтезу клітинної стінки Пеніциліни, цефалоспорини, монобактами, карбапенеми, циклосерин, бацитрацин, глікопептиди (ванкоміцин, тейкопланін та ін.) Інгібітори синтезу цитоплазматичної мембрани Поліміксини, полієни, фосфоміцин Інгібітори синтезу білка в рибосомах Зворотньо: Макроліди, тетрацилкіни, лефоміцетин (хлорамфенікол), лінкоміцин, кліндаміцин, фузидин Незворотньо: Аміноглікозиди
Механізм дії ПРЕПАРАТИ Порушення синтезу ДНК Нітрофурани, ріфампіцин, похідні: хіноксаліну, нітроімідазолу, 8-оксихіноліну Інгібітори ДНК-гірази Хінолони, фторхінолони Модифікатори енергетичного метаболізму (фолієвих кислот) Рифампіцин, сульфаніламіди, триметоприм, ізоніазид
Основні принципи раціональної антибактеріальної терапії: Призначення антибіотиків тільки при інфекціях бактеріальної етіології; Своєчасний початок лікування; Вибір препаратів, активних у відношенні ймовірних або визначених збудників захворювання; Призначення препаратів з доведеною клінічною ефективністю при інфекціях даної локалізації; Урахування локальних та регіональних особливостей резистентності збудників; Застосування адекватних доз; Оптимальна тривалість курсу; Оптимальне співвідношення вартість/ефективність; Використання ресурсозберігаючих технологій; Оцінка ефективності стартової антибактеріальної терапії через 48-72 год. від її початку; Контроль за станом мікроекології кишечника, імунним статусом.
ІДЕАЛЬНИЙ ВАРІАНТ – ситуація, при якій збудник захворювання та його чутливість до антимікробного препарату відомі лікарю. Цей варіант в сучасних умовах поступається іншим, враховуючи низку його недоліків: Отримання результатів мікробіологічного дослідження потребує декількох днів, що не відповідає вимогам ургентної терапії, особливо при важкому стані хворого; Аналіз інфікованого матеріалу необхідно проводити в “захищених” умовах, щоб уникнути забруднення із навколишнього середовища, тобто – відповідати стерильним умовам його отримання, що не завжди є реальним; Економічні витрати на бактеріологічне дослідження можуть бути обмеженими, а бактеріологічна лабораторія – відсутня; тому надається перевага бактеріоскопічним методам, які дозволяють швидко огтримати скринінгові результати відносно збудників інфекції
ЙМОВІРНИЙ ВАРІАНТ – базується на досвіді лікаря, його звичках до вибору препарату. Він переважає серед лікарів із значним стажем роботи і віддзеркалює інерцію мислення, обмеженість доступу до сучасної інформації. ЕМПІРИЧНИЙ ВАРІАНТ – науково обґрунтований вибір препарату, що базується на епідеміологічних даних про етіологічну роль збудників різних захворювань та їх чутливість до АБ в даний час, у даній країні.
ВИЗНАЧЕННЯ НЕАДЕКВАТНОЇ АНТИМІКРОБНОЇ ТЕРАПІЇ Мікробіологічно документована інфекція, яка ефективно не лікувалась в період її ідентифікації Відсутність актимікробного препарату, активного у відношенні специфічного класу мікроорганізмів-збудників Застосування антимікробного засобу, до якого збудник інфекції мав стійкість Повна відсутність антимікробного лікування за умов мікробіологічно підтвердженої інфекції. МІНІМАЛЬНІ ВИМОГИ до призначення антибіотиків: Адекватне дозування Адекватна кратність застосування Моніторування, якщо можливо, концентрації препарату Уникнення небажаних медикаментозних взаємодій
ЗАХОДИ ПО ЗНИЖЕННЮ ЧАСТОТИ ВИПАДКІВ НЕАДЕКВАТНОЇ АНТИМІКРОБНОЇ ТЕРАПІЇ В ГОСПІТАЛЬНИХ УМОВАХ Консультації спеціаліста в галузі інфекційинх захворювань Впровадження рекомендацій по раціональному використанню антибіотиків Використання комбінацій антибіотиків Планове періодичне виключення із клінічного використання окремих антибіотиків або класів антибактеріальних засобів, або циклічна заміна препаратів Прискорена мікробіологічна ідентифікація збудників Зниження розповсюдженості стійкості до антибіотиків як у позалікарняному середовищі, так і в стаціонарах
РЕЗИСТЕНТНІСТЬ ДО АНТИБІОТИКІВ Розрізняють природню і набуту (вторинну, індуковану). Природня стійкість може бути транзиторною (зникає при тривалій відсутності контакту мікроорганізму з антибіотиком) або незворотньою. Про природню резистентність говорять в тих випадках, коли у мікроорганізму відсутня мішень для дії антибіотика або ця мішень недоступна (наприклад, для реалізації бактеріального ефекту бета-лактамних антибіотиків необхідна взаємодія з пеніцилінзв’язуючими білками, які відсутні у мікоплазм, оскільки вони не мають клітинних стінок, тому у них є природня резистентність до бета-лактамів). Набута стійкість розвивається або внаслідок мутацій, або при передачі генів, що кодують резистентність. Шляхи передачі генів, що кодують стійкість від резистентних бактерій до чутливих: Хромосомний Плазмідний бактеріофагний
Механізми розвитку набутої резистентності Деструкція (руйнування) або інактивація (модифікація) антибіотика Зміна мішені дії антибіотика Зменшення проникності клітинної стінки або блокада механізмів транспортування антибіотика всередину бактеріальної клітини Набуття нового метаболічного шляху замість того, який пригнічується антибіотиком ПЕРСПЕКТИВНІ ПІДХОДИ ДО ПОДОЛАННЯ РЕЗИСТЕНТНОСТІ: Захист відомих антибіотиків від руйнування ферментами бактерій і від видалення з клітини за допомогою мембранних насосів. Застосування інших антибіотиків. Застосування комбінацій антибіотиків. Проведення цільової і вузько спрямованої АБТ. Синтез нових сполук, які відносяться до відомих класів антибіотиків. Пошук принципово нових класів АБП.
ДЕ-ЕСКАЛАЦІЙНА ТЕРАПІЯ – це реальна можливість врятувати життя пацієнтів та підвищити ефективність антибактеріальної терапії. Основні принципи де-ескалації: Пацієнтам у критичному стані слід негайно призначати потужні антибіотики широкого спектру дії Вибір конкретного препарату повинен базуватися на знанні місцевих епідеміологічних даних та відомостях про антибіотикочутливість збудників інфекцій Перехід на антибіотики більш вузького спектру дії слід здійснювати з урахування отриманих бактеріологічних даних і клінічного перебігу захворювання
ШЛЯХИ ВВЕДЕННЯ АНТИБАКТЕРІАЛЬНИХ ПРЕПАРАТІВ За ступенем абсорбції розрізняють наступні а/б засоби: Добре всмоктуються (більше 70 % від дози): хлорамфенікол, ампіцилін, метациклін, доксициклін, ріфампіцин, цефалексин, фузидин, новобіоцин). Прийом їжі має мінімальний вплив на їх біодоступність. Помірно всмоктуються (30-50 %): феноксиметилпеніцилін, оксацилін, еритроміцин, олеандоміцин, тетрациклін, окситетрациклін, лінкоміцин. Погано всмоктуються (менше 30 %): цефалоспорини (крім цефалексину, цефаклору, цефадроксилу, цефуроксиму, цефподоксиму, цефтибутену, цефіксиму), бензилпеніцилін, стрептоміцин, ванкоміцин, бацитрацин, аміноглікозиди, поліміксини, ністатин, леворин). Препарати, що погано всмоктуються або подразнюють слизову оболонку ШКТ, вводять в/м. У випадках порушення периферичного кровообігу препарати вводять в/в. При важкому перебігу інфекції поєднують в/в струменеве введення з наступним в/в краплинним або в/м призначенням.
Переваги ПАРЕНТЕРАЛЬНОГО призначення препаратів при Важкому перебігу захворювання Труднощі або неможливість прийому препаратів всередину (новонароджені, хворі без свідомості, пацієнти з порушенням ковтання, частою блювотою) Обґрунтованих сумнівах у виконанні пацієнтом лікарських рекомендацій (пацієнти з псих. захворюваннями, люди з неадекватною поведінкою, зниженою пам’ятю або інтелектом, інваліди, що потребують догляду та ін.) Захворювання або стани, що обумовлюють погіршення всмоктування ЛЗ у ШКТ (важкий гастроентерит, одночасний прийом препаратів, які погіршують всмоктування антибактеріальних засобів (антациди), резекція шлунка, частини тонкого кишечника) Відсутність у оптимального препарату лікарських форм для прийому всередину
ВЗАЄМОДІЯ ПРОТИМІКРОБНИХ ЗАСОБІВ Комбіноване призначення протимікробних засобів застосовують з метою Підвищення сили антибактеріальної дії (збільшення терапевтичної ефективності при лікуванні важких інфекцій до встановлення бактеріологічного діагнозу) – комбінація аміноглікозиду і пеніциліну на ранніх етапах лікування сепсису. Лікування інфекційних захворювань, які не мають характерного збудника, наприклад перитонітів. Сповільнення розвитку резистентності при хронічній інфекції (туберкульоз, хронічний бронхіт) Зниження дози токсичного препарату без зменшення ефективності антибактеріальної терапії
РЕЖИМ ДОЗУВАННЯ АНТИБАКТЕРІАЛЬНИХ ЗАСОБІВ Характер елімінації (печінкова і ниркова екскреція, біотрансформація) необхідно брати до уваги при функціональній незрілості або недостатності головних органів елімінації і відповідно зменшувати добову дозу препаратів (як правило, за рахунок зниження кратності призначення). Швидкість ниркової елімінації знижується при дегідратації, ХСН, артеріальній гіпотензії, затримці сечі, у людей похилого віку. Стани, що потребують корекції режиму дозування деяких а/б засобів: Захворювання жовчевивідних шляхів і печінкова недостатність: хлорамфенікол, еритроміцин, доксициклін, фузидин, ріфампіцини. Зменшення кліренсу креатиніну нижче 80 мл/хв: аміноглікозиди, карбеніцилін, цефалоридин, поліміксин В, тетрацикліни (крім доксицикліну), рістоміцин. Зменшення кліренсу креатиніну нижче 30 мл/хв: бензилпеніцилін, ампіцилін, оксацилін, цефалоспорини (крім цефалоридину).
КРИТЕРІЇ ОЦІНКИ ЕФЕКТИВНОСТІ А/Б ТЕРАПІЇ Динаміка симптомів захворювання (лихоманка, інтоксикація, фізикальні дані) Динаміка лабораторно-інструментальних показників активності запального процесу (клінічний аналіз крові, сечі, протеїнограма, С-реактивний білок, копрограма, дані рентгенологічного дослідження) Динаміка бактеріологічних і імунологічних показників (посіви патологічних матеріалів з визначенням чутливості до а/б препаратів, визначення титрів специфічних антитіл).
Ефекти бета-лактамних антибіотиків КАРБАПЕНЕМИ, ЦЕФТРІАКСОН, ЦЕФЕПІМ Одночасне пригнічення ПСБ 1 і ПСБ 2 Максимально швидкий бактерицидний ефект АЗТРЕОНАМ, УРЕІДОПЕНІЦИЛІНИ Переважне пригнічення ПСБ 3 Ріст продовжується при концентраціях до 512 МПК ЦУФУРОКСИМ, ЦЕФТАЗИДИМ Переважне пригнічення ПСБ 3 Ріст продовжується при концентраціях до 16 МПК
Природні пеніциліни Діють на: коки (грампозитивні, грамнегативні), актиноміцети Не діють : кишкова паличка, гемофільна паличка, клебсієла, сальмонела, шигела, паличка туберкульозу, протей, синьогнійна паличка, рикетсії, віруси, найпростіші. НАПІВСИНТЕТИЧНІ ПЕНІЦИЛІНИ А) пеніциліназостійкі з переважно грампозитивною активністю, у т.ч. до стафілококів Б) широкого спектру: грампозитивні (стрепто-, пневмококи), грамнегативні (сальмонела, шигела, протей, кишкова паличка, менінгокок). Не діють: синьогнійна паличка, пеніциліназоутворюючі стафілококи В) антисиньогнійні пеніциліни: активні до синьогнійної палички, грамнегативні (сальмонела, шигела, протей, кишкова паличка, менінгокок), бактероїди
ПОКАЗИ до застосування групи пеніцилінів (амоксициліну) Гострі та хронічні інфекції дихальних шляхів Гострі та хронічні урологічні інфекції в амбулаторних умовах Безсимптомна бактеріурія у вагітних та дітей Середній отит у дітей та дорослих Лікування та профілактика інфекційних ендокардиту при хірургічних втручаннях Інфекційні захворювання: гонорея, кашлюк, сальмонельоз Виразкова хвороба асоційована з гелікобактер пілорі в складі потрійної або квадротерапії ПРОТИПОКАЗИ до застосування пеніцилінів: алергічні реакції в анамнезі або при проведенні діагностичних тестів, бронхообструктивні захворювання (бронх. астма, ХОЗЛ), лімфопроліферативні захворювання (лімфолейкози, інфекційний мононуклеоз), обережність при грибкових захворюваннях шкіри, при професійних шкідливостях, спроможних викликати алергію та ураження печінки.
ПОБІЧНА ДІЯ пеніцилінів: Збудження ЦНС від високих доз (судоми) Місцеві реакції (тромбофлебіт, біль на місці інєкції) Можуть поглибити вже існуючу недостатність функції нирок або печінки Алергічні реакції Дисбактеріози рідко Помилки під час застосування пеніцилінів: Використання в якості стартових антибіотиків, без переконливих показів до їх призначення (при ГРВІ, гострому вірусному бронхіті у дітей)
ЦЕФАЛОСПОРИНИ І покоління Діють на: грампозитивні коки (стрептококи, пневмококи, в т.ч.до стафілококів з пеніциліназоутворюючою активністю), грамнегативні коки (гонокок, менінгокок). Грамнегативну інфекцію (кишкова паличка, клебсіела, протей, гемоглобінофільні бактерії) Не діють на: ентерококи, синьогнійна паличка, індолпозитивний протей, анаероби ЦЕФАЛОСПОРИНИ ІІ покоління: Зберігають майже той самий спектр, що і цефалоспорини І покоління, але відрізняються більшою стійкістю до бета-лактамаз та активністю до грамнегативної флори (ентеробактерії) ЦЕФАЛОСПОРИНИ ІІІ покоління: Особливістю їх спектру є переважна активність до грамнегативної флори (яка включає мультирезистентні ентеробактерії з високою стійкістю до бета-лактамаз). Особливістю можна вважати активність до синьогнійної палички, проте активність до стафалокока та грампозитивної флори менша, ніж у ЦФ І та ІІ пок. ЦЕФАЛОСПОРИНИ ІV покоління: Висока антибактеріальна активність проти синьогнійної палички, активність протистафілокока дорівнює ЦФ І та ІІ пок. На анаероби не діють.
ПОБІЧНА ДІЯ ЦЕФАЛОСПОРИНІВ Алергічні реакції спостерігаються рідше, ніж у пеніцилінів Парентеральне призначення цефалоспоринів супроводжується місцевими реакціями (флебіти, еритема, локальні болі в місцях ін’єкції) ЦФ ІІІ та IV (менше ІІ) покоління викликають порушення кишкового еубіозу з розвитком дисбактеріозу різного ступеню Розвиток гіповітамінозу (особливо віт. К) Ураження печінки, гематологічні синдроми спостерігаються рідко
КАРБАПЕНЕМИ Мають найбільш високу активність і самий широкий антимікробний спектр дії, що включає грампозитивні і грамнегативні аероби та анаероби. Їх застосовують в емпіричній монотерапії тяжких полімікробних інфекцій Первинну резистентність (природню) до карбапенемів мають хламідії, мікоплазми, корінебактерії, мікобактерії туберкульозу і лєпри, метицилінрезистентні стафілококи, Entercoccus faecium, Pseudomonas cepacia). МОНОБАКТАМИ Мають високий ступінь активності по відношенню до широкого ряду грамнегативних бактерій (псевдомонади, клебсієли, кишкова паличка, протей, гемофільна паличка, мораксели, сальмонели, шигели, ієрсинії, ентеробактер) Не пригнічують кокової флори (стафілокок, стрептокок, пневмокок, аспорогенні анаероби)
МАКРОЛІДИ Спричиняють бактерицидну дію: на грампозитивні коки (метицилінчутливі стафілококи, стрептококи, пневмококи), грампозитивні палички (корінебактерії), грамнегативні палички (мораксели, хламідії, мікоплазми). На інші мікроорганізми (нейсерії, легіонели, рикетсії, гемофільну паличку, клостридії, трепонеми) впливають бактеріостатично. Джозаміцин, кларитроміцин мають високу активність до гелікобактер пілорі, а спіраміцин – до токсоплазм. ЛІНКОЗАМІДИ Проявляють активність до грампозитивних коків (метицилінчутливі стафілококи, стрептококи, пневмококи), грамнегативні анаероби (бактероїди), грамнегативні палички. Слабо впливають на грамнегативні коки (менінгококи, гонококи), мікоплазми. До спектру дії кліндаміцину додатково попадають токсоплазми і плазмодій малярії.
АМІНОГЛІКОЗИДИ Впливають на грамнегативні палички (ешеріхії, клебсієли, сальмонели, шигели, протей, ієрсинії, мораксели, ентеробактер, гемофільні палички), грампозитивні коки (золотистий та епідермальний, чутливі до метициліну стафілококи). До аміноглікозидів ІІ і ІІІ покоління, на відміну від І покоління, чутлива синьогнійна паличка. До стрептоміцину і канаміцину – мікобактерії туберкульозу. До мономіцину – дизентерійні амеби, лейшманії і трихомонади.
Тетрацикліни Активні по відношенню до грампозитивних і грамнегативних коків, особливо гонококів і пневмококів, до них чутливі лістерії, збудники сибірської виразки, ієрсинії, хламідії, мікоплазми, бруцели, гемофільна паличка, холерний вібріон, рикетсії, бліда спірохета, клостридії . Резистентні мікроорганізми: стафілококи, ентерококи, 50 % штамів гемолітичного стрептокока, 70 % штамів енетрококів, корінебактерії, синьогнійна паличка, цитобактер, ентеробактер, ацинетобактер, протей (індол+), серації, мікобактерії туберкульозу і лєпри, бактероїди, найпростіші, грибки. Доксициклін впливає на гелікобактер пілорі.
АНЗАМІЦИНИ Спричиняють бактерицидний ефект (мікобактерії туберкульозу і лєпри, гемофільна паличка типу “b”) Високоактивні по відношенню до грампозитивних коків, крім метицилінстійких стафілококів і ентерококів, до грамнегативних коків (менінгококи), клостридій, хламідій, бруцел, паличок сибірської виразки, мораксел. Менш чутливі до даних препаратів: бактероїди, протей, легіонели, ешеріхії, шигели, сальмонели. ГЛІКОПЕПТИДНІ АНТИБІОТИКИ Впливають на стафілококи (включаючи золотистий, епідермальний і метицилінрезистентний), стрептококи (включаючи Str. pyogenes, agalactiae, bovis, viridans), ентерококи (включаючи E. faecalis та faecium), пневмококи (в т.ч. пеніцилінрезистентні), а також на коринебактерії і клостридії (в т.ч. Cl. difficile). Ванкоміцин додатково впливає на актиноміцети.
Оксазолідінони – новий клас синтетичних антибактеріальних препаратів з переважною активністю проти Гр+ мікроорганізмів, в т.ч. стійкими до всіх інших груп антибіотиків і синтетичних хіміотерапевтичних засобів. Перший препарат – лінезолід (зівокс). За механізмом дії оксазолідінони є інгібіторами білкового синтезу бактеріальної клітини. Проте, на відміну від більшості інших інгібіторів бактеріального білка, що пригнічують його на ранніх стадіях трансляції, вони не зворотньо зв’язуються з 30S і 50S-субодиницями рибосоми і порушують утворення 70S – функціональних ініціюючих комплексів пептидного ланцюга. Лінезолід пригнічує експресію деяких факторів вірулентності у стафілококів, знижує у них продукцію - і -гемолізинів і коагулази, стрептолізину О і ДНКази у стрептококів групи А, що знижує їх органотоксичність в експерименті in vivo.
За спектром дії лінезолід наближається до ванкоміцину: є активним у відношенні більшості Гр+ мікроорганізмів, включаючи метицилінрезистентні стафілококи, стафілококи з проміжною стійкістю до глікопептидів, стійкі до ванкоміцину ентерококи, резистентні до бензилпеніциліну множинно-стійкі пневмококи, до нього чутливі анаероби. Лінезолід володіє доброю фармакокінетикою: він швидко і практично повністю всмоктується із кишечника (біодоступність близько 100 %), проявляє кращу тканинну біодоступність у порівнянні з ванкоміцином. Володіє постантибіотичним ефектом, який відповідає періоду напіввиведення – 4,3-5,4 год. У дітей цей період коротший (3-3,7 год).
Показами до призначення лінезоліду є тяжкі інфекції, що викликаються Гр+ м/о: Інфекції, що викликаються ванкоміцинрезистентними штамами ентерокока, в т.ч. ускладнені сепсисом; Нозокоміальна пневмонія, що викликана метицилінрезистентними штамами стафілокока або пеніциліностійкими штамами стрептокока; Позагоспітальні стрептококові пневмонії, ускладнені сепсисом; Ускладнені інфекції шкіри та м’яких тканин, що викликані метицилінчутливими і резистентними штамами стафілокока; Інфекції, що викликаються множинно-стійкими патогенами, як в умовах стаціонару, так і на амбулаторному прийомі.
Застосовується лінезолід у дозах 400-600 мг (10 мг/кг) кожні 8-12 год незалежно від шляху введення на протязі 10-14 днів. І тільки при нирковій недостатності тяжкого ступеня режим застосування лінезоліду слід корегувати. В цілому протипоказань до застосування препарату поки що не існує. Стійкість до лінезоліду в процесі лікування розвивається рідко і тільки у випадку тривалого застосування у великих дозах при такій патології, як ентерококовий остеомієліт (>50 днів), ентерококовий ендокардит (>35 днів).
Стрептограміни – перспективна група препаратів для лікування стафілококових інфекцій, викликаних метицилінстійкими штамами. Представником є препарат синерцид, до його складу входить два компонента – хінупристин (30 %), дальфопристин (70 %). Механізм дії цих компонентів пов’язаний з пригніченням синтезу білка в рибосомах бактерій на ранній (дальфопристин) і пізній (хінупристин) його фазах, що призводить до бактерицидного ефекту. До спектру дії синерциду входить ванкоміцинрезистентний штам ентерококу, метицилінстійкий штам стафілококу і патогенний стрептокок.
Препарат показаний при тяжких і загрозливих для життя інфекціях черевної порожнини і шкіри, що асоціюються з вказанами вище збудниками. За його допомогою вдається усунути бактеріємію в перші 48-72 год. Однак при цьому не виключаються побічні ефекти (в місці введення біль, запалення, набряк), диспептичні явища по типу псевдомембранозного коліту, алергія. Тому синерцид повинен розглядатися як препарат резерву і застосовуватися у тих випадках, коли загальноприйнята хіміотерапія протипоказана у хворих з гіперчутливістю до речовин з подібною хімічною структурою (прістінаміцин). Застосовується в/в по 7,5 мг/кг кожних 8-12 год. не менше 7 днів.
Класифікація фторхінолонів І покоління: Налідиксова кислота; Піпемідієва кислота; Оксолінієва кислота ІІ покоління: Норфлоксацин; Ципрофлоксацин; Пефлоксацин; Офлоксацин; Ломефлоксацин; Флероксацин ІІІ покоління: Левофлоксацин; Спарфлоксацин ІV покоління: Моксифлоксацин; Гатіфлоксацин; Геміфлоксацин Єдиним класом синтетичних препаратів, здатних конкурувати з природними і напівсинтетичними антибіотиками є фторхінолони – високоактивні синтетичні хіміко-терапевтичні засоби широкого спектру дії. Нефторовані препарати класу хінолонів (нітроксолін, налідиксова кислота, оксолінієва кислота, піпемідієва кислота) мають обмежений спектр дії (переважно щодо Enterobacteriacae), низьку біодоступність та призначаються для лікування неускладнених інфекцій СВШ та кишечника. Принципово нові сполуки вдалося отримати шляхом введення атома фтору у шосте положення молекули хіноліну. Наявність атомів фтору визначає особливості антибактеріальної активності та фармакокінетичні властивості препаратів.
Фторхінолони мають широкий спектр антимікробної дії, який включає грам (-) та грам (+) аеробні бактерії, мікобактерії, хламідії, мікоплазми. Дуже важливим є факт невисокої частоти розвитку резистентності до фторхінолонів. Характерними для їх дії є позитивні фармакокінетичні особливості (висока біодоступність, відмінне тканинне проникнення, пролонгована дія в більшості представників цього класу), відносно низька токсичність, добра переносимість та висока ефективність. Цитокінетичні властивості фторхінолонів та здатність проникати всередину клітини обумовлюють їх ефективність при хламідійній мікоплазмовій інфекції, мікобактеріозах, тощо. Препарати ІІ п. доцільно застосовувати переважно при госпітальних інфекціях. Їх призначення при поза госпітальних інфекційних ураженнях дихальних шляхів обмежене внаслідок невисокої активності щодо головного збудника – S. рneumoniae. Фторхінолони, навіть з антипневмококовою активністю, мають призначатися лише пацієнтам групи ризику, а не для емпіричної терапії у всіх хворих на бронхіт або пневмонію. У протилежному випадку можливий розвиток стійкості до антибіотиків реанімаційного резерву уже на рівні дільничної ланки медичної допомоги.
Препарати ІІІ і IV поколінь характеризуються більш високою активністю щодо грам (+) мікроорганізмів і перш за все S. рneumoniae (геміфлоксацин, спарфлоксацин, гатифлоксацин). Найголовніша перевага фторхінолонів ІІІ і IV поколінь – висока антипневмококова при збереженій високій активності у відношенні до більшості грам (-) бактерій. Левофлоксацин - незамінний препарат для лікування пневмоній. Висока активність цих препаратів до урогенітальних інфекцій (гонорея, хламідіоз, мікоплазмоз) дозволяє з високою ефективністю застосовувати їх при захворюваннях, що передаються статевим шляхом. Окремі фторхінолони ІІІ і IV поколінь (тровафлоксацин, моксифлоксацин, клінофлоксацин), мають широкий спектр дії, впливають також на анаеробну флору та метицилінрезистентні стафілококи.
Покази для використання фторхінолонів: інфекції ВДШ: синусит, особливо викликаний полірезистентними штамами, злоякісний зовнішній отит; інфекції НДШ: загострення хронічного бронхіту, пневмонії, легіонельоз; кишкові інфекції: шигельоз, черевний тиф, генералізований сальмонельоз, ієрсиніоз, холера; сибірська виразка; інтраабдомінальні інфекції; інфекції органів малого таза; інфекції сечовивідних шляхів: цистит, пієлонефрит; простатит; гонорея; інфекція шкіри, м’яких тканин, кісток і суглобів; інфекції очей; менінгіт, викликаний грам (-) мікрофлорою (ципрофлоксацин); сепсис; бактеріальні інфекції при муковісцидозі; нейтропенічна лихоманка; туберкульоз (ципрофлоксацин, офлоксацин, ломефлоксацин в комбінованій терапії) - при медикаментозно стійкому туберкульозі
Побічна дія фторхінолонів: Диспепсичні явища, розлади функцій ЦНС, фотодерматоз – підвищення фоточутливості шкіри, підвищення згортання крові. Протипокази: Негативно діють на хрящову тканину, тому їх не рекомендують застосовувати дітям з незавершеним ростом кістково-суглобового апарату, вагітним, матерям-годувальницям.
НІТРОФУРАНИ Нітрофурани – препарати близькі до антибіотиків широкого спектра дія. Використовуються частіше в якості антибактеріальних препаратів для лікування інфекцій сечовидільної системи і кишечника, а також для лікування анаеробних інфекцій. ФУРАЦИЛІН за способом застосування належить до антисептиків, його призначають хворим з інфікованими ранами та при різноманітних хірургічних захворюваннях.
ФУРАЗОЛІДОН має більшу активність відносно грамнегативних бактерій кишкової групи (збудників дизентерії, черевного тифу, паратифу), ніж грампозитивних, і йому властива менша токсичність. Крім того, має протитрихомонадну і протилямбліозну активність. У тих випадках, коли кампілобактерійний чинник має суттєву роль, препарат показаний хворим на виразкову хворобу шлунка та 12-палої кишки. Порівняно менше впливає на збудників інфекційної, зокрема газової гангрени. При застосуванні треба дотримуватись дієти, вилучаючи продукти, які містять тирамін (сир, кава, вершки). Крім того, фуразолідон має тетурамоподібну дію, сенсибілізуючи організм до алкоголю, і його можна призначати хворим на алкоголізм. ФУРАДОНІН має більшу ефективність при інфекціях сечових шляхів. Призначають хворим на пієліт, пієлонефрит, цистит, уретрит, при урологічних операціях та маніпуляціях. Препарат не слід поєднувати з кислотою налідиксовою: затримує його у тканинах і знижує надходження до сечових шляхів, внаслідок чого зменшується протибактеріальний ефект у цій ділянці.
ФУРАГІН показаний при захворюваннях сечових шляхів. Його можна застосовувати місцево в хірургічній, акушерсько-гінекологічній та офтальмологічній практиці. ФУРАГІН РОЗЧИННИЙ (солафур, фурамаг) за антимікробною активністю подібний до фурагіну. Призначають при тяжких формах інфекційних захворювань, у комплексі з іншими антибактеріальними препаратами – при черевному тифі та паратифах. Побічна дія. Диспепсія і алергічні реакції, метгемоглобінемія, зниження агрегації тромбоцитів і в зв’язку з цим кровоточивість, порушення оваріально-менструального циклу, ембріотоксичність, порушення функції нирок, при тривалому прийомі можуть викликати неврити, легеневі інтерстиціальні інфільтрати. Для попередження побічних ефектів рекомендується посилений прийом рідини, призначення антигістамінних препаратів і вітамінів групи В.
МЕТРОНІДАЗОЛ Діє на простіші, такі як Entamoeba histolitika, Trichomonas vaginalis і на суто анаеробні бактерії. Добре всмоктується при прийомі всередину, широко розподіляється в рідинах організму, у великій кількості проникає в спинно-мозкову рідину. Метронідазол і продукти його метаболізму в великих концентраціях накопичуються в жовчі, із тонкої кишки знову всмоктується і поступає в кров. Екскретується основним чином з сечею. Із анаеробних інфекцій метронідазолом в основному лікують ураження органів черевної порожнини і тазової області. Застосовується при менінгітах, абсцесах мозку, септицемії, викликаних чутливими до нього анаеробними бактеріями.
Побічні ефекти метронідазолу включають нудоту, блювоту, головний біль, судоми, непритомності, а також периферичну нефропатію. Можливий розвиток кандидомікозів. При високих концентраціях в крові має канцерогенні властивості. Одночасний прийом метронідазолу з алкоголем може викликати антабусоподібний синдром або психічні розлади. У випадку виникнення побічних явищ зі сторони ЦНС лікування необхідно припинити. Тривалість курсу лікування в середньому складає 10 днів. При лікуванні трихомоніазу необхідне одночасне лікування партнерів. Метронідазол протипоказаний при порушенні кровотворення, епілепсії, невритах, в період лактації. Забороняється призначати препарат дітям до 5 років.
ТИНІДАЗОЛ - синтетичний трихомонацидний препарат. Як і метронідазол, ефективний при трихомонозі, амебній дизентерії і лямбліозі. Призначають його по 0,6 г на один прийом (під час або після їди), або по 0,5 г кожні 15 хв протягом однієї години, або по 0,15 г 2 рази на добу протягом 7 днів в залежності від виду інфекції і стану хворого. При кишечному амебіазі призначається в дозі 2 г щоденно протягом 2-3 днів або по 0,6 г 2 раза щоденно протягом 5-10 днів, а при амебному абсцесі печінки - по 1,5-2 г на день протягом 3-5 днів. Препарат може викликати втрату апетиту, сухість і неприємний смак в роті, інші диспепсичні порушення, головний біль тощо. Він протипоказаний при захворюваннях крові, ЦНС, в період вагітності і лактації, при порушеннях кровотворення. Його також не можна поєднувати з алкоголем.
Схожі презентації
Категорії